Аллергический дерматит и аллергодерматоз

 Аллергодерматозы – это группа заболеваний аллергической природы, которые проявляются разнообразными поражениями кожи. В последнее десятилетие доля этой патологии в структуре общей заболеваемости растет. Согласно мировой медицинской статистике, примерно у 20% населения земного шара диагностируются разнообразные формы аллергического дерматоза.
Аллергодерматозы – это группа заболеваний аллергической природы, которые проявляются разнообразными поражениями кожи. В последнее десятилетие доля этой патологии в структуре общей заболеваемости растет. Согласно мировой медицинской статистике, примерно у 20% населения земного шара диагностируются разнообразные формы аллергического дерматоза.
Отсутствие возрастных ограничений, склонность к рецидивирующему течению и возможность появления дополнительных и нередко тяжелых симптомов аллергии – все это делает очень актуальной проблему диагностики и лечения этой патологии.
Что относят к аллергодерматозам?
По МКБ-10 аллергический дерматоз не является окончательным диагнозом. При развитии любых поражений кожи требуется уточнение формы заболевания, которому соответствует определенный шифр. Аллергодерматоз – это обобщающее название всех дерматологических нарушений со сходным патогенезом. Сюда относят ряд остро возникающих и склонных к хроническому течению состояний вне зависимости от формы предшествующего контакта человека с индивидуально значимым аллергеном.
Классификация аллергических дерматозов:
- атопический дерматит (по старой номенклатуре – нейродермит) и его младенческая форма, называемая диатезом;
- разные типы экземы;
- аллергическая крапивница (острая и хроническая формы);
- строфулюс, называемый также почесухой, папулезной крапивницей или простым подострым пруриго;
- контактный дерматит (при наличии сенсибилизации у пациента);
- токсидермия;
- экссудативная эритема;
- синдром Стивенса-Джонсона (злокачественный экссудативный эпидермальный некролиз) и синдром Лайелла – самые тяжелые формы аллергодерматозов.
Почему развивается аллергический дерматоз
В качестве причины развития аллергического дерматоза выступает контакт человека с аллергеном. Он может быть однократным или регулярно повторяющимся. Развитие аномальной реакции с поражением кожи возможно лишь при наличии у человека предшествующей сенсибилизации к этому аллергену. То есть контакт с этим веществом должен быть повторным, и давность его первичного поступления в большинстве случаев не имеет значения. В роли сенсибилизатора могут выступать антигены растений, животных и грибов, микробные агенты, лекарства и разнообразные химические соединения.
Предрасполагающими факторами для формирования аллергического дерматоза являются наследственная предрасположенность, наличие других заболеваний аллергической природы (что может свидетельствовать об атопии), хроническая патология желудочно-кишечного тракта и дисбиоз кишечника. Определенная роль отводится регулярному контакту с животными, чьи ткани обладают достаточно сильными антигенными свойствами. Имеются данные, что у служащих зооферм, птицефабрик, рыбоводческих и рыбоперерабатывающих предприятий повышен риск развития аллергических кожных реакций.
Значение имеет и высокий уровень загрязнения окружающей среды на месте постоянной работы или проживания человека. Это объясняет распространенность аллергодерматозов у городских жителей, работников тяжелой и нефтеперерабатывающей промышленности. Примерно у 1/3 лиц, занятых в химических производствах, выявляются различные формы поражения кожи аллергической природы.
Аллергодерматозы у детей нередко возникают на фоне раннего бессистемного введения прикорма, нерационального искусственного вскармливания. Их развитию также способствует аллергизация матери во время беременности и грудного вскармливания, ранее применение антибактериальных средств.
Употребление в пищу насыщенных искусственными добавками продуктов, широкое применение разнообразных препаратов во время выращивания птицы и скота, использование ядохимикатов в сельском хозяйстве – все это тоже повышает общий фон аллергизации населения и способствует увеличению риска развития аллергодерматозов.
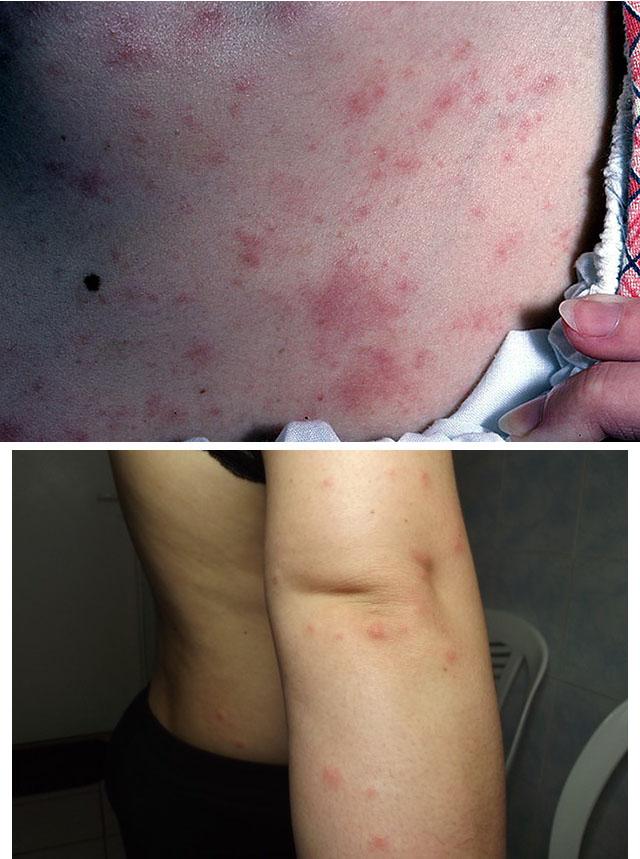
1. Токсидермия
2. Папулезная крапивница
Сенсибилизация – этап, предшествующий появлению симптомов
Основой дерматологических заболеваний аллергической природы считается измененная реактивность иммунной и нервной систем. Причем значение имеют не структурные нарушения головного или спинного мозга, а функциональные расстройства с вовлечением вегетативной нервной системы. Они способствуют усилению выраженности аллергических реакций и нередко являются провоцирующим фактором для рецидива заболевания.
Сенсибилизация организма может происходить по нескольким механизмам:
- поглощение поступивших антигенов макрофагами с последующей активацией и антигензависимой пролиферацией Т-лимфоцитов, именно эти клетки и служат носителями иммунной «памяти»;
- выработка специфических антител, особое значение при этом имеет циркулирующий Ig E, повышенная выработка которых нередко детерминирована генетически и свидетельствует об атопии.
После первичного контакта с аллергеном аномально работающая иммунная система сохранят информация о нем на неопределенно длительный срок. Такое состояние называют сенсибилизацией. Оно вводит организм в режим повышенной готовности для быстрого ответа на повторное поступление этого же антигена. Это не сопровождается какой-либо симптоматикой, человек еще ощущает себя здоровым. А вот новый контакт с аллергеном приводит к гиперергической реакции со стороны иммунной системы и подчиненных ей клеток, причем при аллергических дерматозах в качестве мишени выступает преимущественно дерма.
Патогенез заболевания
Повторное поступление определенного аллергена запускает патологический иммунный процесс, приводящий к поражению дермы. Сенсибилизированные Т-лимфоциты мигрируют к месту внедрения или осаждения антигена. Они выделяют лимфокины – особые активные вещества, служащие для привлечения других классов лимфоцитов, макрофагов, полиморфно-ядерных лейкоцитов. В результате в дерме формируется очаг воспаления, что и служит причиной появления основных симптомов аллергического дерматоза. Такой механизм развития гиперчувствительности называют реакцией замедленного типа. Поступающие при этом в кровь медиаторы воспаления могут привести к реакции со стороны других органов и системному аллергическому ответу.
При атопии патогенетические механизмы несколько иные. Циркуляция избыточного количества Ig Е сочетается со снижением количества и активности Т-супрессоров – лимфоцитов, выполняющих регуляторную функцию. Такие нарушения поддерживаются имеющимся вегетативным дисбалансом, что активирует синтез новых иммуноглобулинов класса Е. Эти антитела связываются с макрофагами, базофилами, тучными клетками и моноцитами в глубоких слоях кожи и в других тканях, при этом запускается воспалительная реакция со склонностью к затяжному течению.
В случае тяжелых токсидермий происходит иммунологически опосредованное повреждение глубоких слоев дермы с образованием обширных отслаивающих кожу пузырей (булл). Такие же нарушения отмечаются в стенках полых органов.
Клиническая картина
Основные симптомы аллергического дерматоза складываются из разнообразных динамически сменяющих друг друга высыпаний и кожного зуда. При длительном течении заболевания с поражением одних и тех же участков тела могут появиться разнообразные изменения кожи, которые будут сохраняться и в межприступный период. В случае выраженной аллергической реакции к дерматологическим симптомам могут присоединяться общие проявления, напоминающие интоксикацию. А при системных нарушениях нередко появляются признаки ларинго- и бронхоспазма, желудочно-кишечные расстройства, риноконьюнктивит. Возможно даже развитие отека Квинке, опаснейшим проявлением которого является интерстициальный отек легких.
Поражение кожи при аллергическом дерматите может быть различным. Наряду с зудом возможно появление папул, везикул, булл, волдырей, очагов яркого покраснения и отека. Вторичными элементами являются следы расчесов, чешуйки и серозные корки на месте лопнувших пузырьковых образований, пласты отслаивающейся кожи при буллезном поражении. При длительном аллерговоспалительном процессе кожа становится грубой, утолщенной, сухой, с усиленным рисунком и неравномерной гиперпигментацией. Это называют лихенификацией. В таких патологически измененных участках отмечается нарушение роста волос, изменение поверхностной чувствительности.
Выраженный зуд нередко является причиной нарушения сна и неврозоподобных симптомов. А длительно существующие кожные изменения у детей школьного возраста и у взрослых могут приводить к субдепрессивным, фобическим и поведенческим расстройствам, социальной изоляции.
Симптомы аллергического поражения кожи появляются достаточно быстро и связаны с контактом с аллергеном. При поступлении сенсибилизатора через пищеварительный тракт возможна отсроченная реакция, что может затруднить определение причины заболевания.
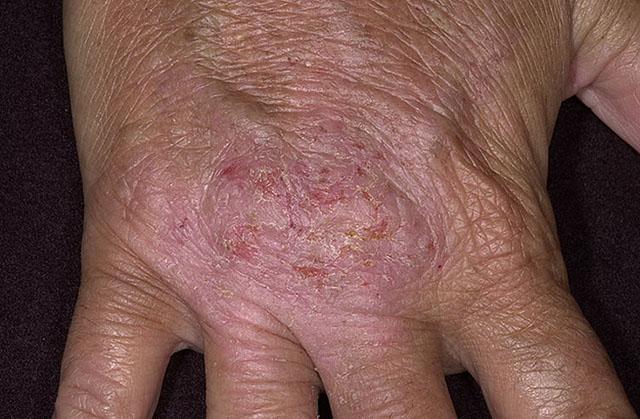
Экзема
Особенности некоторых аллергодерматозов
Характер и локализация кожных высыпаний зависит от формы аллергодерматоза. К примеру:
- При аллергическом контактном дерматите поражается кожа вблизи зоны соприкосновения с аллергеном. Для этого состояния характерны покраснение, отек и зудящая папулезная сыпь, причем зона изменений не имеет четких границ и превышает по площади размер аллергизирующего предмета. Возможно также появление везикул (пузырьков).
Классическими примерами аллергического контактного дерматита являются высыпания на животе при непереносимости металла пряжки ремня, на боковых поверхностях шеи при реакции на цепочки из ювелирных или бижутерных сплавов, на проксимальной фаланге пальца при аллергии на материал кольца. - При экземе кожные изменения тоже достаточно локальны. При этом сыпь носит преимущественно везикулезный характер. А при вскрытии этих мелких множественных пузырьков образуется мокнущая поверхность с так называемыми серозными колодцами, покрытая чешуекорками разного размера. Нередко присоединяется вторичная бактериальная инфекция, при этом содержимое везикул приобретает гнойный характер, нарастают инфильтрация и покраснение кожи.
- Для атопического дерматита характерно обширное поражение кожи на сгибательных поверхностях крупных суставов, кистях и стопах. У детей изменения обычно отмечаются также на щеках, ягодицах. Самым мучительными проявлениями этого заболевания являются зуд и жжение кожи. Они могут беспокоить пациентов и при отсутствии свежих высыпаний, нередко являясь их предшественником.
Зуд существенно усиливается при расчесывании кожи, что может сопровождаться расширением границ очага поражения. В период обострения атопического дерматита появляются лопающиеся везикулы, кожа в этой области мокнет и быстро покрывается серозными корками. Эпителизация идет от центра очага, процесс заживления нередко нарушается появлением свежих высыпаний. Характерна лихенификация и белый дермографизм. - При строфулюсе на коже туловища и конечностей появляются зудящие плотные узелковые образования розово-красной окраски. В некоторых случаях на их вершине появляется пузырек, в этом случае говорят о везикулезной форме заболевания. При обратном развитии узелки покрываются бурой корочкой и постепенно уменьшаются в размерах.
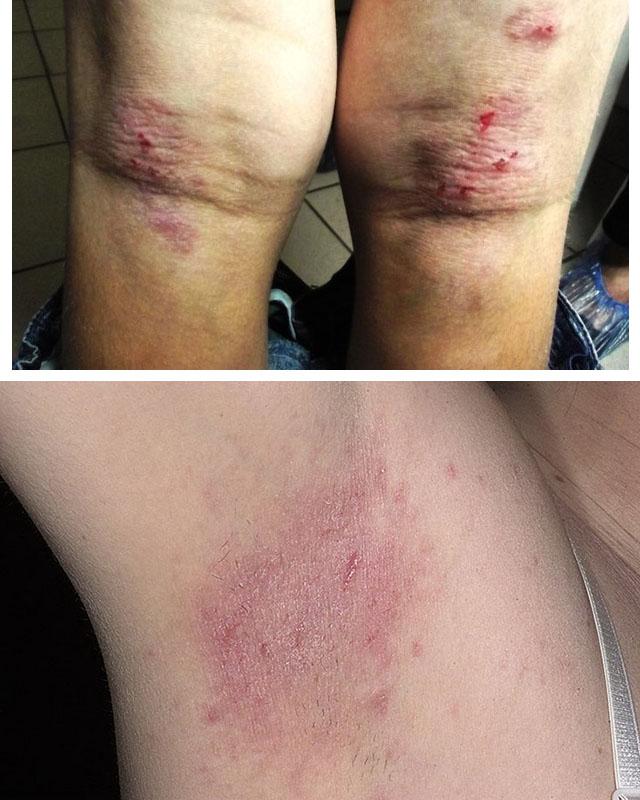
1. Атопический дерматит
2. Аллергический дерматит
Диагностика
Аллергические дерматозы диагностируются клинически и лабораторно. Многие заболевания из этой группы имеют настолько характерные внешние проявления, что диагноз нередко устанавливается при первом визите к врачу. Иммунологическое (серологическое) исследование необходимо для уточнения вида аллергена, наличия перекрестных аллергических реакций и степени выраженности иммунопатологических расстройств. При этом определяется титр специфических антител различных классов, количество лейкоцитов (относительное и абсолютное), уровень Т- и В-лимфоцитов и их соотношение.
Иногда используются также кожные аллергические провокационные пробы. В рамках дифференциальной диагностики врач может назначить мазки и соскобы с пораженных участков.
Лечение аллергического дерматоза
Чем и как лечить аллергический дерматоз, должен определять только врач. Терапия при этом должна быть комплексной, также обязательно предпринимаются меры для устранения повторного контакта пациента с аллергеном. Назначается гипоаллергенная диета, даются рекомендации об устранении профессиональных вредностей и избегании бытовых контактов с сенсибилизаторами. Для снижения нагрузки на иммунную систему проводится лечение хронических заболеваний, устранение дисбиозов и очагов инфекции.
Схема лечения аллергодерматозов включает местное и системное применение различных препаратов. В острой стадии с преобладанием мокнутия кожи рекомендованы влажно-высыхающие повязки. После них на пораженные участки накладываются средства (линименты, пасты, мази в соответствии с рекомендациями врача) с противовоспалительным, противозудным и регенерирующим действием. При вторичном бактериальном инфицировании показаны местные антибактериальные препараты.
При выраженных, распространенных и прогрессирующих высыпаниях для лечения аллергического дерматоза могут быть назначены глюкокортикоидные мази. При этом необходимо строго соблюдать рекомендованную врачом схему лечения во избежание развития атрофии кожи и присоединения грибковой инфекции. Топические (местные) глюкокортикостероиды обладают мощным противовоспалительным, противозудным и противоотечным действием, тормозя выброс медиаторов воспаления и подавляя миграцию иммунных клеток к очагу поражения.
При необходимости к местной терапии добавляется системная. Гипосенсибилизация проводится с помощью антигистаминных средств, инфузий кристаллоидных растворов, гемодеза и полиглюкина. Тяжелые формы аллергодерматозов являются показанием для системной кортикостероидной терапии.
При вторичных неврозоподобных и инсомнических расстройствах назначаются седативные средства. Чаще всего используются транквилизаторы, но врачом могут быть рекомендованы и антидепрессанты. Их применение позволяет воздействовать также на нейровегетативный компонент патогенеза.
Прогноз
Все предпринимаемые лечебные меры позволяют снизить активность аллерговоспалительного процесса, но не устраняют сенсибилизацию. Поэтому все аллергические дерматозы – заболевания, склонные к рецидивированию. Обострение может быть спровоцировано повторным контактом с аллергеном или даже появлением функциональных нервно-психических расстройств. Стрессы, переутомление, реактивные невротические расстройства нередко приводят к появлению острых симптомов при атопическом дерматите.
Тем не менее, рациональная терапия в большинстве случаев позволяет достаточно быстро справиться с проявлениями аллергодерматоза. А избегание контакта с аллергеном является основной профилактической мерой, сохраняя хорошее самочувствие пациента в течение длительного времени.
Источник
Дерматит – кожное заболевание, локализуется в различных частях тела и подвергает изменениям целостность верхних слоев кожного покрова. Подобные реакции характерны для детей младшего возраста, появляются по разным причинам. Потому молодые мамочки задаются вопросом: «Чем отличается атопический дерматит от аллергического дерматита?»
Люди недооценивают неожиданное покраснение на коже и сыпь, списывая на временное явление и ограничиваясь протиранием спиртовой настойкой и кремами. В некоторых обстоятельствах изменения цвета и структуры кожного покрова говорит не о внешних воздействующих факторах, а о серьезных патологиях внутренних органов. Более того, некоторые средства для внешнего применения могут осложнить течение болезни. Высыпаниям на теле в основном подвержены груднички и дети младшего возраста.
Заболевание лечат дерматолог и аллерголог.
Аллергический дерматит
Аллергический дерматит – это целенаправленная реакция организма на внешний раздражитель. Данный вид кожного воспаления реагирует на конкретный химический элемент или подобные ему по структуре.
Причины
Формирование атопического дерматита происходит достаточно длительный промежуток времени, в течение которого организм постоянно взаимодействует с веществом. На борьбу с раздражителем реагируют лимфоциты, поэтому при изучении соскоба под микроскопом наблюдается большое скопление этих кровяных клеток, присоединившихся к патологическому процессу.
Острая реакция организма чаще проявляется к следующим веществам:
- латекс (малыши могут столкнуться с данным материалом в виде пустышки, возможно игрушек; для взрослых это могут быть хозяйственные перчатки, презервативы);
- никель (украшения);
- лекарственные препараты (ребенок получает вещества-аллергены через молоко матери, пользующейся кортикостероидными препаратами, антибиотиками. У взрослого человека реакция более яркая из-за непосредственного контакта с раздражителем);
- косметические средства в виде мыла, шампуня и им подобным;
- стиральный порошок;
- одежда на основе синтетических тканей, с резиновыми или латексными вставками, иных ненатуральных материалов;
- инсектициды;
- другие химические вещества (например, краска).
Разновидность раздражителя зависит от порога чувствительности организма к какому-либо веществу. Специалисты отмечают, что единичное попадание раздражителя в организм редко вызывает аллергию, так как размеры аллергена малы и не распознаются антителами. При его взаимодействии с белком в крови образуются вещества в большем количестве и вызывают аллергическую реакцию.
Симптоматика
Кожа покрывается красными пятнами, а через непродолжительное время на воспаленных участках образуются волдыри. Впоследствии они самопроизвольно лопаются, выделяя жидкость, которая при засыхании в комплексе с отмершими клетками дермы создают небольшие корочки.
Первичные пятна появляются именно в том месте, где впервые появился аллерген. Развиваясь, появляются вторичные воспаленные пятна уже на всей поверхности тела. При этом больного тревожит выраженный зуд, серьезно ухудшая общее самочувствие.
Своевременное обращение в поликлинику гарантирует правильное определение заболевания и быстрое лечение. На первой стадии развития болезни источник проблемы определить намного легче.
Диагностика и лечение
В большинстве случаев больной сам замечает, когда и при каких обстоятельствах появилась аллергия. Например, после применения нового геля для душа или помады. В противном случае дерматолог проводит тест на определение аллергенного вещества: в небольшом количестве предполагаемые раздражители наносятся на кожу пациента, и при проявлении одного из них назначается соответствующее лечение.
Маленьким детям необходимо быстро выявлять аллерген, так как в детском организме осложнения проявляются намного быстрее, чем у взрослых (отек Квинке, астма, другие серьезные последствия).
Лечение в первую очередь направлено на устранение раздражителя. Иногда аллерген является сопутствующим условием в рабочей деятельности. В таком случае приобретите защитный комплект (закрытая одежда, маска, перчатки) либо задумайтесь о смене деятельности.
Медикаментозная терапия против атопического вида дерматита включает в себя:
- Курс противогистаминных препаратов против аллергенного вещества из кровеносной системы (Зиртек, Эриус, Димедрол);
- Кортикостероидные мази либо эмульсии для борьбы с симптоматикой (Адвантан, Локоид). Данная категория лекарств не предназначена для длительного использования.
Препараты прописывает специалист с учетом противопоказаний, возраста пациента и степени развития заболевания.
Атопический дерматит
Атопия – иммунная реакция организма на аллерген. Похоже на обычную аллергию, но есть отличия, из-за которых методы лечения также немного отличаются.
Причины
Патология передается генетическим путем. Впервые проявляет себя в детском возрасте до 12 лет, позже встречается довольно редко.
У заболевания широкий спектр аллергенов – пыль, синтетические вещества, пыльца растений, продукты питания и прочее. Для данного вида кожной проблемы актуальны все виды путей попадания раздражителя в организм: воздушный, контактный и пищевой.
Обострения чаще происходят зимой и весной, когда защитные функции организма особенно ослаблены.
Симптомы
Иммунная система вырабатывает определенные вещества при попадании в организм аллергена – вдыхании или проглатывании. Эти вещества изнутри воздействуют на кожу, вызывая изменение ее структуры. При этом воздействие распространяется на всю поверхность тела, в первую очередь поражая более нежные кожные покровы (лицо, сгибы локтей и коленей, слизистые оболочки).
Симптомы атопии следующие:
- повышенная сухость кожи;
- зуд кожного покрова;
- эрозия кожных слоев с выделением влаги;
- гнойники при условии попадания инфекции в ранки.
Как правило, воспаление данного характера образуется на тыльной стороне кистей и стоп, поверхности шеи, изгибов суставов, на лбу и висках. Пищевая аллергия также проявляется отечностью слизистой оболочки горла, вызывая удушье.
Диагностика и лечение
Основной метод диагностирования патологии – анализирование врачом внешней симптоматики и расспроса пациента. На усмотрение врача дополнительно назначается анализ крови на иммуноглобулин. Если результат показывает содержание вещества выше нормы – организм склонен к аллергии.
Необходимо выяснить, какой именно аллерген спровоцировал заболевание. Для этого проводят кожную пробу с нанесением веществ в небольшом количестве на чувствительные участки кожи.
Лечение заключается в комплексном подходе: профилактические меры сочетаются с медикаментозной терапией.
Профилактические меры:
- Исключение контакта со всеми возможными аллергенами;
- Поддержание назначенной доктором диеты;
- Избежание расчесывания поврежденных участков кожи;
- Не носить одежду из шерстяных и синтетических тканей на голое тело — материал способствует расчесыванию ран;
- Ежедневное пользование увлажняющими средствами.
Врач назначает лекарственную терапию:
- Прием противоаллергических средств (для внутреннего и внешнего применения);
- По усмотрению специалиста назначается СИТ — специфическая иммунотерапия: в организм вводится аллерген для выработки устойчивости иммунитета к раздражителю. Терапия начинается с маленьких доз с постепенным их увеличением.
Стадии развития
Кожные заболевания делятся на три стадии развития. Легче избавиться от причины на первой стадии, но, к сожалению, не многие люди воспринимают ее всерьез.
Три стадии развития:
- Первые признаки заметны в раннем детстве. Это легкая сыпь, едва заметная отечность и небольшое покраснение. Родители “залечивают” симптомы мазью или народными средствами, не утруждаясь выяснить первоисточник такого явления. При правильно подобранной терапии лечится быстро и без шанса на повторение.
- Выраженная стадия в двух формах – острая и хроническая. К симптомам первой стадии добавляются зуд и развитие сыпи в волдыри с коркой.
- Ремиссия. Отсутствие заболевания, его признаков. Может длиться месяцы или года — все зависит от прошедшего лечения, профилактических мер и сопутствующих факторов.
В данном случае дерматит от аллергии не отличаются – оба процесса бывают в острой и хронической форме, могут без лечения проявляться повторно и первые признаки похожи.
На начальной стадии человек без определенных знаний и навыков не сможет определить заболевание. Первый этап у всех кожных проблем выражается покраснением.
Вывод
В чем разница между атопией и аллергией?
Атопия – реакция организма на аллерген, как у классической аллергии. Тем не менее, в первом случае заболевание встречается преимущественно у детей и при генетической передаче от родителей или старшего поколения родственников (если родители остались носителями и не страдали от патологии). Аллергический тип проявляется в различном возрасте.
Симптоматика также имеет отличия: аллергия первоочередно возникает в месте тесного контакта с раздражителем, а атопия – на различных участках тела.
Атопический дерматит или аллергия? Эти две разновидности относятся к одной группе — аллергические проявления. У них много общего — одинаковые симптомы, схожая симптоматика и схема протекания реакции. Но в причинах и лечении присутствуют некоторые различия. Человек без специальных навыков и опыта не определит причину заболевания, поэтому визит к дерматологу (аллергологу) крайне важен.
Атопический дерматит: Видео
Источник


