Аллергический дерматит осложненный вторичной инфекцией
Коды ссылок на публикацию Постоянная ссылка: BB код для форумов: HTML код: Оцените публикацию
Рейтинг: 4.1/10 (всего оценок — 24) |
Источник
7.5.
Лечение атопического дерматита, осложненного вторичной инфекцией
◊ Кожные
покровы больных атопическим дерматитом из-за сниженной антимикробной
резистентности отличаются высоким показателем колонизации золотистым
стафилококком. У больных атопическим дерматитом достоверно чаше встречается колонизация
кожи грибами родов Malassezia и Candida, которые также
могут служить источниками сенсибилизации.
◊ Другие вторичные инфекции, вызванные
дрожжами, дермато-фитами или стрептококками, могут рассматриваться как
триг-герные факторы при атопическом дерматите.
◊ Из-за дефекта функции кожного барьера больные
атопическим дерматитом подвержены более высокому риску рецидивирующей
бактериальной инфекции кожи. Применение как системных, так и топических
антибактериальных препаратов повышает риск развития бактериальной
резистентности.
◊ Антибиотики как системные, так и топические
временно сокращают колонизацию S. aureus на коже.
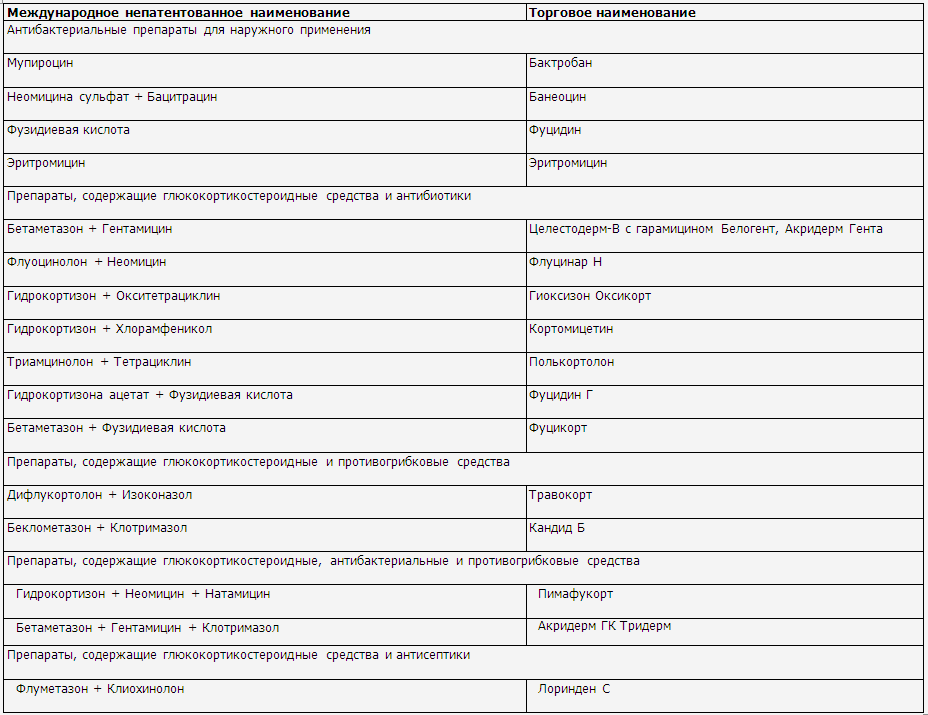
7.5.1. Антимикробные и антисептические
препараты для наружного применения
Общие принципы:
◊ Признаками бактериальной инфекции являются:
— появление
серозных или серозно-гнойных корок, пустулизации;
— внезапное
ухудшение общего состояния.
◊ Назначение
антимикробных препаратов для наружного применения необходимо только при
наличии признаков вторичного инфицирования.
◊ Антимикробные препараты для наружного
применения используются для лечения локализованных форм вторичной инфекции
(табл. 7).
◊ Микробиологическое исследование целесообразно
проводить больным атопическим дерматитом при отсутствии эффекта от применения
антибактериальных препаратов для наружного применения с целью идентификации
устойчивых к антибиотикам штаммов S. aureus или для определения
дополнительной стрептококковой инфекции.
◊ Топические комбинированные препараты,
содержащие глюкокортикостероидные средства в сочетании с антибактериальными,
антисептическими, противогрибковыми препаратами, могут использоваться короткими курсами
(обычно в течение 1 недели) при наличии признаков вторичного инфицирования
кожи.
◊ Антимикробные препараты для наружного
применения наносятся на пораженные участки кожи 1—4 раза в сутки, продолжительность
до 2 недель с учетом клинических проявлений.
Меры профилактики вторичного инфицирования:
◊ Избегать длительного применения
антибактериальных препаратов для наружного применения с целью исключения развития
бактериальной резистентности.
◊ Избегать загрязнения препаратов для наружного
применения:
— тубы
с мазями не должны храниться открытыми;
— при
нанесении кремов необходимо соблюдать гигиенические процедуры — использование
чистых спонжей, удаление остатков крема с поверхности банки.
Также с целью
предупреждения и устранения вторичного инфицирования на местах экскориаций и
трещин применяют, особенно у детей, анилиновые красители: фукорцин, 1—2%
водный раствор метиленового синего. Кратность применения 1—2 раза в сутки в
течение 5—10 дней.
7.5.2.
Системные антибактериальные препараты
Показания
для назначения системной антибактериальной терапии:
◊ повышение
температуры тела;
◊ регионарный
лимфаденит;
◊ пациенты
с наличием иммунодефицитного состояния;
◊ распространенные
формы вторичного инфицирования.
Общие
принципы:
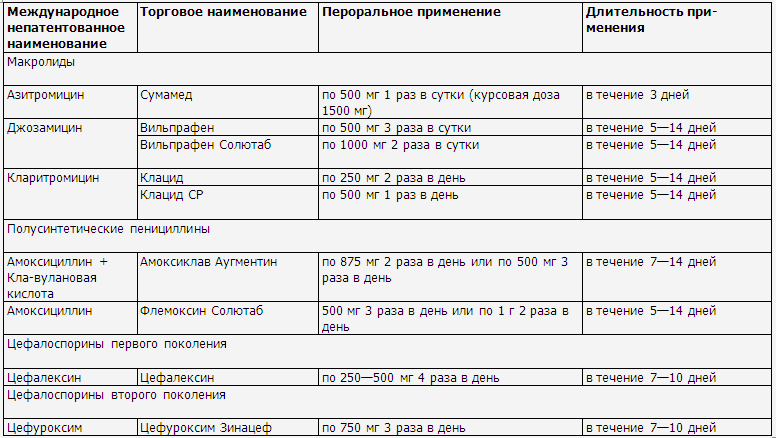
◊ Системные антибактериальные препараты
используются в лечении рецидивирующей или распространенной бактериальной
инфекции.
◊ Как правило, применяются с высокой
эффективностью инги-биторозащищенные пенициллины, цефалоспорины первого или
второго поколения и макролиды. Ориентировочная продолжительность системной
антибактериальной терапии составляет 7—10 дней (табл. 8, 9).
◊ В случае наличия в
анамнезе развития аллергии на препараты пенициллинового ряда или группы
цефалоспоринов возможно применение препаратов из группы макролидов.
◊ До назначения системных антибактериальных
препаратов желательно проведение микробиологического исследования с целью
идентификации возбудителя и определения чувствительности к антибиотикам.
◊ До получения результатов микробиологического
исследования в большинстве случаев начинают лечение антибактериальными
препаратами широкого спектра действия, активными в отношении наиболее часто
встречающихся возбудителей, в первую очередь S.aureus.
◊ Нельзя
проводить поддерживающую терапию системными антибактериальными препаратами в
связи с возможностью развития устойчивости микроорганизмов к антибактериальным
препаратам.
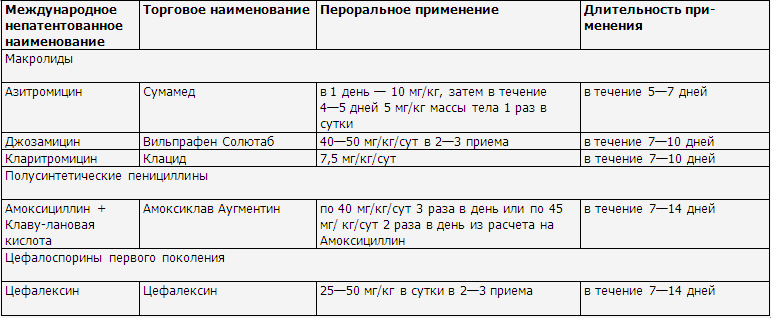
Препараты выбора антибактериальной терапии у детей
Системные
антибактериальные препараты, применяемые у детей
7.5.3. Системные противовирусные препараты
Одним
из тяжелых и жизнеугрожающих осложнений атопического дерматита является
развитие герпетической экземы (Капоши) при инфицировании кожи вирусом простого
герпеса I типа, которое требует назначения системной противовирусной терапии с
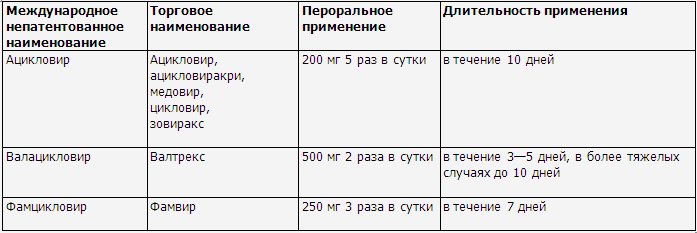
использованием ацикловира или других противовирусных препаратов (табл. 10).
Таблица
10
Дозы и схемы
применения системных противовирусных препаратов
Особенности
терапии у детей
Для
лечения герпетической экземы Капоши у детей рекомендуется назначение
системного противовирусного препарата — апикловира (табл. 11).
В
случае диссеминированного процесса, сопровождающегося общими явлениями
(повышение температуры тела, явления тяжелой интоксикации), необходима госпитализация
ребенка в стационар с наличием боксированного отделения. В условиях стационара
рекомендовано в/в введение ацикловира. Наружная терапия заключается в
использовании антисептических средств (фукорцин, 1% водный раствор
мети-ленового синего и др.).
В
случае поражения глаз рекомендовано применять глазную мазь ацикловира, которая
закладывается в нижний конъюнктивальный мешок 5 раз в день. Лечение продолжают
на протяжении не менее 3 дней после купирования симптомов.
Табл.
11
Дозы и схемы
применения системных противовирусных препаратов у детей
Международное | Торговое | Пероральное | В/в | Длительность |
Ацикловир | Ацикловир | 200 | 5—10мг/ | в |
7.5.4. Обучающие программы
Больные
атопическим дерматитом требуют длительной амбулаторной реабилитации, особенно
при ассоциированных психосоматических расстройствах, с применением как
медикаментозных, так и немедикаментозных, в частности психотерапевтических,
методик.
Недостаточная
информированность пациентов о своем заболевании снижает эффективность терапии.
В связи с этим большое значение влечении и профилактике атопического дерматита
играют обучающие психореабилитационные программы.
Рекомендуется
проведение таких программ в рамках «Школ для пациентов с атопическим
дерматитом», где занятия осуществляются лечащим врачом-дерматовенерологом с
привлечением клинического психолога. Обучение пациентов в «Школе ато-пика»
позволяет добиться повышения эффективности лечения больных атопическим
дерматитом при комбинации традиционных методов лечения с реабилитационными
мероприятиями, значительно улучшить течение заболевания и качество жизни
больных.
На
занятиях, проводимых как в условиях стационара, так и ам-булаторно, больные в
форме дискуссии, как с лечащим врачом, так и интерперсонально, получают полную
информацию о своем заболевании, методах его лечения, способах профилактики его
рецидивов и преодоления психосоциальных последствий этого заболевания. Особое
внимание должно уделяться обучению принципам лечебной диеты, рационализации
условий труда и отдыха. Пациентов обучают принципам самостоятельного
купирования рецидивов атопического дерматита и их профилактики, которые можно
использовать вне лечебного учреждения. Рационализация правил наружной терапии
атопического дерматита помогает минимизировать необходимость использования
глюкокортикостероидных препаратов.
В
процессе обучающих программ, при необходимости с привлечением смежных
специалистов, проводится психокоррекция характера сопутствующих психологических
расстройств, вызванных атопическим дерматитом, что улучшает социальную адаптацию
пациентов и значительно повышает качество жизни и трудоспособность больных.
Источник
Атопический дерматит классифицируют по стадиям развития и клиническим формам в зависимости от возраста, распространенности, тяжести течения заболевания. Различаются также клинико- этиологические варианты АД, возможно преобладание пищевой, пыльцевой, грибковой, клещевой и прочих аллергий. Существуют следующие клинические формы АД: младенческая (возраст пациентов от 2–3 месяцев до 3 лет), детская (от 3 до 12 лет) и подростковая (от 12 до 18 лет). В зависимости от распространенности кожного процесса различают:
- ограниченный АД: поражаются крупные складки (локтевые, подколенные), тыл кистей, лучезапястные суставы или передняя поверхность шеи, зуд при этом умеренный и с редкими приступами;
- распространенный АД: поражается более 5% общей площади кожи, в процесс вовлекается область шеи, предплечий, лучезапястных суставов, кистей, локтевых и подколенных сгибов и прилегающие участки конечностей, груди и спины, зуд носит более интенсивный характер;
- диффузную форму АД: в процесс вовлечена вся поверхность кожи, за исключением ладоней и носогубного треугольника, зуд становится настолько интенсивным, что приводит к скальпированию кожи.
Начальная стадия АД, проявляющаяся гиперемией и отечностью щек, легким шелушением, гнейсом, «молочным струпом», преходящей эритемой кожи щек и ягодиц, является обратимой при условии своевременно начатого лечения, в противном случае заболевание переходит в следующую стадию – выраженных изменений (период обострения). Стадия выраженных изменений подразделяется на острую фазу, проявляющуюся эритемой, папулами, переходящими в везикулы, образованием эрозий, корок и шелушением, и хроническую фазу, при которой папулы сменяются шелушащейся поверхностью кожи, эскориацией и лихенификацией. Ремиссия бывает полной и неполной, а клиническое выздоровление характеризуется отсутствием клинических симптомов в течение 3–7 лет. Наибольшего внимания заслуживает младенческая форма АД, так как именно в этом возрасте при правильном лечении и соблюдении превентивных мер возможно полное излечение и, наоборот, при недостаточном внимании врачей и родителей – распространение и прогрессирование процесса. Как правило, у детей, страдающих АД, при детальном обследовании выявляется патология основных органов и систем: в 80–97% случаев поражены органы пищеварения, в 55–60% – нервная система, 50–60% – ЛОР-органы, 30–40% – органы дыхания, 20–30% – мочевыводящие пути, и в 18% случаев выявляется протозойно-паразитарная инвазия.
Клинические проявления АД при младенческой форме проявляются гиперемией, отечностью, микровезикулезными высыпаниями, экссудацией, корками, трещинами и шелушением, которые, как правило, локализуются на лице, поверхности верхних и нижних конечностей, локтевых и подколенных ямках, запястьях, туловище и ягодицах и сопровождаются сильным зудом. Патологические изменения затрагивают в основном эпидермис, имеются явления смешанного или красного дермографизма. Основной целью терапии АД является устранение или уменьшение воспалительных изменений на коже и зуда, восстановление структуры и функции кожи, лечение сопутствующих заболеваний и предотвращение развития тяжелых форм заболевания. Атопический дерматит практически всегда сопровождается нарушением целостности кожных покровов, что способствует проникновению находящихся на поверхности микроорганизмов в глубокие слои дермы. Микрофлора кожи у больных АД существенно отличается от микрофлоры у здоровых лиц соответствующих возрастных групп как по количеству агентов, так и по их составу [1]. Например, Сandida albicans встречается на коже 12% здоровых детей и 50–77% детей, страдающих АД; S. aureus, по данным разных авторов, встречается на коже 28% здоровых детей и 43–60% детей, больных АД. Поэтому течение атопического дерматита, особенно при неправильном уходе за кожей, очень часто осложняется присоединением вторичной инфекции.
Диагностика подобных случаев не составляет трудностей, тогда как терапия осложненного вторичной инфекцией атопического дерматита представляет определенные трудности, поскольку применение антибактериальных препаратов (как системных, так и местных) нередко вызывает обострение кожного процесса или имеет возрастные ограничения. В лечении АД используются такие группы препаратов системного действия, как: антигистаминные, мембраностабилизирующие препараты, витамины, иммунотропные средства, препараты, восстанавливающие и регулирующие функцию органов пищеварения и нервной системы [2]. Однако ведущее значение в комплексном лечении АД имеет наружная терапия, целью которой является подавление воспаления кожи и связанных с ним основных проявлений заболевания, как в острой, так и в хронической фазе, гидратация кожных покровов, профилактика и устранение вторичного инфицирования, восстановление поврежденного эпителия и улучшение барьерных функций кожи. Препаратами для наружной терапии являются мази и кремы, содержащие глюкокортикостероиды. Различные фармакологические формы таких препаратов позволяют применять их для устранения таких проявлений АД, как мокнутие, экссудация, кератинизация, лихенификация и воспалительная инфильтрация.
В связи с пониженной функцией иммунитета у данной группы проникновение патогенных микроорганизмов в кожу облегчается. Большинство специалистов склоняются к тому, что аллергенами при атопическом дерматите могут служить антигены микроорганизмов условно-патогенной микрофлоры, присутствующей на коже, или микроорганизмов в очагах хронической инфекции. Кроме того, аллергенами могут быть не только антигены бактерий (стафилококков, стрептококков и т. д.), но и антигены грибов, в изобилии существующих на коже. Так как дети с АД имеют отягощенный аллергологический анамнез, то очень часто назначение препаратов, содержащих антибиотики, вызывает развитие аллергических реакций, поэтому при осложнениях атопического дерматита необходимо применение только комбинированных препаратов, содержащих топические кортикостероиды и антибиотик. В качестве препаратов для местной терапии нами были выбраны препараты, основным компонентом которых является фузидовая кислота. Фузидовая кислота является высокоактивной в отношении грамположительных бактерий (Staphylococcus spp., Streptococcus spp., Corynebacterium minutissimum и др.), ее действие связано с подавлением синтеза белка в бактериальной клетке за счет ингибирования фактора, необходимого для транслокации белковых субъединиц и элонгации пептидной цепи, что в итоге приводит к гибели клетки. При наружном использовании в виде крема или мази фузидовая кислота легко проникает через кожные покровы, при этом системная адсорбция препарата очень низкая. Фузидовая кислота может накапливаться в гное, с чем связана эффективность ее применения при гнойничковых инфекциях.
Противопоказанием к применению может служить только повышенная чувствительность к фузидовой кислоте или другим ингредиентам препарата. Проведенное за рубежом исследование 1119 пациентов показало, что, в отличие от неомицина и других антибиотиков, фузидовая кислота практически не вызывает аллергических реакций и может применяться при бактериальных осложнениях контактных и аллергических дерматитов, атопическом дерматите [8, 9]. Проведенные зарубежными учеными исследования эффективности и безопасности применения фузидовой кислоты доказали, что она является ценным средством контроля кожных инфекций, особенно вызванных золотистым стафилококком [3–6]. При сравнении механизмов действия топических антибиотиков (эритромицин, кларитромицин, азитромицин, клиндамицин, гентамицин, стрептомицин, неомицин, окситетрациклин, доксициклин, миноциклин), наиболее часто применяемых в терапии кожных инфекций, было выявлено явное преимущество крема и мази с фузидовой кислотой. Фузидовая кислота относится к группе фузидинов, ее молекулы имеют стероидоподобную структуру, но не обладают стероидной активностью. Фузидовая кислота блокирует синтез бактериального белка, препятствуя элонгации фактора G.
Кроме фармацевтических форм в виде крема и мази на основе фузидовой кислоты, существуют гели, а также комбинированные препараты, содержащие высокоэффективные кортикостероиды и фузидовую кислоту (Фуцидин Г – до 2 лет, Фуцикорт – с 2 лет), что особенно актуально при развитии вторичной инфекции на фоне атопического дерматита [7, 8]. Под нашим наблюдением находилось 46 пациентов в возрасте от 6 месяцев до 17 лет, страдающих атопическим дерматитом, осложненным бактериальной инфекцией. Наличие бактериальной флоры было подтверждено лабораторным анализом (посев). В посеве у большинства пациентов отмечался высокий уровень St. aureus, St. epider, Proteus inconstans с низкой чувствительностью к эритромицину, линкомицину и клиндамицину. Детям до 2 лет (12 пациентов) назначался Фуцидин Г 2 раза в день. Пациентам с двухлетнего возраста назначался Фуцикорт 2 раза в течение 10 дней. На 7-й день у большинства пациентов (29 человек) высыпания на кожных покровах разрешились (фото 1, 2). У остальных пациентов к 10-му дню оставалась незначительная гиперемия на месте высыпаний, что позволило использовать увлажняющие средства, не содержащие кортикостероиды и антибиотики. В процессе терапии непереносимости препаратов не было выявлено, что свидетельствует о безопасности их применения у данной группы пациентов. Таким образом, рациональное и своевременное использование комбинированных топических средств (Фуцидин Г или Фуцикорт) позволяет быстро добиться положительной динамики в течении атопического дерматита, осложненного бактериальной инфекцией.
СПРАВКА
Атопический дерматит (АД) или диффузный нейродермит (устаревшее название) – хроническое аллергическое заболевание, которое развивается у лиц с генетической предрасположенностью к атопии, имеет рецидивирующее течение, возрастные особенности клинических проявлений, характеризуется эксудативными и/или лихеноидными высыпаниями, повышением уровня сывороточного IgE и гиперчувствительностью к специфическим (аллергенным) и неспецифическим раздражителям. Имеет чёткую сезонную зависимость: зимой – обострения или рецидивы, летом – частичные или полные ремиссии. Распространенность АД среди развитых стран 10–20%. Манифестация симптомов АД у детей отмечается в возрасте 6 месяцев в 60% случаев, до 1 года в 75%, до 7 лет в 80–90%. В течение последних десятилетий наблюдается существенный рост заболеваемости АД, усложняется его течение, отягощается исход. АД часто сочетается с другими аллергическими заболеваниями – с бронхиальной астмой в 34%, аллергическим ринитом в 25%, поллинозом 8%.
Ведущая роль в развитии АД принадлежит эндогенным факторам (наследственность, атопия, гиперреактивность кожи, нарушение функциональных и биохимических процессов в коже), которые в сочетании с различными аллергенными и неалергенными экзогенными факторами (психоэмоциональные нагрузки, табачный дым, пищевые добавки приводят к развитию клинической картины АД. В основе развития АД лежит генетически определённая (мультифакториальный полигенный тип наследования) особенность иммунного ответа на поступление аллергенов. Характерные черты иммунного ответа атопиков: преобладание Т-хелперов II, гиперпродукция общего IgE и специфических IgE-антител. Склонность к гиперреактивности кожи – основной фактор, определяющий реализацию атопической болезни в виде АД. Риск развития АД у детей выше в семьях, где родители имеют аллергические заболевания или реакции: если оба родителя здоровы, риск развития у ребенка АД составляет 10–20%, если болен один из родителей – 40–50%, если больны оба родителя – 60–80%.
Источник


