Атопический дерматит диспансеризация детей

- Атопический дерматит
- Об атопическом дерматите
/
Первичная профилактика — предотвращение развития атопического дерматита у детей с высоким риском. Профилактику проводят в пре- и постнатальный периоды.
В пренатальном периоде необходимо наладить гипоаллергенное питание беременной, своевременно выявлять и лечить острые и хронические заболевания, ограничивать количество лекарственных препаратов и пищевых добавок, исключить курение, употребление алкоголя, вовремя выявить и устранить профессиональные вредности, наладить охранительный режим (достаточный отдых и сон, прогулки, избегание вредного воздействия факторов окружающей среды). Обязательны уход за кожей и лечение атопического дерматита у беременной, щадящий режим.
В постнатальном периоде необходимы рациональные вскармливание и уход за кожей ребенка, щадящий режим, устранение бытовых аллергенов (влажная уборка, отсутствие ковров, исключение курения в квартире и т.д.), поддержание невысокой температуры (не выше 23 °С) и умеренной влажности в помещениях, где находится ребенок, регулярные прогулки, закаливающие процедуры, избегание контакта с больными респираторными инфекциями, витамины, метаболитная терапия (глицином и биотредином (пиридоксин + треонин) в течение 10 дней на 1, 3 и 5-м месяцах жизни).
Очень важно поддержание благоприятного психологического климата в семье.
Разрабатываются новые методы первичной профилактики, например, назначение пробиотиков в целях усиления иммунной стимуляции и индуцирования Th1-протективного ответа путем воздействия бактериальными антигенами (бифидо- и лактобактерргями). Пробиотики назначают за 2—4 нед до родов и через 6 мес после родов, при недостаточности грудного молока пробиотики добавляют в пищу детям.
Вторичная профилактика — предотвращение рецидивов после успешного лечения атопического дерматита.
Основные задачи в стадии ремиссии:
• предотвращение новых обострений;
• устранение факторов, способствующих развитию заболевания;
• лечение сопутствующих заболеваний.
В целях предотвращения новых обострений проводят неспецифическую иммунотерапию (гистаглобулином сухим, иммуноглобулином, рузамом), специфическую иммунотерапию, метаболитную терапию (глицином; курс — 7-30 дней; биотредином, который содержит аминокислоту L-треонин и витамин В6; курс — 21-28 дней), витаминотерапию.
Наружные мероприятия включают постоянный уход за кожей, применение средств с витаминами (мази видестим, радевит, редецил), физиопроцедуры, закаливание.
В периоде ремиссии больных направляют на санаторно-курортное лечение, что также продляет межрецидивный период. При невозможности проведения этого вида лечения рекомендуют поездку на морские или высокогорные курорты с пребыванием на них не менее 1 мес. Смена климатической зоны и пребывание в местности с чистым воздухом позволяют избавиться на время от многих триггерных факторов развития обострения. Во время ремиссии проводят лечение сопутствующих заболеваний.
Реабилитация. В реабилитации и разработке индивидуальных реабилитационных программ у детей главное место принадлежит педиатру. Именно у педиатра есть возможность выявить семейные провоцирующие факторы, предложить способы устранения бытовых аллергенов.
Педиатр рекомендует и следит за соблюдением режима и диеты, выявляет отклонения в состоянии здоровья ребенка и предлагает методы их устранения, согласовывает лечение и рекомендации разных специалистов, проводит образовательную работу в семье.
Диспансеризация. Диспансеризация детей и взрослых с атопическим дерматитом регламентируется Приказом № 770 М3 СССР от 30.05.1986 г. «О порядке проведения всеобщей диспансеризации населения». Пациенты с атопическим дерматитом относятся к третьей диспансерной группе (Д-III) — больные, нуждающиеся в лечении. На всех больных, взятых под диспансерное наблюдение, по месту приема дерматолога (в детской поликлинике, ведомственной поликлинике или кожно-венерологическом диспансере) заполняют учетную форму № 030/у-04 «Контрольная карта диспансерного наблюдения».
Если пациент проходил обследование или был консультирован в другом учреждении, результаты обследования или консультирования учитываются при ежегодной диспансеризации, если их давность не превышает 6 мес. Врач, проводящий диспансеризацию, назначает дообследование, консультацию других специалистов и лечение. Если пациент госпитализирован, осмотр специалистами и обследование проводят во время пребывания в стационаре. Больных атопическим дерматитом осматривают дерматолог 2—4 раза в год (в зависимости от степени тяжести течения и частоты обострений), другие специалисты — терапевт, невропатолог, эндокринолог, женщин — гинеколог, аллерголог 1—2 раза в год.
Обследование включает клинический анализ крови и общий анализ мочи, кал на яйца глистов — 2 раза в год. Дерматолог рекомендует лечебно-охранительный режим, гипосенсибилизирующую диету, санацию очагов хронической инфекции, меры повышения неспецифической резистентности организма, лечение сопутствующих заболеваний, санаторно-курортное лечение, устранение триггерных факторов обострения, назначает лекарственные препараты, физиотерапевтические процедуры.
В результате регулярной диспансеризации достигаются уменьшение частоты и тяжести рецидивов, продолжительности временной нетрудоспособности, перевод в группу Д-И диспансерного наблюдения (практически здоровые лица, имеющие в анамнезе атопический дерматит, но не имеющие обострений в течение нескольких лет).
Новые статьи
» Стронгилоидоз

Стронгилоидоз — хронически протекающий геогельминтоз с преимущественным поражением ЖКТ и общими аллергическими проявлениями.
Основной источник заражения стронгилоидозом — больной человек. Некоторые… перейти
» Трихинеллез

Трихинеллез у человека — это острый зооноз с природной очаговостью, протекающий с лихорадкой, мышечными болями, отеком лица, кожными высыпаниями, высокой эозинофилией, а при тяжелом т… перейти
» Энтеробиоз

Энтеробиоз — кишечный гельминтоз, вызываемый мелкой нематодой Enterobius vermicularis, со стертым и невыраженным течением, наиболее распространенный признак которого — перианальный зуд, возникающий на… перейти
» Аскаридоз

Аскаридоз — кишечный гельминтоз, вызываемый нематодой Ascaris lumbricoides, протекающий с поражением ЖКТ, интоксикацией, аллергическими реакциями.
Аскаридоз — один из самых распространенных гельмин… перейти
» Альвеококкоз

Альвеококкоз (Alveococcosis) — зоонозный биогельминтоз, вызываемый личиночной стадией цепней Echinococcus multilocularis, с хроническим прогрессирующим течением, развитием в печени и других органах мн… перейти
» Эхинококкоз

Эхинококкоз (Echinococcosis) — зоонозный биогельминтоз, вызываемый личиночной стадией цепня Echinococcus granulosus, характеризуемый хроническим течением и развитием преимущественно в печени, реже в л… перейти
Источник
1
билет:
1.
История
отечественной педиатрии. Организация
охраны материнства и детства в России.
Педиатрия-
от греч. (paid- ребенок, iatrea-врачевание).
Изучает человеческий организм от
рождения, а в некоторых случаях и от
последних месяцев внутриутробной жизни
(недоношенные дети) до подросткового
возраста включительно и является
медициной растущего организма. Впервые
упоминалось в трудах Гиппократа, Галена
указания по уходу за новорожденными.
Развитие
педиатрии как медицинской науки можно
разделить на три периода:I период-XVI,
XVII и XVIII века. П как особая дисциплина
еще не была выделена, но в трудах многих
ученых того времени имеются высказывания
по вопросам охраны здоровья детей.
Напр:
1)М. В. Ломоносов в одном из своих
тракте,говорил о мерах, направленных
на сохранение жизни новорожденных,о
необходимости создания приютов для
внебрачных детей;
2)проф-акушер Н. М.
Максимович-Амбодик, в его труде содержатся
указания о правильном уходе за ребенком,
имеются описания болезней, свойственных
детям раннего возраста.
Проф-акушерС.
Ф. Хотовицкий,впервые выделил педиатрию
как самостоятельную отрасль медицины,
определил ее цели и задачи. Он первым
выделил из клиники акушерства детское
отделение, ему принадлежит первое
руководство по детским болезням —
«Педиятрика» (1847), он считается первым
русским педиатром.IIпериод — от начала
XIX века до 1917 г. П развивается уже как
самостоятельная дисциплина. Открытие
детских больниц в крупных городах
России. 1834 г. в Петербурге была открыта
первая в России спец. детская больница,
ныне Детская больница имени Н. Ф. Филатова.
Вторая детская больница открылась в
1842 г. в Москве, ныне тоже имени Н. Ф.
Филатова. В 1865 г. при Медико-хирургической
академии организована первая в России
кафедра детских болезней. В 1886 г. в
Московском университете создана кафедра
с детской клиникой и небольшой амбулаторией
при ней. В конце XIX-начале XX века отмечается
подъем в развитии отечественной
педиатрии, благодаря основоположникам
Н.Ф.Филатова в Москве и Н. П. Гундобина
в Петербурге. Н.Ф.Филатов считается
основоположником отечественной П. Он
создал школу педиатров и внес ценный
вклад в развитие науки. Им впервые
описана скарлатинозная краснуха, а
также идиопатическое воспаление шейных
лимфатических узлов, которое в настоящее
время называется инфекционным
мононуклеозом, или болезнью Филатова.
Работы
профессора Медико-хирургической академии
Н. П. Гундобина и его многочисленных
учеников значительно расширили знания
педиатров о возрастных анатомо-физиологических
особенностях детей. III период нач.после
Великой Октябрьской социалистической
революции.Охрана материнства и детства
в нашей стране стала государственным
делом. Достижения медицинской науки
позволили резко снизить заболеваемость>детскую
смертность: более чем в 10 раз.Проф А. А.
Кисельпридавал большое значение
профилактике болезней, изучение
туберкулеза и ревматизма. А. А. Киселя
считают основоположником учения о
детском ревматизме, им описаны абсолютные
признаки этого заболевания (тяжелое
поражение сердца, ревматические узелки,
анулярная сыпь, хорея и др.).Профессор
Г. Н. Сперанский, изучал нарушениям
питания и расстройствам пищеварения.
Проф. В. И. Молчановизучал клинику,
патогенез и лечение детских инфекционных
болезней, особенно дифтерии,
изучалэндокринологические заболевания
у детей.Проф. М. С. Маслов ,разработал
учение об аномалиях конституции у
детей.Проф. Ю. Ф. Домбровская изучение
этиологии, патогенеза, кли¬ники и лечения
пневмоний в детском возрасте, респираторной
патологии, коллагеновых заболеваний,
болезней крови, аллергии.Проф.Тур–изучал
гематологию, физиологию и патологию
новорожденных.
Принципы
организации медицинской помощи матерям
и детям.
1.
Принцип
единого педиатра
– одним врачом обслуживаются дети от
0 до 14 лет 11 мес. 29 дней. С 1993 года детское
население по контракту может обслуживаться
двумя педиатрами.
2.
Принцип
участковости.
Размер участка 800 детей. Центральный
фигурой амбулаторно-поликлинической
сети является участковый педиатр.
3.
Диспансерный
метод работы
– дети, независимо от возраста, состояния
здоровья, места проживания и посещения
организованных дошкольных и школьных
учреждений обязательно осматриваться
в рамках профилактических осмотров,
вакцинопрофилактика проводится
бесплатно.
4.
Принцип
объединения,
то есть женские консультации объединены
с родильными домами, детские поликлиники
объединяются со стационарами.
5.
Принцип
чередования
медицинского обслуживания: на дому , в
поликлинике, в дневном стационаре. На
амбулаторный прием в поликлинику
приходят только здоровые дети либо
реконвалесценты, больные обслуживаются
на дому.
6.
Принцип
преемственности.
Осуществляется между женской консультацией,
роддомом и детской поликлиникой в виде
– дородового патронажа, посещения
новорожденного в течение 3 дней после
выписки из роддома, ежемесячные осмотры
младенца в детской поликлинике в течение
1 года жизни.
7.
Для
женской консультации
— принцип ранней постановки на учет (
до12 мес.)
8.
Принцип
социально-правовой помощи
– кабинет юриста в детской поликлинике
и женской консультации
Учреждения
ОМИД.
В соответствии с приказом
Министерства здравоохранения Российской
Федерации от 03.09.1999 г. «Об утверждении
номенклатуры учреждений здравоохранения»
к учреждениям, обеспечивающим медицинское
обслуживание детей и женщин, относят:
Учреждения
охраны детства
1.
Амбулаторно-поликлинические: детская
поликлиника, детская стоматологическая
поликлиника, детская консультация
2.
стационарные: детская больница
соматическая, детская инфекционная
больница, детское отделение в структуре
общесоматических взрослых больниц
3.
Специализированные: дома ребенка,
детские санатории, детские ясли, детские
молочные кухни, для отсталых в развитии
детей
Охрана
материнства: женские консультации,
родильные дома,акушерско-гинекологические
отделения соматических больниц, отделения
патологии беременных общесоматических
больниц.
Прочие
правовые аспекты
Среди основных
медико-социальных и правовых актов
охраны материнства и детства следует
выделить закон РФ «О дополнительных
мерах по охране материнства и детства»
(04.04.92 г.), который предусматривает
продолжительность отпуска по беременности
и родам в 70 календарных дней до родов и
70 дней после родов, а в случаях осложненных
родов – 70 дней до родов, 86 дней после
родов; при рождении двух детей и более
– 84 дня до родов, 110 дней после родов.
Введено единовременное пособие (50% от
минимального размера оплаты труда)
дополнительно к пособию по беременности
и родам.
Постановлением
Верховного Совета РФ от 01.10.90 г. «О
неотложных мерах по улучшению положения
женщин, семьи, охраны материнства и
детства на селе» женщинам устанавливаются
ежегодные отпуска не менее 28 календарных
дней, гарантирована 36-часовая рабочая
неделя, предусмотрены гигиенические и
социально-правовые нормативы работы
на опасных видах производства.
Указ
Президента «О неотложных мерах по
обеспечению здоровья населения»
предусматривает комплекс государственных
мер по охране материнства и детства.
Трудовые льготы женщинам в связи с
материнством гарантирует трудовое
законодательство.В соответствии с
приказом МЗ Российской Федерации при
амбулаторном лечении ребенка в возрасте
до 7 лет листок нетрудоспособности
выдается одному из родителей на весь
период заболевания или до наступления
ремиссии (в случае обострения хронического
заболевания). При заболевании ребенка
старше 7 лет листок нетрудоспособности
выдается на срок до 15 дней, если по
медицинскому заключению не требуется
большего срока. При стационарном лечении
ребенка до 7 лет больничный лист выдается
родителю на весь срок лечения ребенка.
При лечении в стационаре ребенка старше
7 лет листок нетрудоспособности выдается
после заключения экспертной комиссии
о необходимости осуществления ухода
за ребенком.
Реактивность
— это свойство организма реагировать
определенным образом на воздействие
факторов внешней среды. Реактивность,
как уже было сказано, обусловлена
конституцией.
Аномалии
конституции — это совокупность
конституциональных особенностей
организма детей, которая определяет
неадекватную (аномальную, чаще
гиперергическую) его реактивность.
Термин «аномалии конституции» во
врачебной практике в последнее время
используют реже и заменяют понятием
«диатез». Диатез — это особенности
конституции, определяющие реактивность
организма и своеобразие его адаптивных
возможностей, которые создают предпосылки
для предрасположенности индивида к тем
или иным заболеваниям. Исторически
сложилось, что в педиатрии термин
«диатез» применяют в отношении четырех
аномалий конституции — экссудативно-катаральной,
аллергической, лимфатико-гипопластической
и нейроартритической.
ЭКССУДАТИВНО-КАТАРАЛЬНЫЙ
ДИАТЕЗ
Для экссудативно-катарального диатеза
характерно своеобразное состояние
организма ребенка раннего возраста,
определяющее склонность к рецидивирующему
инфильтративно-дескваматозному поражению
кожи и слизистых оболочек (экссудация
и катар), затяжному течению воспалительных
процессов, лабильности водно-минерального
обмена и развитию аллергических реакций.
АЛЛЕРГИЧЕСКИЙ
ДИАТЕЗ
Аллергический (атопический) диатез
характеризуется наследственными
особенностями иммунной реактивности
организма, способствующими возникновению
и развитию сенсибилизации, аллергических
реакций и заболеваний. Основными
маркерами атопического диатеза являются:
отягощенность семейного анамнеза по
аллергическим заболеваниям, наличие в
анамнезе жизни экссудативно-катарального
диатеза, стойкая эозинофилия, увеличение
количества иммуноглобулинов Е в сыворотке
крови.
ЛИМФАТИКО-ГИПОПЛАСТИЧЕСКИЙ
ДИАТЕЗ
Лимфатико-гипопластический (лимфатический)
диатез, или лимфатизм, характеризуется
особенностью реактивности (гиперергии)
со стороны лимфоидной ткани (тимуса,
лимфоузлов, селезенки), а также некоторых
компонентов системы макрофагов и
симпатико-адреналовой системы.
НЕЙРОАРТРИТИЧЕСКИЙ
ДИАТЕЗ
Нейроартритический диатез характеризуется
изменением реактивности со стороны
нервной системы. В отличие от предыдущих
диатезов его встречают преимущественно
у детей дошкольного и школьного возрастов.
В основе диатеза лежат полигенно
обусловленные особенности конституции,
в частности функционирования печени,
приводящие к нарушению обмена пуриновых
оснований и жирового обмена. Это
проявляется периодически появляющимися
кето-ацидозом, приступами неукротимой
ацетонемической рвоты и нередко
гипер-урикемией (повышением уровня
мочевой кислоты в сыворотке крови).
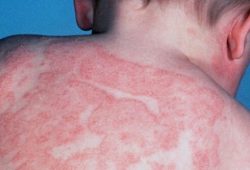
Атопический
дерматит– хроническое аллергическое
заболевание кожи у лиц с генети¬ческой
предрасположенностью к атопии, имеет
рецидивирующее течение, характеризуется
экссудативными и/или лихеноидными
высыпаниями на коже, повышением IgЕ и
гиперчувствительности к специфическим
и неспецифическим раздражениям.
Дебют
у 60-70% — на 1 году жизни.
Классификация:
Стадии
– начальная; выраженных изменений
(обострения) – острая и хроническая
фазы;
ремиссии – неполная (подострый
период), полная; клиническое выздоровление.
Клинические
формы в зависимости от возраста –
младенческая, детская,
подростковая.
Распространенность –
ограниченный, распространенный,
диффузный.
Тяжесть болезни – легкое,
средне-тяжелое, тяжелое.
Клинико-этиологические
варианты – с преобладанием пищевой,
клещевой, грибковой, пыльцевой аллергией.
Клиника:
Начальная
стадия
– преходящая эритема, отечность кожи
лица, ягодиц, сопровождающиеся шелушением,
«молочный струп» — ограниченное
покраснение кожи лица и появление на
ней желтых корочек, гнейс – себоррейные
чешуйки вокруг большого родничка,
пастозность и снижение тургора тканей,
возникновение упорных опрелостей,
поллакиурия или олигурия. Дети с
избыточной массой тела, с неравномерной
ежемесячной прибавкой массы тела. Стадия
обратима при адекватном лечении.
Стадия
обострения
– в острую фазу: последовательность
кожных изменений – эритема-папула-
везикула-эрозия-корка-шелушение; в
хроническую – лихенификация (утолщение
кожи с усилением кожного рисунка). При
присоединении инфекции – пустулезные
элементы с серозно-гнойными корками,
герпетической инфекции – герпетиформная
экзема Капоши: пустулы с пупкообразным
западением в цетре или везикулы,
наполненные серозным или геморрагическим
содержимым. Появляются глубокие
кровоточащие трещины и эрозии, массивные
геморрагические корки. После перенесенного
заболевания — мелкие рубчики.
В
период
ремиссии
– исчезновение/уменьшение симптомов.
Продолжительность – от нескольких
недель до 5-7 лет и более. Неполная ремиссия
– уменьшение симптомов заболевания.
Полная – исчезновение симптомов.
Клиническое
выздоровление
– симптомы отсутствуют от 3 до 7 лет.
Младенческая
форма наблюдается до 3-х лет: отечность,
гиперемия, микровезикулы, мокнущие
корки на лице, наружных поверхностях
конечностей, в локтевых, подколенных
ямках, ягодицах, зуд, красный или смешанный
дерматографизм.
Детская
форма
от 3 до12 лет: гиперемия, отечность,
лихенификация, папулы, эрозии, экскориации,
геморрагические корки. Кожные покровы
сухие, покрыты большим количеством
мелкопластинчатых и отрубевидных
чешуек. Кожные высыпания на сгибательных
поверхностях конечностей, шее, тыле
кистей, в области локтевых и подколенных
ямок, гиперпигментация век, складка
Денье-Моргана под нижним веком.
Обязательный признак – кожный зуд.
Дермографизм белый или смешанный.
Подростковая
форма от12 до18 лет: блестящие лихеноидные
папулы, расчесы, геморрагические корки,
выраженная лихенификация, экссудативный
компонент выражен слабо. Кожные изменения
вокруг глаз, рта, на шее, локтевых сгибах,
тыльных поверхностях кистей. Зуд,
невротические реакции, стойкий белый
дермографизм.
Ограниченный
дерматит: очаги в области локтевых и
подколенных сгибов, тыла кистей. Зуд
умеренный. При распространенном дерматите
поражается более 5% поверхности кожи.
Кожные в области шеи, предплечий, локтевых
и подколенных сгибов, кистей, груди,
спины. Интенсивный кожный зуд. При
диффузном дерматите поражается вся
поверхность кожи, за исключением ладоней,
носогубного треугольника. Интенсивный
зуд.
При
легком течении: гиперемия, экссудация,
шелушение, зуд слабо выражены, регионарные
лимфоузлы увеличиваются до горошины,
обострения 1-2 раза в год, ремис¬сия 6-8
месяцев. Средняя степень: очаги с
выраженной экссудацией или инфильтрацией
и лихенификацией. Отмечаются расчесы,
геморрагические корки. Зуд умеренный/сильный.
Лимфоузлы увеличиваются до лесного
ореха. Обострения 3-4 раза в год, ремиссия
до 2-3 месяцев.
Тяжелое
течение: обширные очаги поражения с
выраженной экссу¬дацией и лихенификацией,
трещинами, эррозиями. Кожный зуд сильный,
постоянный. Лимфоузлы до размеров
грецкого ореха. Обострения 5 и более раз
в году, ремиссии 1-1,5 месяца, неполные.
Лечение:
Диета:исключитькоровье
молоко, облигатные аллергены. Допускаются
кисломолочные продукты, сыр, сметана,
уменьшается объем макарон, круп,
ограничивается соль, сахар.
При переводе
на искусственное вскармливание используют
адаптированные, соевые, высокогидролизованные
белоксодержащие смеси. Из фруктов и
ягод предпочтение отдают яблокам зеленой
и белой ок¬раски, желтой сливе, белой
черешне, крыжовнику. Исключают продукты,
содержащие красите¬ли, консерванты,
наваристые бульоны, острые, соленые,
жареные блюда, пряности, кон¬сервированные
продукты, печень, рыбу, икру, морепродукты,
острые сыры, орехи, газирован¬ные
напитки, кофе, шоколад, мед. Длительность
исключения должна составлять не менее
6-12 месяцев.
Медикаментозная
терапия: антигистаминные препараты I
поколения (диазолин, супрастин, тавегил,
перитол, фенкарол) – при обострении,
кожного зуде. При длительном лечении и
для противорецидивного лечения –
препараты II поколения (кларитин, зиртек,
задитен).
Мембраностабилизирующие
препараты – кетотифен (задитен, астафен,
кетасма) и кромогликат натрия (напкром).
Лечение кетотифеном 3-4 месяца. Налкром
назначают в острый и подострый период
в комбинации с антигистаминными
препаратами. Продолжительность терапии
от 1,5 до 6 месяцев.
Препараты
улучшающие функцию органов пищеварения
– в острый и подострыйпериод: ферменты
( мезим-форте, фестап, дигестал, панкреатин,
панцитрат), желчегонные средства,
биопрепараты (бифидумбактерин,
лактобактерин, хилак-форте, линекс,
бактисубтил), сорбенты (карболен,
энтересорб, полифепан, смекта).
Витамины–
В6, В12.
Иммуномодулируюшая терапия –
при недостаточности иммунитета. В
комплексную терапию включают Т-активин,
тимаген, тималин,
полиоксидоний.Седативнаятерапия,ноотропные
средства, улучшающие церебральную гемо-
и ликвородинамику (реланиум, ГОМК,
седуксен, ноотропил).
А/б
при ослож¬нении пиодермией. Предпочтение
отдается макролидам, цефалоспоринам,
аминогликозидам.
Местная терапия
(противовоспалительные, кератолитические,
кератопластические, антибактериальные
средства).
Системные ГКС– по показаниям
(тяжелое течение, при обшириыхэрозированных
поверхностях) курс 5-7 дней в условиях
стацио¬нара. Суточная доза преднизолона
1 мг/кг-сутки.
Противовоспалительные
мази, содержащие ГКС: слабые –
гидрокортизон, дерматол; сильные–белодерм,
целестодерм, флуцинар, адвантан, элоком,
фторокорт; очень сильные–дермовейт (в
острую фазу, при хроническом течеиии).
Сильные мази назначают 3-6 дней, затем
переводят на слабые2-3 недели.
Наружные
средства, содержащие деготь, нафталан,
окись цинка, папаверин.
При стафилодермите
– мази с эритромицином, линкомицином,
антисептики (митиленовая смесь,
бриллиантовый зеленый, фукарцин),
системная антибакте-риальная терапия.
При
грибковой инфекции: кремы низорал,
пимафуцин, травоген.
Для улучшения
микроциркуляции и метаболизма: актовегин,
гепариновая мазь, аппликации озокерита,
парафина, глины.
Для ускорения заживления
и эпителизации кожи – мази с витамином
А, солкосерил.
Соседние файлы в предмете Педиатрия
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник