Атопический дерматит медицинский журнал
В статье рассмотрены современные возможности профилактики атопического дерматита. Показано, что базисный метод профилактики и лечения обострений заболевания и увеличения продолжительности ремиссии заключается в регулярном использовании эмолентов
Введение
Влияние атопического дерматита на жизнь пациента часто недооценивается. Существует диссонанс между оценками тяжести заболевания и влияния патологии на качество жизни самим пациентом и врачом. Зуд, сухость и болезненность кожных покровов, нарушение сна — ключевые симптомы, негативно влияющие на физическое здоровье пациентов как с легким, так и с тяжелым течением заболевания. Данные факторы сказываются на таких ежедневных активностях, как работа, учеба, проведение досуга, прием ванны, надевание одежды, тем самым значительно ухудшают качество жизни пациентов с атопическим дерматитом (рис.1) [1].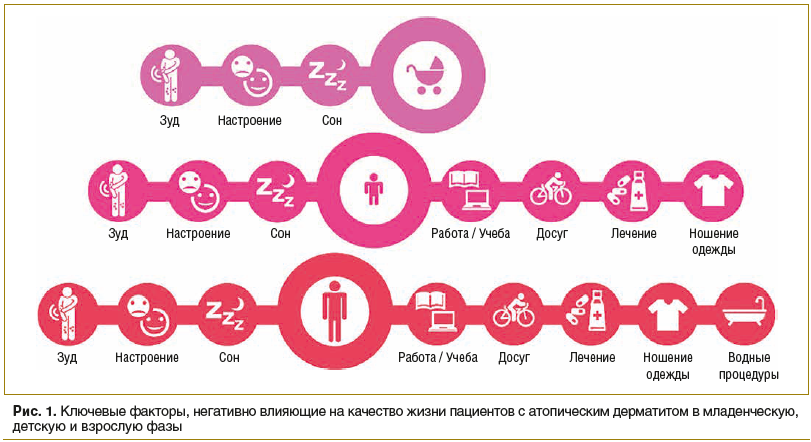
Исследования, проводимые с помощью полисомнографии, анкетирования пациентов и их родителей, актиграфии и видеомониторинга больных во время сна, показали уменьшение эффективности и продолжительности сна, а также увеличение количества ночных пробуждений. Установлено, что в среднем пациенты используют от 11 до 84 мин каждую ночь на устранение кожного зуда, а тяжесть заболевания коррелирует со степенью нарушения сна [2].
Тяжесть течения атопического дерматита ассоциирована с более высоким риском развития коморбидных заболеваний: артрита, аллергического ринита, бронхиальной астмы, аллергического дерматита [3, 4]. У пациентов с атопическим дерматитом выделяют три паттерна проявлений алиментарных аллергических реакций: неэкзематозные реакции, реакции обострения атопического дерматита и их сочетание. Неэкзематозные реакции включают крапивницу, заболевания желудочно-кишечного тракта и респираторной системы. Особенностью данных состояний, обусловленных сенсибилизацией к алиментарным факторам, является развитие клинических проявлений в течение 1–2 ч после экспозиции к аллергену. Simonsen et al. при исследовании 100 детей с атопическим дерматитом путем использования аппликационного теста установили у 47% исследуемых наличие контактной аллергии [2, 4].
Долгое время считалось, что атопический дерматит — в большей степени заболевание детского возраста. Однако исследования последних лет указывают на противоположную тенденцию. Так, Mortz et al. установили сохранение заболевания у 34,1% пациентов во взрослом периоде. Оценка дерматологического индекса качества жизни у взрослых пациентов с атопическим дерматитом во время обострений показала значительное снижение данного показателя у 66% исследуемых. Среди факторов риска перехода заболевания из детской стадии в подростковую и взрослую выделяют: ранний дебют заболевания, наличие аллергического ринита и экземы кистей [5].
Ментальное здоровье также подвергается воздействию атопического дерматита. В детском возрасте пациенты испытывают застенчивость и смущение по поводу своего заболевания. В период зрелости эти комплексы сохраняются и могут манифестировать в виде депрессии и тревожности. Коварство атопического дерматита как фактора развития заболеваний психической сферы заключается в том, что даже легкие формы данной патологии кожи могут выступать в роли триггера нарушений ментального здоровья [1].
Грамотная профилактика атопического дерматита способствует не только снижению частоты развития обострений заболевания, но и уменьшает риск формирования сопутствующих ему коморбидных заболеваний. Токсичность существующей иммуносупрессивной терапии атопического дерматита также указывает на приоритет профилактики данного заболевания [6].
Факторы, влияющие на течение атопического дерматита, его профилактика и лечение
Проактивный режим применения топических противовоспалительных препаратов как средство профилактики обострений атопического дерматита
Частое использование топических противовоспалительных средств необходимо только в случае появления новых высыпаний. Такой режим терапии атопического дерматита называется реактивным. При этом ежедневное использование эмолентов способствует значительному увеличению продолжительности ремиссии.
Другим режимом лечения заболевания является проактивный метод, когда топические глюкокортикостероиды или ингибиторы кальциневрина наносят на ранее пораженные участки кожи, а также на новые очаги продолжительное время после обострения атопического дерматита в интермиттирующем режиме (1–3 р./нед.). Эмоленты при проактивном методе лечения наносят на всю поверхность тела ежедневно [7, 8].
Образовательные программы для пациентов и их родителей
Атопический дерматит — заболевание полиэтиологической природы, лечение которого включает широкий спектр лекарственных и физиотерапевтических средств. Осведомленность пациента о патогенезе заболевания и его течении, о методах и целях лечения способствует улучшению комплаентности, нивелирует ложные предубеждения и тревожность по поводу терапии [7].
Образовательные программы могут проходить в индивидуальном или групповом формате. Самая крупная школа проводилась в Германии в 2007 г., в ней приняли участие 823 пациента. В рамках шестинедельной школы пациентам были прочитаны лекции на тему течения атопического дерматита, особенностей питания пациентов, проводились занятия с психологами, что в результате привело к снижению тяжести заболевания, оцениваемой по шкале SCORAD, по сравнению с группой контроля [9].
Ввиду высокой занятости врачей не всегда возможно проводить дни атопического дерматита в реальном времени. Поэтому другим эффективным образовательным средством для пациентов стали видеолекции врачей-дерматовенерологов, а также веб-семинары и телемедицинские конференции для пациентов, что предположительно также будет способствовать улучшению комплаентности [7].
Аллергены как фактор развития атопического дерматита
Развитие пищевой аллергии в возрасте до 2 лет является фактором риска развития тяжелого атопического дерматита. Многие авторы считают, что определение аллергенов и их устранение из окружающей среды выступает важным компонентом профилактики атопического дерматита. В пользу этого указывают данные о том, что проникновение аллергенов в кожу стимулирует выработку протеиназ эозинофилами. Это способствует формированию зуда, что может привести к развитию очередного обострения заболевания [10]. Для оценки аллергологического статуса пациента используют прик-тест, аппликационный тест, скарификационную пробу и определение уровня специфического иммуноглобулина IgE (табл. 1).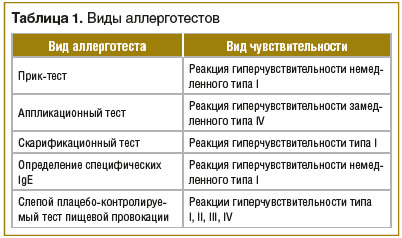
Положительный результат аппликационного теста отражает восприимчивость организма к исследуемому веществу, опосредованную через IgE-зависимую реактивность, однако это не указывает на то, что именно данный аллерген является триггером атопического дерматита. Часто экспозиция аллергена приводит к развитию немедленной реакции I типа с клинической манифестацией в виде крапивницы, зуда, нарушений работы желудочно-кишечного тракта и респираторной системы, анафилаксии, что не соотносится с проявлениями атопического дерматита. Поэтому важно установить не только наличие аллергена, но и то, что именно данный аллерген является фактором развития заболевания: прямым путем через воздействие на иммунные клетки или непрямым путем через усиление зуда [7, 9].
Реактивность к аэроаллергенам возрастает с возрастом. Наиболее часто встречающиеся аэроаллергены — продукты жизнедеятельности клещей домашней пыли, пыльца, пот домашних животных, плесневые грибы. Ингаляция аэроаллергенов приводит к секреции провоспалительных цитокинов у чувствительных пациентов, а контакт с кожей вызывает развитие экзематозной реакции у 5–45% восприимчивых больных атопическим дерматитом. Следует заподозрить наличие восприимчивости к аэроаллергенам, если высыпания у пациентов с атопическим дерматитом локализованы на открытых участках тела: на лице, шее, области декольте, верхних и нижних конечностях [2, 7, 9].
Не рекомендуется назначать всем пациентам с атопическим дерматитом гипоаллергенную диету. Установлено, что при существовании специфических IgE к белку куриного яйца исключение данного продукта из рациона пациентов с атопическим дерматитом приводит к улучшению состояния кожи. Однако другие элиминационные диеты не показали положительных результатов у больных. При подозрении на пищевую аллергию пациенту рекомендуется вести пищевой дневник. При наличии ассоциации обострений заболевания с приемом определенных продуктов рекомендуется исключение данного продукта из рациона на 4–6 нед. Если по истечении данного срока состояние пациента улучшается, необходимо провести слепой плацебо-контролируемый тест пищевой провокации, который является «золотым стандартом» диагностики пищевой аллергии (см. табл. 1).
В рамках приема практикующему врачу необходимо объяснять пациенту, что атопический дерматит — мультифакторное заболевание, в патогенезе которого аллергены играют в некоторых случаях лишь роль одного из триггеров. Поэтому профилактика должна быть комплексной, а не направленной лишь на устранение аллергенов [4, 7, 9].
Пробиотики
Доказано, что прием пробиотиков матерью во время беременности и сразу после родов снижает риск развития атопического дерматита у детей. Качественный состав пробиотиков, а именно включение одного или нескольких видов лактобактерий, не влияет на степень снижения риска развития заболевания. Исследование применения пробиотиков и пребиотиков у детей с атопическим дерматитом не показало значительного влияния на течение заболевания и риск развития обострений [10–14].
Рекомендации по модификации окружающей среды и изменению образа жизни
Важнейшие компоненты профилактики атопического дерматита — модификация окружающей среды, устранение внешних факторов, способных вызвать дебют или обострение заболевания. Окружающая среда, в которой находится беременная, также влияет на возможность развития атопического дерматита у ребенка. Установлено, что у женщин, проживающих в ремонтируемых во время беременности помещениях, риск рождения ребенка с атопическим дерматитом выше, чем в общей популяции. Летучие органические компоненты бытовых веществ способны проникать через плаценту в организм плода, вызывая активацию Th2-лимфоцитов, что лежит в основе патогенеза заболевания. Новая одежда часто содержит большое количество формальдегида, что приводит к раздражению кожи. Поэтому рекомендуется проводить тщательную обработку недавно купленных вещей. Для стирки рекомендуется использовать гелевые стиральные средства, не содержащие фосфатов. Необходимо избегать использования одежды из шерсти, шелка, фланели, т. к. данные материалы оказывают раздражающее действие на кожу. Другой важный фактор внешней среды — температура, оптимальным значением которой является диапазон между 18 и 22 °C. Резкая и частая смена температуры негативно влияет на состояние кожи детей, предрасположенных к развитию атопического дерматита. Низкий уровень влажности воздуха также может выступать в роли триггера атопического дерматита, поэтому зимой необходимо использовать увлажнитель воздуха [1, 8, 11].
Один из возможных триггеров атопического дерматита — экспозиция выделений клещей домашней пыли, чувствительность к которым среди пациентов с данным заболеванием является предметом изучения множества исследований [7, 15–19]. Bremmer et al. провели метаанализ семи рандомизированных контролируемых исследований детей, родители которых проводили специфическую санитарную обработку против клещей домашней пыли, а также использовали антиклещевые чехлы для постельных принадлежностей. Анализ показал отсутствие влияния профилактических мероприятий на вероятность развития атопического дерматита у детей. Можно предположить, что такой результат обоснован либо отсутствием участия выделений клещей домашней пыли в развитии атопического дерматита, либо недостаточностью устранения данного триггера для предотвращения заболевания [15].
Ожирение ассоциировано с более тяжелым течением атопического дерматита. Koutroulis et al. провели исследование 104 пациентов с атопическим дерматитом младше 18 лет. Было выявлено, что среди детей старше 2 лет с индексом массы тела более 24 индекс SCORAD достоверно выше, чем в других группах. Таким образом, раннее выявление и профилактика ожирения у детей предотвращают развитие атопического дерматита и способствуют снижению тяжести заболевания [12]. Оптимальный вид физических нагрузок для таких пациентов — плавание. Данный вид спорта исключает повышенную потливость и раздражение кожи одеждой. Для предупреждения раздражающего действия хлорированной воды необходимо сразу после водных процедур принять душ, а через 3–5 мин на всю поверхность тела нанести эмолент [11].
Восстановление защитных свойств кожи
Несмотря на множество теорий развития атопического дерматита, одним из ключевых факторов формирования данной патологии считается нарушение барьерной функции кожи [6, 20].
Дефекты эпидермиса являются входными воротами для потенциальных аллергенов внешней среды, что может привести к развитию реакции гиперчувствительности I типа, которая лежит в основе атопического дерматита, бронхиальной астмы, аллергического ринита и т. д. Нарушение целости эпидермиса является предрасполагающим фактором для колонизации кожи патогенными микроорганизмами, ферменты которых также повреждают эпидермис. Поэтому базисным методом профилактики, лечения обострений заболевания, а также увеличения продолжительности периода ремиссии является регулярное использование эмолентов, ежедневное нанесение которых на кожу новорожденных достоверно уменьшает риск развития атопического дерматита в будущем в 2 раза [11, 17, 19, 20].
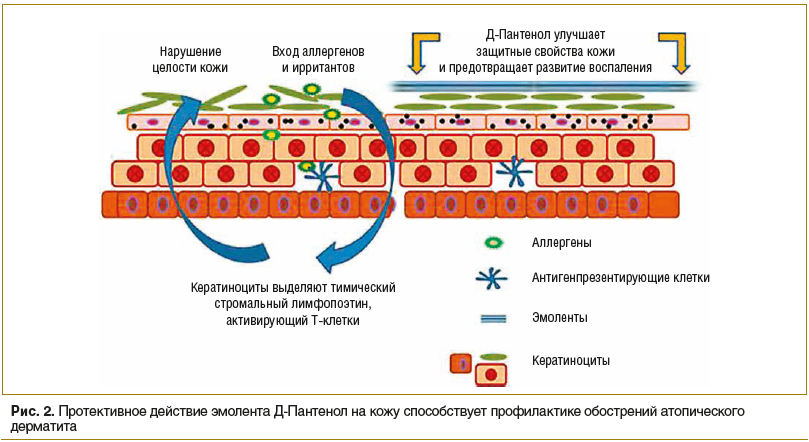
Действующее вещество препарата Д-Пантенол (EGIS Pharmaceuticals PLC) — декспантенол — способствует восполнению субклинической дисфункции кожного барьера, а также предотвращает развитие воспалительной реакции благодаря усилению гидратации кожи и уменьшению проницаемости кожи для аллергенов (рис. 2). Ланолин и белый пчелиный воск, входящие в состав препарата, способствуют восстановлению липидного состава кожи, тем самым усиливают действие основного вещества. Препарат выпускается в двух лекарственных формах: крема и мази. Д-Пантенол является базисной ступенью терапии атопического дерматита согласно Федеральным клиническим рекомендациям по лечению данного заболевания и используется при любой степени тяжести патологии [17, 20].
Заключение
Таким образом, профилактика атопического дерматита, ориентированная на ключевые звенья патогенеза, способствует как снижению заболеваемости самим дерматитом, так и уменьшает вероятность появления сопутствующих ему заболеваний. Так как одним из ключевых факторов развития заболевания служит нарушение барьерной функции кожи, то применение эмолентов достоверно уменьшает риск развития атопического дерматита. Современный эмолент Д-Пантенол на основе декспантенола является базисной ступенью терапии и применяется при любой степени тяжести атопического дерматита.
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Аскаров А.В.
1
1 ФГБОУ ВО ПГМУ им. акад. Е.А. Вагнера Минздрава России
Атопический дерматит ‒ одно из самых частых и тяжело протекающих дерматозов. Им страдает более 25% детей и 5% взрослых. В последнее время очень большое внимание уделяется лечению данного заболевания препаратами, которые поддерживают нормальное состояние кожи, а также они способны оказывать лечебное и профилактическое действие. Ведущую роль в развитии данного заболевания играет пищевая сенсибилизация, которая встречается у многих детей в течении первого года жизни (94-100% случаев). Установление диагноза связано с кожными проявлениями, которые варьируют в зависимости от возрастной принадлежности. Атопический дерматит может носить рецидивирующее или хроническое течение, а также осложняться вторичной пиококковой инфекцией. Прогноз АД вполне благоприятен, и при правильно назначенном лечении наблюдается обратное развитие болезни.
атопический дерматит
пищевая сенсибилизация.
1. Астафьева Н. Атопический дерматит // Мед. газета. ‒ 2009. ‒ № 41. 5 июня. ‒ С. 7-10. ‒ (Конспект врача; вып. № 28(1416))
2. Битюц В.В. Атопический дерматит у беременных// Аллергология. ‒ 2006. ‒ № 3. ‒ С.34-37.
3. Гишимова Х. Атопический дерматит, осложненный паразитарной инфекцией // Врач. ‒ 2010. ‒ № 4. ‒ С.36-38.
4. Завадский В. Атопический дерматит // Мед. газета. ‒ 2012. ‒ № 22. 30 марта. ‒ С.9. ‒ (Конспект врача; вып. № 18 (1621))
5. Кочергин Н.Г. Атопический дерматит, качество жизни и приверженность к лечению // Рос. журнал кож. и вен. болезней. ‒ 2010. ‒ №6. ‒ С.13-16.
6. Репецкая М.Н., Вшивцева Н.Б. Аллергические болезни кожи у детей: учеб. пособие // Пермь: ГБОУ ВПО ПГМА им. ак. Е.А. Вагнера Минздравсоцразвития Росии, 2012. ‒ С.14-19.
7. Студенкин М.Я., Балаболкина И.И. Аллергические болезни у детей. Руководство для врачей // М.: Медицина, 1998. ‒ С. 258-273.
8. Экспериментальные модели в патологии: учебник/ В.А. Черешнев, Ю.И. Шилов, М.В. Черешнева, Е.И. Самоделкин, Т.В. Гаврилова, Е.Ю. Гусев, И.Л. Гуляева. ‒ Пермь: Перм. гос. ун-т., 2011. ‒ 267 с.
Атопический дерматит (АД) — один из наиболее частых и тяжело протекающих дерматозов. Им страдает более одной четверти детей и до 5% взрослых. АД — это хроническое аллергическое заболевание, которое склонно к возрастной стадийности, а также рецидивам. В связи с этими особенностями, упорным течением, а также тем, что нередко возникает резистентность к проводимому лечению, в последнее время встает вопрос о новых подходах к профилактике и лечению данного заболевания [1,2,7,8].
Традиционными препаратами считаются кортикостероиды, однако при лечении данными препаратами зачастую возникают побочные явления, которые ограничивают их применение. В последние годы уделяется большое внимание к препаратам, направленным на поддержание нормального состояния кожи, а также способных оказывать лечебное и профилактическое действие в случае болезни [7].
Каковы же этиология и патогенез данного заболевания?
Ведущую роль в развитии АД играет пищевая аллергия, которая встречается практически у всех детей первого года жизни (94-100% случаев). Также явление пищевой аллергии является стартовой сенсибилизацией, на фоне которой уже формируется гиперчувствительность к другим факторам. Наиболее часто у больных атопическим дерматитом обнаруживается сенсибилизация к аллергенам коровьего молока, яиц, рыбы, цитрусовых. Роль пищевой аллергии уменьшается у детей старшего возраста, но значительно возрастает значимость от ингаляционных раздражителей (бытовые, эпидермальные и пыльцевые) [5,7].
Также играет огромную роль бактериальная сенсибилизация. Она связана с наличием очагов хронической инфекции. И именно она является одной из причин довольно тяжелого течения АД. Один из микроорганизмов, такой как золотистый стафилококк, он зачастую является основным микроорганизмом, колонизирующим участки кожи, которые были поражены, вырабатывает эндотоксин, обладающего свойствами суперантигена. И именно он усиливает аллергическое воспаление кожи [3,7].
Большой вопрос стоит насчет влияния иммунной системы в формировании этого заболевания. Считается, что АД — это иммунодефицитное состояние организма, предрасположенного к аллергии, которое характеризуется увеличением числа лимфоцитов, повышением сывороточного иммуноглобулина Е, повышенным количеством эозинофилов в крови, а также дефектом хемотаксиса полиморфно-ядерных лейкоцитов [7].
Развитию атопического дерматита также могут способствовать и некоторые неспецифические факторы. В некоторых случаях развитию АД может способствовать транзиторная недостаточность иммуноглобулина А. Очень часто это отмечается у детей первого полугодия жизни, у которых родители предрасположены к развитию сенсибилизации к развитию атопических болезней. Также высказывается предположение о том, что возможны развития врожденной энтеровирусной инфекции у больных АД, поскольку одна из причин активации Th2-лимфоцитов — это вирусная инфекция [7,8].
При атопическом дерматите наблюдается пониженная барьерная функция кожи для химических веществ, которые обладают ирритантным действием, именно они могут вызвать неспецифическое воспаление в коже вследствие привлечения Th0 и/или Th1 клеток [5,7].
Значительная частота развития пищевой сенсибилизации у больных АД подтверждается данными РАСТ, также используются: постановка скарификационных проб и ИФА, необходимо не забывать и об оценке анамнеза. Радиоаллергосорбентный тест (РАСТ) ? один из новых методов для определения пищевой аллергии. Он основан на определении антител иммуноглобулина Е в крови пациента к специфическому аллергену. Также аббревиатура РАСТ используется как анализ крови на аллергоспецифичный иммуноглобулин Е. Цель этого метода ? это определение специфических аллергенов, которые вызывают данную аллергическую реакцию, исходя из присутствующих в крови антител. РАСТ используется для предотвращения аллергических реакций в будущем на определенный аллерген. Это особо важно для новорожденных детей, т.к. можно предотвратить проявление аллергических реакций на ранних стадиях жизни. Сущность метода ИФА состоит в том, что к исследуемой сыворотке, которая содержит специфические антитела к аллергену, которые связаны с полистироловой поверхностью микропланшетомпланшетом образуются комплексы аллерген-антитело. И далее определяют количество антител, меченных ферментом антител, которые были связаны. При постановке РАСТ у детей, которые больны атопическим дерматитом, довольно часто обнаруживаются специфические IgE-антитела к пищевым аллергенам. Детей же, у которых пищевая сенсибилизация была выявлена путем кожных проб, ИФА и РАСТ значительно меньше, чем общее число детей, у которых была выявлена пищевая сенсибилизация к пищевым продуктам. У части этих детей была отмечена латентная сенсибилизация, которая была подтверждена отрицательными результатами провокационных проб с пищевыми аллергенами [1,7].
Клинические проявления атопического дерматита
Существует рабочая классификация АД у детей:
Возрастные периоды
- Младенческий (с 1 мес. до 2 лет)
- Детский (с 2 до 13 лет)
- Подростковый (старше 13 лет)
- Стадии
- Острая
- Подострая
- Хроническая
Клинико-морфологические формы
- Экссудативная
- Эритемно-сквамозная
- Эритематозно-сквамозная с лихенизацией
- Лихеноидная
Тяжесть течения
- Легкое течение
- Средне-тяжелое
- Тяжелое
Распространенность процесса
- Ограниченный
- Распространенный
- Диффузный
Клинико-этиологические варианты
- С пищевой сенсибилизацией
- С грибковой сенсибилизацией
- С клещевой/бытовой сенсибилизацией
- С пыльцевой сенсибилизацией
Атопический дерматит в большинстве случаев у детей возникает в первые годы жизни. В последующем он приобретает рецидивирующее или хроническое течение. Кожные проявления варьируют в зависимости от возраста, периоды возраста указаны в классификации [6].
АД у детей младенческого периода жизни (с 1 мес. до 2 лет) проявляется в виде красных, сухих бляшек, которые покрыты чешуйками. Первые признаки имеют свое проявление уже с 2 до 7 месяцев. Им может предшествовать появление чешуек на волосистой части головы и бровях. В начале, дерматит проявляется в виде покраснения на щеках, в случае же прогрессирования заболевания, вовлекаются кожа лба, колосистой части головы, туловища. Возникают папулы и везикулы, может отмечаться зуд пораженных участков кожи. Дети становятся беспокойными. На месте вскрывающихся пузырьков образуются корки. Процесс может поразить всю кожу конечностей [2,7].
У детей детского периода (с 2 до 12 лет) АД часто является продолжением воспалительного процесса. Он характеризуется образованием отдельных куполообразных папул диаметром от 0,5 до 1,5 мм, они зачастую сливаются с образованием бляшек. Чаще всего воспалительный процесс наблюдается на коже задней поверхности шеи, локтевых и коленных сгибов, а также лучезапястных и голеностопных суставов. Дерматит этого детского периода отличается от дерматита младенческого периода образованием воспалительного процесса на коже лица (исключениями является кожа ушных раковин и заушных областей). Пораженные участки кожи имеют менее выраженный экссудативный компонент воспаления и выглядят сухими. Воспаленный процесс сопровождается зудом, образованием папул, тенденцией к распространению, а также образованием корочек, что приводит к лихенификации кожи, ее сухости, пигментации, утолщению, а также усилению рисунка.
У детей подросткового периода (старше 13 лет) воспалительный процесс зачастую носит диффузный характер. Это сопровождается сухостью и шелушением кожи. Очень часто проявления отмечаются на лице, на руках и нога (в частности, в области локтевых, запястных и коленных суставов). В месте поражения у больных выявляются большие участки лихенифицированной кожи, которая окружена папулами и покрыта корочками [4,6,7].
При аллергологическом обследовании у детей обнаруживаются и другие аллергические проявления: у 33% выявляется респираторная аллергия, у некоторых на фоне атопического дерматита выявляются рецидивирующая крапивница и отек Квинке, у 77% детей раннего возраста ? гастроинтестинальная аллергия.
АД у детей может носить рецидивирующее или хроническое течение. Атопический дерматит легкой и средней степени тяжести характеризуется периодическими проявлениями воспалительного процесса. При тяжелом же течении на коже почти всегда сохраняются признаки воспаления. У некоторых детей течение АД сопровождается хейлитом (периоральным дермитом), часто это связано с проявлением пищевой сенсибилизации.
Иногда атопический дерматит у детей может осложняться вторичной пиококковой инфекцией по типу стрептококкового импетиго, панариция, реже ? буллезной стрептодермией. Также возможно присоединение стафилодермии в виде псевдофурункулов и флегмон. Редким осложнением бывает присоединение вакциноморфного пустулеза (герпетиформной экземы Капоши.
Прогноз при АД у детей благоприятен. Под влиянием лечения у многих детей наблюдается обратное развитие болезни. Обострение заболевания в более поздние сроки характерно для больных, наследственным предрасположением к аллергодерматозам, высоким уровнем сенсибилизации и сопутствующей аллергической патологией [6,7].
Библиографическая ссылка
Аскаров А.В. ОСОБЕННОСТИ АТОПИЧЕСКОГО ДЕРМАТИТА У ДЕТЕЙ // Международный студенческий научный вестник. – 2018. – № 4-2.;
URL: https://eduherald.ru/ru/article/view?id=18491 (дата обращения: 26.10.2019).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник