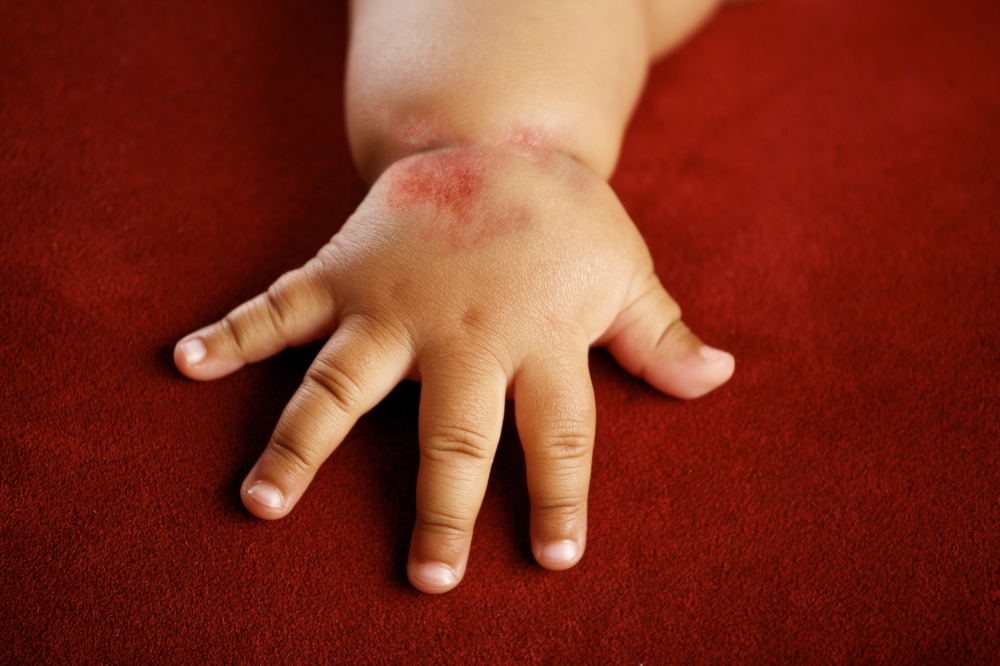
Атопический дерматит современные представления

Понятие, этиология и классификация атопического дерматита
Атопический дерматит — самостоятельная нозологическая форма. Термин «атопический дерматит» определяет иммунологическую (аллергическую) концепцию патогенеза заболевания, базирующуюся на понятии атопии, как генетически обусловленной способности организма к выработке высокой концентрации общего и специфических Ig Е-антител в ответ на действие аллергенов окружающей среды. Заболевания кожи, фенотипически близкие атопическому дерматиту, но не имеющие атопической основы патогенеза, не являются атопическим дерматитом[7.5].
АТОПИЧЕСКИЙ ДЕРМАТИТ — хроническое аллергическое заболевание, развивающееся у лиц с генетической предрасположенностью к атопии, имеющее рецидивирующее течение с возрастными особенностями клинических проявлений и характеризующееся экссудативными и/или лихеноидными высыпаниями, повышением уровня сывороточного IgE и гиперчувствительностью к специфическим (аллергенным) и неспецифическим раздражителям [6.28].
Классификация
Общепринятой классификации атопического дерматита нет. В меморандуме Европейской ассоциации аллергологов и клинических иммунологов (EAACI) — «Пересмотренная номенклатура аллергических болезней» (2001) — для обозначения кожных реакций гиперчувствительности, сопровождающихся экземой, предложен термин «синдром атопической экземы/дерматита» как наиболее точно отвечающий представлениям о патогенезе этого заболевания.
Синдром атопической дерматита может быть:
- * аллергическим (ассоциированным или не ассоциированным с IgE);
- * неаллергическим.
Возрастные стадии атопического дерматита
Атопический дерматит развивается у человека в любом возрасте. В связи с этим выделяют три стадии заболевания.
Младенческий атопический дерматит
Младенческая стадия определяется при появлении высыпаний в возрасте от рождения до 2-х лет. Для этой стадии характерны экссудативные (мокнущие) высыпания. Сыпь чаще всего располагается в области лица, на наружной поверхности голеней, на сгибательной или разгибательной поверхности конечностей. Причинным фактором в младенческой стадии выступают преимущественно продукты питания.
Детский атопический дерматит
Детская стадия наблюдается в периоде от 2-х до 10-ти лет. Высыпания на этой стадии носят эритематозно-сквамозный или эритематозно-сквамозный с лихенизациями характер. Чаще всего сыпь располагается в локтевых и подколенных складках, на задней поверхности шеи, на сгибательных поверхностях голеностопных и лучезапястных суставов, в заушной области.
Провоцирующими заболевание факторами на детской стадии являются пищевые или контактные аллергены, лекарственные препараты, а также аллергены, попадающие в организм через верхние дыхательные пути.
Подростково-взрослый атопический дерматит
Подростково-взрослая стадия начинается с 10-ти лет. У пациентов на этой стадии сыпь носит преимущественно лихеноидный или пруригенозный характер. Сыпь располагается на верхней половине туловища, лице, шее, верхних конечностях. Факторами, вызывающими обострение заболевания, чаще выступают контактные аллергены.
Обострение и ремиссия
Начавшись в детском, подростковом или взрослом возрасте атопический дерматит может протекать торпидно (вяло), когда проявления заболевания небольшие, но постоянные, либо с периодами обострения (выраженных симптомов) и ремиссии (полного отсутствия признаков болезни)[5.28].
Торпидное течение чаще наблюдается у взрослых. Из-за постоянного наличия проявлений заболевания данное течение воспринимается пациентами гораздо тяжелее, чем чередование обострения с ремиссией.
Обострение заболевания связано, как правило, с приемом продукта-аллергена, контактом с химически активными веществами или другими провоцирующими факторами. У пациентов с атопическим дерматитом может наблюдаться сезонность заболевания, когда болезнь обостряется в осеннее или зимнее время и полностью проходит летом.
Клиническое выздоровление
Кроме обострения и ремиссии, в течении атопического дерматита выделяют стадию клинического выздоровления. Данную стадию определяют, когда в течение 3-х лет при легкой степени тяжести или в течение 7-ми лет при тяжелой форме отсутствуют какие-либо признаки заболевания, т. е. наступил длительный период полной ремиссии. Классификация атопического дерматита по степени тяжести. По степени тяжести выделяют легкую, среднетяжелую и тяжелую форму болезни. Степень тяжести оценивается по интенсивности клинических проявлений, по частоте обострений в год, продолжительности ремиссии, а также по площади поражения кожных покровов. Легкое течение заболевания проявляется высыпаниями в виде покраснения, шелушения, единичных мокнущих папул и пузырьков. Пациенты с легким течением отмечают едва заметный зуд кожных покровов, обострение заболевания у них до 2-х раз в год, период ремиссии продолжительный и достигает 8-ми месяцев. Среднетяжелое течение атопического дерматита проявляется множественными участками поражения кожных покровов, выражен экссудативный компонент (мокнущие высыпания) и лихенификация (уплотнение кожи). Зуд при среднетяжелом течении терпимый, но доставляет больному немалый дискомфорт. Обострения заболевания возникают 3 — 4 раза в год, а продолжительность ремиссии сокращается до 3-х месяцев.
Для тяжелого течения атопического дерматита характерны обширные множественные участки поражения кожных покровов, выражены экссудация и уплотнение кожи, появляются глубокие трещины, эрозии. Зуд при тяжелом течении постоянный и очень беспокоит больного, существенно нарушая общее самочувствие. Обострения частые, более 5 раз в год, а период ремиссии едва достигает 1,5 месяцев. В крайне тяжелом случае период ремиссии отсутствует
Источник
Одной из характерных особенностей атопического дерматита являются разнообразные клинические формы (1) .
Несмотря на существование до настоящего времени некоторых терминологических разногласий, обсуждение которых представлено в ряде отечественных монографий и на страницах научных журналов, исследователи единодушны в том, что атопический дерматит начинается в раннем детском возрасте, имеет стадийность течения с возрастными особенностями клинических проявлений (26). Официальной общепризнанной классификации не существует.
Стадии течения атопического дерматита
Согласно представленной рабочей классификации выделяется четыре стадии течения атопического дерматита.

Начальная стадияразвивается, как правило, у детей с экссудативно-катаральным типом конституции, характеризуется наследственными, врожденными или приобретенными особенностями функций организма ребенка, определяющих его предрасположенность к развитию аллергических реакций. Характерные симптомы начальной стадии: гиперемия и отечность кожи щек, сопровождающиеся легким шелушением. Особенностью этой стадии является ее обратимость при своевременно начатом лечении. Мнение о том, что изменения на коже пройдут самостоятельно, без лечения, в корне ошибочно.
Несвоевременное и неадекватное лечение кожных высыпаний приводит к переходу болезни в стадию выраженных изменений на коже или период обострения. Дебют заболевания, как правило, приходится на первый год жизни, но может начаться в любом возрасте. Период обострения практически всегда проходит две фазы: острую и хроническую.
В период ремиссии, на третьей стадии заболевания, отмечается исчезновение (полная ремиссия) или значительное уменьшение симптомов атопического дерматита (неполная ремиссия). Этот период может длится от нескольких недель до 5-7 лет и больше. В тяжелых случаях болезнь может протекать без ремиссии и рецидивировать всю жизнь.
Клиническое выздоровление– четвертая стадия заболевания, при которой отсутствуют клинические симптомы болезни в течение 3-7 лет. Определение стадии, периода и фазы развития атопического дерматита является ключевым моментом для решения основных вопросов лечебной тактики.
Клинические формы
Кожа у детей в младенческой форме красная и отечная, покрыта крошечными пузырьками (везикулами). Пузырьки “лопаются” и из них выделяется кровянистая жидкость, которая, подсыхая, превращается в желтовато-коричневые корочки. Для этой формы характерен зуд различной интенсивности, усиливающийся по ночам, при этом образуются следы от расчесов, трещины. Младенческая форма атопического дерматита чаще поражает область лица за исключением носогубного треугольника. Кожные высыпания могут наблюдаться на руках и ногах (чаще в локтевых и подколенных сгибах), ягодицах. Для этой формы характерен так называемый пеленочный дерматит. В детской форме характерными признаками являются краснота и отек, узелки, корки, нарушается целостность кожных покровов, кожа утолщается и усиливается ее рисунок. |  |
Наблюдаются папулы, бляшки, эрозии. Трещины особенно болезненны на ладонях, пальцах и подошвах. Зуд различной интенсивности, приводящий к порочному кругу: зуд – расчесы – сыпь – зуд.
Подростковая форма характеризуется наличием красных бляшек с расплывчатыми границами, выраженной сухостью кожи, множеством трещин, сопровождающихся зудом. Излюбленная локализация – сгибательные поверхности рук и ног, запястья, тыльная поверхность стоп и кистей.
Распространенность кожного процесса
1) ограниченный атопический дерматит – очаги ограничиваются локтевыми или подколенными сгибами или областью тыла кистей, лучезапястных суставов, передней поверхности шеи. Вне очагов поражения кожа визуально не изменена. Зуд умеренный.
2) распространенный атопический дерматит (более 5% площади кожи) – кожные высыпания не ограничиваются перечисленными выше местами, а распространяются на прилегающие участки конечностей, груди и спину. Вне очагов поражения кожа имеет землистый оттенок. Зуд интенсивный.
3) диффузный атопический дерматит – наиболее тяжелая форма заболевания. При нем поражена вся поверхность кожи (за исключением ладоней и носогубного треугольника). Зуд выраженной интенсивности.
Тяжесть течения атопического дерматита
По степени тяжести, учитывая интенсивность кожных высыпаний, распространенность процесса, размеры лимфатических узлов, частоту обострений в год и продолжительность ремиссии, бывает:
1) Легкое течение атопического дерматита характеризуется легкой гиперемией, экссудацией и шелушением, единичными папуло-везикулезными элементами, слабым зудом. Частота обострений 1-2 раза в год, продолжительность ремиссии 6-8 месяцев. | |
2) При атопическом дерматите средней тяжести появляются множественные очаги поражения на коже с достаточно выраженной экссудацией. Зуд умеренный или сильный. Частота обострений 3-4 раза в год, длительность ремиссии – 2-3 месяца. |
|
3) Для тяжелого атопического дерматита свойственны множественные и обширные очаги поражений с глубокими трещинами, эрозиями. Зуд сильный, “пульсирующий” или постоянный. Частота обострений 5 и более раз в год. Ремиссия непродолжительная от 1 до 15 месяцев и, как правило, неполная. |
Клинико-этиологические варианты
В зависимости от клинических проявлений атопический дерматит бывает обусловленным:
пищевой аллергией, возникающие после употребления продуктов, чувствительность к которым повышена;
клещевой сенсибилизацией, вызванной клещами домашней пыли; грибковой;
пыльцевой; эпидермальной (при контакте с домашними животными) сенсибилизацией.
Следует учитывать, что в чистом виде все варианты сенсибилизации (повышенная чувствительность организма) встречаются очень редко. Обычно речь идет о преобладающей роли того или иного вида аллергена (3).
Таким образом, хотя до сих пор не существует официальной общепризнанной классификации атопического дерматита, все же имеющаяся в настоящее время рабочая классификация помогает определить стадии, форму течения заболевания и в зависимости от степени тяжести и распространенности кожного прогресса назначить адекватное лечение и принять соответствующий меры профилактики.
Источник
В последние годы все чаще и тяжелее протекают аллергические заболевания. Медики связывают это с ухудшением экологии, увеличением концентрации озона, изменением образа жизни людей. Под сильным воздействием вредных для человека факторов ослабевают защитные функции организма. Так возникает состояние иммунодефицита, а аллергия – одно из его проявлений.
Причины иммунного сбоя до конца не выяснены. Сейчас популярна так называемая гипотеза “гигиены” – суть ее в том, что благодаря достижениям медицины современный человек переносит гораздо меньше инфекционных заболеваний, чем раньше, но расплачивается за это повышенной чувствительностью на другие раздражители. Получилось, что мы справились с такими серьезными болезнями как чума, оспа, уменьшили количество паразитарных инфекций, но образовавшийся вакуум заполнили аллергические заболевания (3)
Атопический дерматит– это хроническое аллергическое заболевание, развивающееся у лиц с генетической предрасположенностью к атопии, имеющее рецидивирующее течение, требующее длительного наблюдения и лечения (32) |  |
В клинической практике термин “атопический дерматит” в отечественной медицине стал широко использоваться с конца 80-х годов, постепенно вытесняя другие названия. К атопическому дерматиту относят такие хронические формы аллергического поражения кожи как атопическая экзема, атопический нейродермит и почесуха Бенье (синоним – диффузный нейродермит).
А кожные проявления аллергии являются наиболее распространенными. Статистика последних лет утверждает, что в общей заболеваемости кожными болезнями удельный вес аллергодерматозов составляет 22%, причем в группе детей: от 3 до 7 лет — 24%, от 1 года до 2 лет — 30%, дети до 1 года — 38% (32) |
Многолетние наблюдения за больными, страдающими атопическим дерматитом, позволяют говорить о нем как об общем заболевании с поражением не только кожи, но и внутренних органов и систем организма. Наиболее часто диагностируются следующие:
Сопутствующие заболевания
| патология органов пищеварения | у 80 – 97% больных в виде гастрита, гастродуоденита, колита, энтероколита, язвенного поражения желудка и кишечника, гепатита, дискенезии желчевыводящих путей. Практически у каждого ребенка, страдающего АД, следует подозревать нарушения со стороны органов пищеварения, |
| патология органов нервной системы | у 55 – 68% детей в виде вегетососудистой дистонии, нервно – психических нарушений, внутричерепной гипертенции, |
| патология лор-органов | у 50 – 60% детей (аллергический ринит, риносинусит), |
| патология дыхательной системы | у 30 – 40% детей (рецидивирующее воспаление органов ротоглотки, бронхиальная астма), |
| патология мочевыводящих путей | у 20 – 30% детей (пиелонефрит, интерстициальный нефрит), |
| протозойно – паразитарные инфекции | у 18% (лямблиоз, аскаридоз, энтеробиоз, описторхоз и другие). |
Медицинские данные о полном выздоровлении детей с атопическим дерматитом различны – от 17 до 30% случаев. Это значит, что у абсолютного большинства больных заболевание продолжаются всю жизнь, но протекает оно по-разному (Сноски действуют только в браузуре Internet Explorer).
Источник
Aтопический дерматит относится к одному из самых распространенных аллергических заболеваний детского возраста и вызывает постоянный интерес у многих специалистов. Заболевание — многофакториальное, со сложным патогенезом, требующее комплексного подхода к терапии. Обязательным компонентом лечения атопического дерматита является наружная терапия, которая, согласно современным представлениям, предусматривает не только применение лекарственных средств, но и уход за кожей. Наружная терапия широко применяется как в комплексном лечении, так и самостоятельно. В последние годы появилось множество отечественных и зарубежных средств наружной терапии для больных атопическим дерматитом. Как лечащему врачу выбрать оптимальные? Для этого ему необходимы знания свойств и механизмов действия этих препаратов, эффектов, которые они способны оказывать.
Средства наружной терапии, применяемые при атопическом дерматите, можно разделить на препараты острого периода и базисные средства, обеспечивающие контроль за симптомами болезни и предупреждающие рецидивы (рис. 1).
Согласно современным рекомендациям, наружная терапия осуществляется в режиме ступенчатой терапии с учетом тяжести заболевания. Степень тяжести атопического дерматита является основополагающим критерием для выбора средств наружной терапии (рис. 2).
Выбор средств наружной терапии осуществляется дифференцированно в зависимости от возраста ребенка, периода заболевания (рис. 3).
В зависимости от остроты воспалительного процесса рекомендуется использовать различные лекарственные формы (табл. 1).
Так, в острый период при наличии экссудации используются красители (Фукорцин, метиленовый синий), примочки, влажные повязки с последующим наложением противовоспалительных средств.
В подострый период назначают противовоспалительные кремы, гели, болтушки.
При хроническом воспалении кожи, сопровождающемся лихенификацией и сухостью, применяют жирные мази и кремы, содержащие противовоспалительные и кератопластические средства, а также препараты, улучшающие микроциркуляцию.
При вторичном инфицировании кожи используют пасты и мази, содержащие топические антибактериальные средства в комбинации с топическими глюкокортикостероидами.
При грибковой инфекции применяются противогрибковые мази, кремы, лучше всего комбинированные с глюкокортикостероидами.
В период стихания воспаления необходим правильный уход за кожей (очищение, увлажнение, питание).
Противовоспалительная терапия
В период обострения для купирования воспалительного процесса в коже в зависимости от тяжести болезни используют наружные противовоспалительные средства, содержащие топические глюкокортикостероиды или нестероидные противовоспалительные препараты (рис. 4).
Топические глюкокортикостероиды обладают мощным противовоспалительным действием и способствуют снижению выработки провоспалительных цитокинов. Применение их дает следующие важные эффекты:
увеличение связывания гистамина и серотонина в коже;
уменьшение чувствительности нервных окончаний к гистамину и нейропептидам: снижение экспрессии молекул клеточной адгезии и чувствительности эндотелия к медиаторам аллергии;
торможение миграции эозинофилов и пролиферации Т-лимфоцитов.
Уменьшение сосудистой проницаемости
В педиатрической практике к назначению топических кортикостероидов подходят взвешенно и осторожно (рис. 5).
Долгое время для лечения детей применялась 1% гидрокортизоновая мазь, имеющая низкую местную противовоспалительную активность и системное действие. В дальнейшем стали появляться топические кортикостероиды с более сильным действием (табл. 2).
Основные требования, предъявляемые к топическими препаратам,?— высокая противовоспалительная активность при максимальной безопасности, быстрое облегчение субъективных симптомов заболевания и удобство применения. Частое неконтролируемое использование топических кортикостероидов может быть причиной побочных эффектов — как местных, так и системных.
Однако соблюдение правил использования этих препаратов не вызывают побочных реакций (рис. 6, 7).
Для повышения эффективности применения топических кортикостероидов и снижения вероятности возникновения побочных реакций нужно придерживаться следующих правил:
Наружные кортикостероиды назначаются детям с атопическим дерматитом тяжелого и среднетяжелого течения.
Выбор препарата определяется возрастом ребенком, периодом заболевания и проводившимся ранее лечением.
Топические кортикостероиды используются в период обострения острой и хронической форм атопического дерматита в течение 5–7 дней с последующим применением нестероидных противовоспалительных средств.
У детей раннего возраста нельзя использовать кортикостероидные препараты под повязки и назначать фторсодержащие топические кортикостероиды.
Детям в возрасте до 1 года следует назначать препараты слабой или средней активности с минимальной проникающей способностью (лосьоны, кремы) короткими курсами, нанося на ограниченные участки кожи. Осторожно применять в области лица, крупных складок и гениталий.
Абсолютными противопоказаниями для назначения топических кортикостероидов являются поражение кожи, вызванное туберкулезной или сифилитической инфекцией, а также кожные высыпания вирусной этиологии (ветряная оспа, опоясывающий лишай и др.). При некоторых заболеваниях кожи (угри, розацея, ряд грибковых заболеваний) топические кортикостероиды могут вызывать ухудшение.
Таким образом, знание механизмов действия разнообразных топических кортикостероидов и методов их применения с учетом возраста ребенка, характера воспалительного процесса, его локализации и распространенности, а также побочных эффектов позволяет выбрать наиболее оптимальную терапевтическую тактику и успешно контролировать течение заболевания.
Нестероидные противовоспалительные препараты
Нестероидные противовоспалительные препараты «старого поколения» на основе дегтя, нафталана, ихтиола, дерматола в настоящее время используются в терапии атопического дерматита у детей все реже, хотя и не утратили своего значения. По своей противовоспалительной активности они уступают современным нестероидным средствам наружного применения (табл. 3).
В комплексной наружной терапии атопического дерматита в последние годы большое внимание уделяется уходу за кожей в течение всего периода заболевания, он необходим для достижения и поддержания стойкой ремиссии (рис. 8).
Основные элементы ухода за кожей:
очищение кожи и купание;
увлажнение кожи;
устранение сухости кожи и восстановление ее поврежденного липидного слоя;
защита кожи от внешних воздействий;
уход за волосами.
Очищение кожи и купание
Больным атопическим дерматитом рекомендуются ежедневные 15–20-минутные водные процедуры (лучше принимать душ), которые очищают и гидратируют кожу, предупреждая ее инфицирование и улучшая всасывание лекарственных средств. Вода для купания должна быть прохладной (35–36 °С) и дехлорированной, для чего ее предварительно отстаивают.
При купании пациента нужно соблюдать следующие правила, независимо от возраста ребенка:
Не пользоваться мочалками и не растирать кожу.
Использовать высококачественные моющие средства с нейтральным рН 5,5 — специальные мыло, гели, муссы.
После купания в ванне кожу только промакивать полотенцем, не вытирая ее досуха.
Смягчающие средства по уходу за кожей наносить на еще влажную кожу, на участки повышенной сухости.
Подбирать средства гигиены, которые не содержат агрессивных компонентов, удаляющих с кожи вместе с загрязнением и защитную гидролипидную пленку.
Использовать примочки и орошение кожи термальной водой в острой стадии атопического дерматита.
Увлажнение кожи:
прямое (обеспечение влагой);
косвенное (препятствие потери влаги).
Современный подход к устранению сухости кожи — это восстановление поврежденного рогового слоя при атопическом дерматите. В основе патогенеза атопического дерматита лежит недостаточность эпидермального барьера, при которой наблюдаются изменения в качественном составе липидов и нарушение структуры липидных пластов рогового слоя. В местах наиболее яркого проявления симптомов заболевания барьерные функции значительно снижены, что способствует проникновению в кожу микроорганизмов, токсинов, различных веществ с раздражающим действием.
Согласно современным представлениям, программа комплексного лечения атопического дерматита требует включения средств, восстанавливающих поврежденный эпидермальный барьер.
Заключение
Лечение ребенка, страдающего атопическим дерматитом, — очень трудная задача. Успех лечения зависит, во-первых, от тесного сотрудничества между врачом и семьей ребенка, во-вторых, от глубоких знаний механизмов возникновения и течения атопического дерматита, что позволяет создать новые оригинальные терапевтические подходы.
В. А. Ревякина, доктор медицинских наук, профессор
НИИ питания РАМН, Москва
Контактная информация об авторе для переписки: 5356797@mail.ru
Средства ухода за кожей детей с атопическим дерматитом
Купить номер с этой статьей в pdf
Источник



 По данным ВОЗ (всемирная организация здравоохранения) аллергические заболевания в развитых странах по распространенности занимают 3-е место, уступая лишь сердечно-сосудистым и травматизму (34).
По данным ВОЗ (всемирная организация здравоохранения) аллергические заболевания в развитых странах по распространенности занимают 3-е место, уступая лишь сердечно-сосудистым и травматизму (34).