Что за болезнь атопический дерматит

Атопический дерматит – это болезнь кожного покрова, которая отличается хронизацией, генетической обусловленностью и рецидивирующим течением, основные причины которой всё ещё пока не изучены.
Почему он может возникнуть?
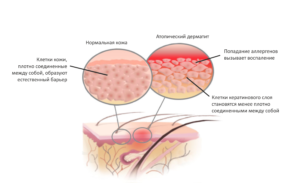 Как проявляется атопический дерматит?Атопический дерматит – это достаточно широко распространённое заболевание во всём мире, которое также называется, как атопическая экзема или нейродермит.
Как проявляется атопический дерматит?Атопический дерматит – это достаточно широко распространённое заболевание во всём мире, которое также называется, как атопическая экзема или нейродермит.
Принято считать, что в основе причины его развития лежит наследственная форма аллергической реакции, которая и вызывает характерные симптомы и проявления на кожном покрове. То есть процесс связан непосредственно с генетическими механизмами.
Начинаясь, порою ещё в младенчестве, болезнь может сопровождать человека вплоть до зрелого возраста и нередко причины возникновения высыпаний так и остаются до конца не установленными.
Главные факторы, вызывающие кожные проявления:
- Домашняя пыль
- Пищевая аллергия
- Пыльца цветов и растений
Не последнее место в формировании играют и нарушения со стороны обмена веществ, шерсть животных, а также психологический компонент, в виде стрессов, депрессий, страхов и других факторов.
Также просматривается связь и с климатическими условиями, что связано с возникающими обострениями в зимнее, весеннее время и нескольким затиханием процессов летом.
Однако заболевание проявляется порою не только элементами на коже, но также и такими процессами, как аллергический насморк, конъюнктивит и даже бронхиальная астма.
Главные симптомы болезни
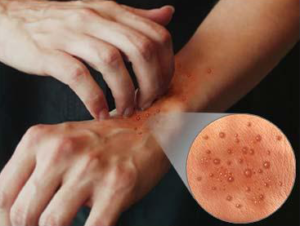 Атопический дерматит у взрослых на рукахКак выглядит атопический дерматит? Какие симптомы для него характерны?
Атопический дерматит у взрослых на рукахКак выглядит атопический дерматит? Какие симптомы для него характерны?
Признаки атопического дерматита довольно разнообразны и зависят от того, какого года рождения пациент и в каком возрасте впервые проявилась эта болезнь. Нередко, развившись в возрасте ребёнка до 1 года, заболевание продолжается до полового созревания, а порою и до конца жизни.
Тем не менее, не всегда атопический дерматит формируется у младенца. Симптомы могут возникнуть и в 2-3 года, а иногда и в более позднем возрастном периоде.
Клиника атопии представлена такими признаками, как зуд, достаточно упорный, усиливающийся к вечеру и иногда сохраняющийся даже после очищения кожи; красные пятна на теле с мелкими пузырьками, узелками, расчёсами, корочками.
Кожа обычно очень сухая, на ней преобладают шелушащиеся пятна и очаги с уплотнениями, утолщениями. Эти утолщённые пятна относятся к наиболее ярким признакам атопии.
Болезнь протекает с чередованиями периодов обострений и ремиссий. Практически всегда симптомы затихают в летние месяцы и обостряются осенью и зимой. Кожные проявления, возникающие внесезонно, связаны в основном со стрессами, погрешностями в диете, обострениями сопутствующих заболеваний и прочих факторов.
Основные стадии болезни
Принято выделять стадии атопического дерматита, различающиеся между собой по клинике:
- Начальная стадия. Главные симптомы в этом периоде – появляющиеся красные пятна, чаще на щеках и ягодицах с лёгким шелушением.
- Стадия выраженных изменений (по-другому — период обострения). Течение атопического дерматита сопровождается распространением и локализацией в области не только лица и ягодиц, но и на туловище, а также на разгибательной поверхности ног, рук. Клиника представлена возникновением отёчности, покраснений, папул, везикул с последующим их вскрытием и формированием корок и чешуек. Такие проявления характерны для острой фазы периода обострения. Нередко, развивается и подострая фаза, в которую возникают только пятна и зуд, что провоцирует появление расчёсов. Хроническое течение атопического дерматита сопровождается развитием утолщённых папул в период обострения, которые также сопровождает зуд и развитие пигментаций.
- Стадия ремиссии. В этом периоде нейродермит характеризуется улучшением состояния кожного покрова или полным исчезновением всех признаков болезни, таких как зуд, пятна и другая сыпь.
- Выздоровление. Данная стадия заключается в отсутствии любых признаков патологии на протяжении 3 и более лет.
Фазы атопического дерматита
Атопический дерматит, в зависимости от проявления в разном возрасте, принято делить на фазы:
- Младенческая фаза. Она начинается в возрасте примерно от 3 до 5 месяцев жизни ребёнка. Сыпь, возникающая в этот период, представляет собой пятна и бляшки, покрытые корочками. На поверхности кожи появляются пузырьки, папулы, которые имеют высокий риск осложнения вторичными инфекциями.
Сыпь поражает лицо, глаза, распространяясь на разгибательные поверхности плеч, предплечий и голеней. Также сыпь возникает на ягодицах и туловище. Атопическая экзема сопровождается зудом. Часто обострение происходит на фоне прорезывания зубов, простуд. Иногда заболевание проходит само к 2-3 годам.
- Детская фаза. Симптомы данного этапа – зуд, сыпь в виде пятен, папул, которые появляются в подколенных, а также и локтевых ямках, на запястьях, на кистях рук. Начиная с этого периода, атопический дерматит характеризуется сухой кожей с постоянным шелушением, появлением очагов пигментации. Не всегда зуд и сыпь возникают в ответ на пищевые аллергены. Часто причины связаны с воздействием и контактных раздражителей.
- Взрослая фаза. Симптомы – это тот же зуд, папулы и пятна в виде утолщённых кожных очагов. Экзематозный компонент также вновь проявляет себя во время развития обострений.Как правило, в эту фазу формируется атопический дерматит на лице. верхних конечностях, шее Но иногда сыпь сохраняется лишь на ладонях и носит название экзема.
Клинические формы атопии
Формы атопического дерматита довольно разнообразны. Это заболевание характеризуется полиморфизмом высыпаний, но, тем не менее, принято выделять его виды или формы:
- Эритематозно-сквамозная. Кожа при данной форме сухая, с шелушением, преобладают пятна, расчёсы. Сыпь располагается на кистях рук, в подколенных ямках, в области локтевых сгибов, также на шее. Возникающее обострение атопического дерматита сопровождает всегда сильный зуд.
- Экссудативная. Данная форма преобладает в младенческом возрасте и сыпь, характерная для неё, — это красные пятна, мелкие папулы, пузырьки, мокнутие и корочки.
- Экзематозная. Для этой формы характерна, так называемая, экзема кистей рук, которую сопровождают пузырьки, трещины, корочки, уплотнения, шелушения.
- Лихеноидная. Встречается только у взрослых. Кожа красная, отёчная и инфильтрированная. Кожный покров сухой, с небольшим количеством папул, с многочисленными расчёсами в результате того, что больных беспокоит мучительный зуд.
- Пруригоподобная. Атопический дерматит данного вида представляет сыпь в виде большого количества рассеянных по телу папул, сильный зуд, расчёсы, сухой кожный покров. Как правило, поражается лицо и верхняя часть туловища.
Диагностика болезни
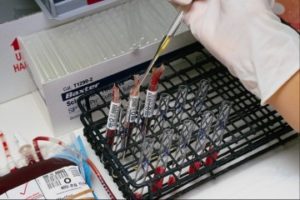 Анализы при атопическом дерматитеДиагностика должна основываться не только на основных клинических проявлениях, но также и на уточнении анамнеза, а также лабораторных методов.
Анализы при атопическом дерматитеДиагностика должна основываться не только на основных клинических проявлениях, но также и на уточнении анамнеза, а также лабораторных методов.
Лабораторная диагностика включает следующие анализы: анализы крови (увеличение эозинофилов), выявление содержание общего иммуноглобулина Е в крови. Также подтвердить диагноз помогают внутрикожные и скарификационнные тесты.
К основным клиническим симптомам, позволяющим предположить такой диагноз, как атопический дерматит, относят такие признаки, как зуд кожи, сыпь на теле, основу которой составляют гиперемированные шелушащиеся пятна и папулы.
Следует помнить о том, что есть разные виды и фазы атопии, и в зависимости от этого и проявления будут отличаться.
Также диагностика включает и определение второстепенных признаков патологии, например, таких как сухость и шелушение губ, продольная складка в области нижнего века глаза, зуд при потении, симптом “грязной шеи”, сезонность заболевания.
Довольно часто атопический дерматит на голове проявляется у новорожденных в виде возникающих чешуек, а на лице с развитием частых конъюнктивитов глаза. Нередко кожа в области глаза темнеет и становится сухой.
Иногда в качестве сопутствующих заболеваний выступает астма, аллергический ринит. Нередко и астма, и ринит сочетаются вместе.
Принципы лечения
 Мази от атопического дерматитаЛечение всегда зависит от возраста пациента (ребёнок до года или старше либо взрослый), проявлений болезни, а также сопутствующих заболеваний (например, астма). Также лечение основывается на полученные анализы лабораторных исследований. Принято на основании выявленного аллергена давать рекомендации больным по поводу питания, условий быта, ухода за кожей.
Мази от атопического дерматитаЛечение всегда зависит от возраста пациента (ребёнок до года или старше либо взрослый), проявлений болезни, а также сопутствующих заболеваний (например, астма). Также лечение основывается на полученные анализы лабораторных исследований. Принято на основании выявленного аллергена давать рекомендации больным по поводу питания, условий быта, ухода за кожей.
Аллергия может проявлять себя по-разному и порою даже не слишком сильно беспокоить пациентов, однако важно знать, что если лечение соблюдаться не будет или будет неполным, то кожный процесс неизменно перейдёт в хронический и доставит немало хлопот.
Лечение заболевания, которое нередко называют экзема, а также нейродермит, базируется на следующих принципах:
- Важно проводить и наружное лечение, и общее лечение для скорейшего снятия обострения, и неважно это атопический дерматит на ногах или на лице;
- В острый период нужна интенсивная терапия антигистаминными, а если надо, то и гормональными препаратами, но опять же всё зависит от тяжести процесса;
- Во время затихания лечение включает добавление витаминов, энтеросорбентов;
- На период ремиссии важно применять увлажняющие средства, чтобы кожа не была всё время сухой, ежедневно проводить купание малышей до года, а также основываясь на анализы, соблюдать диету.
В случае проявления атопии у будущей мамы надо её непременно лечить, а также выполнять все рекомендации лечащего доктора. Атопический дерматит при развитии у будущей мамы порою довольно сложно лечится ввиду ограничения лекарственных средств. Также в таких ситуациях надо предполагать к возможному формированию кожных реакций у новорожденных, так как важная причина развития атопии — генетический механизм.
Как предотвратить болезнь?
Профилактика атопического дерматита – это один из важнейших пунктов в лечебных мероприятиях при данной патологии.
Выделяют первичную и вторичную профилактику. Первичная профилактика атопического дерматита основывается на проведение её у будущей мамы, особенно если у неё в анамнезе есть экзема кистей рук или нейродермит. Данный вид профилактики способствует предотвращению проявления этой болезни у малышей до года и основывается на соблюдении гипоаллергенной диеты, максимальной продолжительности грудного вскармливания, правильном уходе за кожей.
Вторичная профилактика основана на предупреждении перехода процесса в хронический, предотвращении развития обострений сопутствующих патологий, таких как ринит и астма, и, безусловно, соблюдения всех рекомендаций, в зависимости от вида болезни. Она заключается в тщательном обследовании пациентов с диагнозом атопическая экзема. Такие анализы, как пробы на аллерген должны быть выполнены в первую очередь. Важна диагностика всех сопутствующих болезней, контроль окружающей среды, предупреждение возникновения неспецифических провоцирующих факторов (стресс, влажность, физические нагрузки).
Доказана положительная роль приёма мембраностабилизаторов (кетотифена) в предупреждении развития обострений.
Прогноз
Выявлено, что атопический дерматит постепенно ослабевает и даже порою полностью прекращается к 30 годам. Кожа полностью очищается и от ограниченных участков сыпи. Однако у значительной части пациентов атопический дерматит продолжается всю жизнь. И проводить его лечение приходится длительно и усердно.
Лечение этого диагноза до возраста 3 лет принято считать самым благоприятным. И довольно часто, соблюдая всё необходимое лечение, купание и уход за кожей младенца, удаётся полностью победить данный недуг.
Нужно помнить о том, что около 6 лет, а также от 12 до 14 лет может наступить обострение атопии и даже генерализация процесса.
Довольно часто в зрелом возрасте диагностируется один атопический дерматит на руках, что по-другому называется истинная экзема рук. Часто эта экзема может быть спровоцирована различными эндокринными нарушениями. Истинная экзема достаточно тяжело поддаётся терапии и нередко сохраняется на всю жизнь.
Таким образом, следует подытожить, что много зависит от того, какое лечение и как быстро будет назначено, как будет проводиться уход за кожным покровом после купания (применение различных видов эмоллиентов), будут ли максимально устранены провоцирующие факторы.
Источник
Что такое атопический дерматит
Атопический дерматит хроническое аллергическое воспалительное заболевание кожи, сопровождающееся зудом. Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
Фото: атопический дерматит у детей
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.
Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней (складчатые) и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных. Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов. К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды. Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе. Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии. При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения. Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)
Источник


