Дифференциальный диагноз контактного дерматита
Кожные и венерические болезни. Руководство для врачей. Том 2
Автор Ю.К.Скрипкин (ред.)
ДЕРМАТИТ
АЛЛЕРГИЧЕСКИЙ КОНТАКТНЫЙ
Аллергический дерматит возникает у больных с повышенной чувствительностью к определенному веществу — аллергену.
Врожденная повышенная чувствительность (идиосинкразия) встречается редко. Значительно чаще гиперчувствительность возникает при повторном воздействии на кожу аллергена.
Число веществ, которые могут вызвать аллергический дерматит, невероятно велико и в связи с развитием промышленности, в частности химической, продолжает увеличиваться.
Аллергенами могут быть химические соли хрома, никеля, кобальта, скипидар и его производные, формальдегидные смолы, косметические средства (урсол, парафенилендиамин, инсектициды, синтетические моющие средства), поверхностно-активные вещества, лекарственные препараты (антибиотики, сульфаниламиды, новокаин, формалин), содержащие ртуть, мышьяк и многие другие наружно применяемые средства.
Дерматиты, развивающиеся при контакте с различными производственными агентами, называют профессиональными аллергическими дерматитами.
Патогенез. Химические вещества, вызывающие аллергический контактный дерматит, как правило, являются микромолекулярными и могут быть лишь гаптенами, а свойства полного антигена, индуцирующего аллергию, они приобретают при соединении с эпи-дермальными белками.
В дальнейшем формируется гиперчувствительность замедленного типа, в развитии которой ведущая роль принадлежит взаимодействию сенсибилизированных лимфоцитов с антигеном и выделению при этом ряда медиаторов иммунного воспаления — лимфокинов. В реализации контактной чувствительности участвуют также механизмы гиперчувствительности немедленного типа, что происходит за счет фиксации на поверхности тучных клеток и базо-филов иммунных комплексов, образующихся в крови и содержащих кожно-сенсибилизирующие антитела. Дегрануляция этих клеток, сопровождающаяся выделением гистамина, гепарина и других биологически активных веществ, приводит к острым иммунным реакциям немедленного типа. Таким образом, в патогенезе контактной чувствительности участвуют как механизмы гиперчувствительности замедленного, так и немедленного типов. В развитии контактной чувствительности большое значение имеет также общее состояние организма, в частности, нервной и эндокринной систем.
При развитии аллергического контактного дерматита вначале возникает моновалентная сенсибилизация, однако в дальнейшем она может стать поливалентной, что является одним из признаков трансформации аллергического дерматита в экзему.
Клиника аллергического дерматита характеризуется, как правило,
истинным полиморфизмом
. Наряду с клиническими проявлениями, свойственными простому контактному дерматиту, у больных аллергическим дерматитом отмечают признаки, характерные для экземы, но слабее выраженные (везикуляция, мокнутие, склонность к рецидивам). При аллергическом контактном дерматите эритема, отечность, папулезные и везикулярные элементы локализуются на участках, подвергающихся воздействию аллергена
(тыльная поверхность кистей рук, лицо, шея). Однако у некоторых больных клинические проявления выходят за пределы зон воздействия аллергенных агентов, отмечаются субъективные ощущения — зуд, жжение, чувство жара в очагах поражения.
Гистологические изменения представлены межклеточным отеком в эпидермисе, гипертрофией и гиперплазией эндотелиальных и перителиальных элементов сосудов, сужением их просвета, а также периваскулярными инфильтратами, состоящими из лимфоидных клеток, макрофагов, фибробластов с примесью базофилов в разных стадиях дегрануляции [Иевлева Е. А. и др., 1974; Цвет-кова Г. М. и др., 1979].
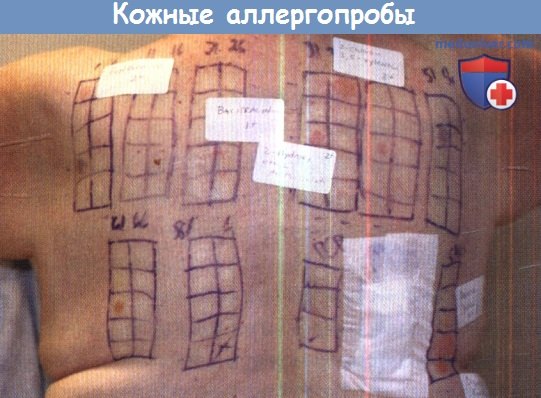
Диагноз. Помимо клинических и морфологических данных, при постановке диагноза аллергического контактного дерматита большую роль играют данные анамнеза, в частности указания на контакт больного с определенными аллергенами. В ряде случаев для выяснения химического аллергена используют кожные пробы, что особенно важно при выявлении профессиональных аллергенов. Помощь в диагностировании могут оказать и лабораторные исследования, в частности иммунологические реакции со специфическими антигенами — реакции бластной трансформации лимфоцитов, торможения миграции макрофагов, дегрануляции базофилов, хе-милюминесценции лимфоцитов, хемотаксиса нейтрофилов, Уанье и др.
Дифференциальный диагноз. Аллергический контактный дерматит обычно дифференцируют от простого контактного дерматита и экземы.
, возникающего непосредственно после воздействия раздражителя, аллергический контактный дерматит отличается наличием латентного периода, предшествующего развитию клинических проявлений, распространенностью процесса за пределы воздействия аллергена. Если для простого дерматита характерна последовательная смена стадий в течении процесса (эритематозная, буллезная, крустозная, сквамозная), то для аллергического контактного дерматита — одновременное появление полиморфных высыпаний.
При дифференцировании аллергического дерматита
от экземы
следует учитывать, что он протекает более благоприятно, при устранении контакта с аллергеном полностью регрессирует.
При хронической аллергенной стимуляции организма, определенных изменениях в деятельности нервной, эндокринной, иммунологической систем, иногда при нерациональной терапии аллергического контактного дерматита последний может переходить в экзему, сопровождающуюся развитием поливалентной сенсибилизации.
Лечение. Прежде всего необходимо выявить и устранить причину, вызвавшую аллергический дерматит. При выраженных клинических проявлениях назначают общее лечение: гипосенсибилизиру-ющие средства (препараты кальция, антигистаминные, тиосульфат натрия), элиминирующие (мочегонные, активированный уголь), витамины (кальция пантотенат, кальция пангамат, калия оротат, аскорбиновая кислота). Применяется диета с ограничением натрия хлорида, углеводов, экстрактивных веществ. В тяжелых случаях назначают глюкокортикоиды.
проводят с учетом стадии заболевания и выраженности воспалительного процесса. При эритеме назначают окись цинка, белую глину в виде присыпок, водные взбалтываемые взвеси, цинковые мази (2—3%), кремы и мази, содержащие глюкокортикоиды. При экссудации показаны примочки, а также анилиновые красители, индифферентные пасты (Лассара или цинковая в сочетании с 1—2% дерматолом). В стадии разрешения воспалительного процесса применяют мази, обладающие рассасывающим эффектом (серно-дегтярная 2 %, сер но-салициловая 2 %, ихтиоловая 1—2%, глюкокортикоидные).
Источник
Дифференциальный диагноз аллергического контактного дерматита (АКД) включает широкий спектр воспалительных кожных заболеваний. Наличие в гистологическом исследовании эозинофильного спонгиоза и многоядерных дермальных дендритных фиброгистиоцитарных клеток особенно подозрительно на аллергический контактный дерматит (АКД), если обнаруживаются они в лимфоцитарном инфильтрате, с дермальными эозинофилами и гиперкератозом.
Болезни для дифференциальной диагностики аллергического контактного дерматита (АКД):
1. Ирритантный контактный дерматит (ИКД). Физические проявления могут быть клинически неопределенными; чаще всего имеет место отсутствие пузырьков (лишь очень сильные раздражители вызывают появление пузырьков), и жжение выражено сильнее зуда. Не распространяется далее области контакта с продолжительной экспозицией.
2. Атопический дерматит. Может помочь характер распределения на коже аллергических проявлений; у пациентов с атопией может и в действительности развивается контактная аллергия. Ухудшение заболевания может быть индикатором нового развития контактной аллергии.
3. Нуммулярный дерматит (НД). Широко распространенный АКД может симулировать у определенных пациентов этот дерматит; тем не менее, классическая морфология монетовидных, четко отграниченных бляшек на ногах, тыле кистей и разгибательных поверхностях свидетельствует в пользу НД.
4. Себорейный дерматит. Сальные и шелушащиеся папуло-чешуйчатые бляшки обычно расположены на коже с волосистым покровом, переносице и носогубных складках.
5. Астеатозный дерматит (экзема). На нижних частях ног имеются пятна по типу «пергаментной кожи», без отека и образования пузырьков.
6. Застойный дерматит. Папулосквамозные бляшки с дисхромией, локализованные на голенях и медиальных поверхностях нижних конечностей на фоне сопутствующей варикозной болезни.
7. Дисгидроз и/или дисгидротическая экзема. Глубоко расположенные везикулы на ладонях, подошвах, боковых поверхностях пальцев и краях ладоней.
8. Псориаз. Если он развивается в классической форме, то диагноз может не вызывать затруднений, однако при наличии малочисленных очагов и ограниченной их локализации лишь на кистях и /или стопах дифференциальный диагноз становится труднее. Может помочь классическая локализация и доминирование в областях травматизации (Кобнеризирующее заболевание), а также наличие (если есть) сопутствующего артрита.
9. Грибовидная гранулема (ГГ) (пятнистая/бляшечная стадия кожной Т-клеточной лимфомы). Хорошо отграниченные, атрофические, пойкилодермные, шелушащиеся пятна и бляшки ГГ обычно обнаруживаются в областях кожи, не подверженных солнечному облучению, таких как туловище, грудь, бедра и ягодицы (расположение в области купального костюма).

У этого пациента множественные значимые положительные аллергопробы.
Бацитрацин, хлороксиленол, 2-гидроксиэтил метакрилат являются причиной тяжелого дерматита у этого пациента,
но в настоящее время они не входят в группу аллергенов для коммерческих скрининговых исследований.
— Рекомендуем далее ознакомиться со статьей «Лечение и прогноз аллергического контактного дерматита (АКД)»
Оглавление темы «Дерматит (воспаление кожи).»:
- Кожные проявления аллергического контактного дерматита (АКД)
- Где появляется аллергический контактный дерматит? Локализация
- Рассеянный генерализованный дерматит (SGD)
- Системный контактный дерматит и его стадии
- Оценка частоты аллергического контактного дерматита (АКД)
- Аппликационная кожная проба для выявления аллергена — методика, оценка
- Осложнения кожной пробы на аллерген
- Дифференциальная диагностика аллергического контактного дерматита (АКД)
- Лечение и прогноз аллергического контактного дерматита (АКД)
- У кого возникает атопический дерматит (АД)? Эпидемиология
Источник
Атопический дерматит: дифференциальное диагностирование заболевания
Генетические болезни с хроническим, периодически рецидивирующим течением проявляющиеся аллергическим зудом и кожными высыпаниями объединили одним термином – атопический дерматит (АД). Недуг проявляется с самого раннего детства и со временем трансформируется, поэтому для его лечения кроме врача дерматолога и аллерголога необходима консультация пульмонолога, гастроэнтеролога, отоларинголога, педиатра.
Диагностика атопического дерматита у детей равно как у взрослых на сегодняшний день не имеет единой стандартной для всех системы. В США (1989 год) был разработан диагностический алгоритм, согласно которому для того чтобы диагностировать АД, необходимо наличие обязательных и дополнительных критериев (признаков заболевания).
Необходимые критерии
Диагноз атопического дерматита устанавливается, в случае если у больного обнаружены обязательные критерии (не менее 3 признаков) и дополнительные критерии (не менее 3 признаков).
К обязательным критериям относят следующие признаки:
- кожный зуд;
- локализация и внешний вид (морфология) элементов сыпи. Ребенок младшего возраста – шелушащаяся сыпь в районе лица, туловища, локтей, запястий, коленей, голеней. Дети от 5 до 16 лет – наблюдается уплотнение кожных покровов (лихенификация) в районе шеи, а также на кожных поверхностях сгибательных конечностей. У взрослых людей – характеризуется наличием диффузной лихенизации зудящих элементов сыпи (папул);
- характер течения заболевания – хронический рецидивирующий, устойчивый к проводимой терапии;
- имеющиеся сопутствующие заболевания аллергического характера (ринит, астма);
- первичная симптоматика, проявляющаяся в раннем детстве;
- генетическая предрасположенность.
К дополнительным критериям диагностического алгоритма относятся:
- ксеродермия – сухость, шелушение кожных покровов на поверхности разгибательных конечностей (легкая форма ихтиоза);
- ихтиоз – сложная форма диффузного ороговения кожи (напоминает рыбью чешую);
- инфекционные заболевания кожи, например стафилодермия;
- склонность к дерматологическим заболеваниям;
- чувствительность к герпесвирусу;
- атопические ладони – усиление проявления, а также удлинение кожного рисунка ладоней;
- наличие заед, трещин, сухости, воспаления губ (хейлит);
- растрескивание кожи за ушами;
- выпячивание центральной части роговицы (кератоконус) – обнаруживается при офтальмологическом осмотре;
- суборбитальные линии Денье-Моргана – специфическое морщинистое углубление на нижних веках детей.
Это далеко не все критерии, на основании которых может быть установлен диагноз атопический дерматит.
Симптоматическое диагностирование
Диагностировать атопический дерматит можно исходя из клинических проявлений заболевания (симптомы и критерии для этого достаточно четкие).
Выделяют несколько форм атопического дерматита каждая, из которых имеет свои особенности. По возрасту различают – младенческую, детскую и подростково-взрослую формы.
Младенческая
Проявляется у малышей возрастом до 24 месяцев. Воспалительный процесс при этом затрагивает область лба, щек, может распространяться также на другие части тела. В острой стадии заболевания элементы сыпи отечные, мокнут и покрываются корочками.
Довольно часто острая стадия переходит в подострую, при этом сыпь преобразуется из везикул в папулы, которые сильно чешутся.
Детская
Проявляется в возрасте 2-7 лет. Воспалительный процесс распространяется на кожу за ушами (могут возникать трещины), поражает кожные покровы крупных суставов, поверхности кистей. Характерным для этой формы является – сухость, шелушение, лихенизация кожи, папулезные или эритемные высыпания. Возможны изменения пигментации, складчатость нижнего века (линии Денье-Моргана).
Подростково-взрослая
Проявляется в возрасте 7-18 лет, далее частота рецидивов снижается, а к 40 годам обострения возникают крайне редко. Характерными являются папулезные, эритемные высыпания поражающие туловище, лицо, декольте, шею. Наблюдается лихенизация, сухость, трещины, шелушение кожных покровов, интенсивный зуд, часто приводящий к неврологическим нарушениям.
Атопический дерматит, а точнее его диагностика также базируется на морфологических особенностях элементов сыпи. В зависимости от проявлений выделяют следующие формы морфологических высыпаний:
- эритематозно-сквамозную форму – она обусловлена интенсивным зудом, наличием множественных мелких папул. Кожные покровы сухие, шелушащиеся с элементами лихенизации;
- лихеноидную форму – при этом кожа сухая, воспаленная, несколько отечная. Высыпания в виде крупных сливающихся воедино папул. Могут поражаться обширные участки кожи, что чревато присоединением вторичной инфекции;
- пруригинозную форму – характерна умеренная сухость и лихенизация кожных покровов, экскориация (нарушение целостности кожи), папулезная сыпь;
- экзематозную форму – как правило, воспаление затрагивает область локтей, кистей, коленей. Сыпь полиморфная (может включать в себя все вышеперечисленные проявления).
Помимо симптоматических проявлений, обязательных и дополнительных критериев для постановки диагноза проводится также забор анализов для лабораторных исследований.
Лабораторные исследования
Проводимые в лаборатории методы диагностики при подозрении на атопический дерматита следующие:
- Клинический (развернутый) анализ крови – дает возможность выявить тип инфекции, определить интенсивность воспаления и наличие антител в организме.
- Биохимический анализ крови – может выявить воспалительный процесс в организме еще до появления первичной симптоматики (проводится исследование крови на клеточном уровне).
- Клинический анализ мочи – определение химического, физического, микробиологического состава. Позволяет выявить нарушение функциональности органов и систем человека.
- Анализ на наличие иммуноглобулина в крови (аллергологическое диагностирование) – позволяет выявить аллерген спровоцировавший развитие АД, а также сопутствующих заболеваний.
- Бактериологический анализ кала на дисбактериоз и яйца гельминтов.
Еще одним важным критерием диагностики АД является аллергологический анамнез и физикальное обследование пациента.
Анамнез и физикальное обследование
Анамнез – это совокупность сведений полученных врачом при опросе пациентов. При подозрении на АД важно собрать именно аллергологический анамнез, поскольку заболевание носит аллергический характер.
Учитываются следующие сведения:
- генетическая предрасположенность;
- рацион матери во время вынашивания и кормления ребенка грудью;
- условия работы отца, матери;
- введение первого прикорма и последующее разнообразие рациона малыша (может быть напрямую связано с проявлением АД);
- применение лекарственных препаратов (часто становится причиной появления аллергических реакций);
- реакция на цветение растений, шерсть животных, бытовую пыль;
- возможное наличие дополнительной симптоматики (помимо высыпаний) – чихание, кашель, удушье, слезотечение;
- возможные болезни почек, нервной системы, ЛОР-органов и ЖКТ;
- реакции малыша после прививания;
- условия жизни ребенка – наличие животных в доме и корма для них, сухой или наоборот слишком влажный воздух, большое количество мягких игрушек, множество книг, другого;
- реакция ребенка на проводимые терапевтические мероприятия;
- нормализация состояния малыша при смене привычных для него условий (смена климата, пребывание вне дома, другое).
Кроме сбора анамнеза проводится физикальное обследование – врач выполняет ряд диагностических мероприятий осмотр, пальпацию, аускультацию (прослушивание), перкуссию (простукивание) не требующих значительной оснащенности оборудованием. При этом доктор обращает внимание на общее состояние, внешний вид, самочувствие пациента. Выявляет морфологические особенности сыпи, ее локализацию и масштаб поражения кожи.
Помимо всех вышеперечисленных исследований проводится также дифференциальная диагностика атопического дерматита, поскольку болезнь имеет схожие проявления с множеством других кожных недугов.
Идентификация заболевания
Установить дифференциальный диагноз атопического дерматита, можно лишь исключив другие заболевания проявляющиеся схожими кожными высыпаниями. К таким заболеваниям относятся – себорейный и контактный и некоторые другие виды дерматитов, микробная экзема, болезнь Жибера (розовый лишай), чесотка, синдром Сезари и грибовидный микоз (Т-клеточная лимфома кожи), синдром Вискотта-Олдрича.
Отличительная характеристика заболеваний описана далее.
Себорейный дерматит
Генетической предрасположенности к атопии нет. Папулы имеют четкие границы, шелушатся, отделяемые чешуйки сальные имеют желтый оттенок. Эритема располагается на коже в местах скопления сальных желез (на голове, лбу, груди, носогубной складке, спине).
Контактный дерматит
Развивается вследствие контакта кожи с раздражающими химическими, косметическими, лекарственными веществами. Характеризуется отечностью, везикулярной, эритематозной, папулезной сыпью расположенной в местах соприкосновения кожи с раздражителем. У детей младшего возраста развивается так называемый пеленочный дерматит.
Микробная экзема
Возникает из-за повышенной чувствительности к стафилококковой и стрептококковой инфекции у детей старше 6 лет. Экзематозная сыпь интенсивно красного цвета с четкими границами и ассиметричными очагами (страдает низ живота, голени, поверхности стоп). Зуд, боль, жжение умеренное.
Болезнь Жибера
Инфекционное заболевание, развивающееся на фоне обычной ОРВИ. Локализация пятен на любом участке тела. Бляшки розового цвета, с четкими краями и шелушением. Сначала появляются крупные материнские пятна, а затем более мелкие, дочерние высыпания. Развивается у детей старшей возрастной группы.
Чесотка
Недуг провоцирует чесоточный клещ. Папулезные, эрозивные, везикулярные высыпания образуются преимущественно между пальцами. Поражают ладони, кожные покровы суставных областей нижних и верхних конечностей, область паха, живот.
Т-клеточная лимфома
Развивается у людей старше 45 лет, характеризуется интенсивным зудом и увеличением лимфоузлов. Высыпания множественные с умеренной лихенизацией.
Синдром Вискотта-Олдрича
Проявляется с рождения до 3 лет, встречается крайне редко. Экзематозный дерматит, тромбоцитопения, рецидивирующие инфекции ЖКТ и респираторных путей – эта симптоматическая триада присущая данному синдрому.
Исключив все возможные заболевания (имеющие похожую симптоматику), проведя клинические, лабораторные исследования и собрав анамнез, врач может определить диагноза атопический дерматит и назначить лечение.
Использованные источники: papillomy.com
ВАС МОЖЕТ ЗАИНТЕРЕСОВАТЬ:
Кожаный дерматит что это
Описание аллергического дерматита
Дерматит контактный: диагностика дифференциальная
Отличить аллергический контактный дерматит от простого контактного дерматита на основании клинической и гистологической картины обычно невозможно. Для дифференциальной диагностики применяют аппликационные пробы.
К другим заболеваниям, с которыми приходится дифференцировать контактный дерматит, относятся диффузный нейродермит , монетовидная экзема и дисгидротическая экзема , себорейный дерматит , лекарственная токсидермия , розовый лишай . Контактный дерматит можно спутать с грибковыми инфекциями кожи и бактериальными инфекциями кожи , а также с инфекцией, вызванной вирусом простого герпеса . Фототоксические и фотоаллергические реакции дифференцируют с СКВ и полиморфным фотодерматозом . Исключить псориаз и красный плоский лишай можно на основании клинической картины, в трудных случаях производят биопсию кожи. В дифференциальной диагностике очень важны локализация и формы сыпи.
Использованные источники: humbio.ru
СМОТРИТЕ ЕЩЕ:
Гастрит дерматит
Атопический дерматит куда поехать лечиться
Дерматиты: простой (контактный), аллергический. Дифференциальная диагностика. Клиника. Лечение
Дерматит (Dermatitides) – это локальный воспалительный процесс кожи, развивающийся на участке непосредственного воздействия различных внешних (экзогенных) раздражителей – механических, физических, химических (в том числе лекарственные препараты), биологических (сок растений, медузы, некоторые морские животные, рыбы, насекомые и др.).
Раздражители, которые вызывают дерматиты, подразделяются на оказывающие первичное действие (облигатные и факультативные раздражители), и аллергены.
Клинически дерматит проявляется возникновением четко ограниченного воспалительного процесса на участке контакта с раздражителем. В процессе его развития вначале появляются значительное покраснение и отек. Затем при прогрессировании воспалительных явлений могут, возникать многочисленные пузырьки, иногда даже пузыри, на месте которых после разрыва их покрышек появляются эрозии (мокнутие). Заканчивается процесс довольно быстро шелушением или коркообразованием (в более легких случаях). В тяжелых случаях могут образоваться язвы (некротическая форма дерматита).
Дерматиты вызывают субъективные ощущения: жар, жжение, иногда даже боль. При заживлений очагов дерматитов (на последних стадиях его течения) отмечается мелко- или крупнопластинчатое шелушение. При этом эритема становится блекло-розовой, иногда с синюшным оттенком. Процесс может закон-, читься временной пигментацией очага.
Дерматиты подразделяются на простые контактные и аллергические.
Простые контактные дерматиты развиваются при действии на участки кожи облигатных (от лат. oblige — обязанность) и факультативных раздражителей. Они могут развиться после однократного воздействия таких облигатных раздражителей, как концентрированные растворы кислот, едких щелочей, солей тяжелых металлов, а также после многократного (в течение многих недель, месяцев и т. д.) воздействия на участки кожи факультативных раздражителей, не обладающих сенсибилизирующими свойствами, но оказывающих слабовыраженное первичное раздражающее действие или угнетающих секрецию потовых и сальных желез, что обусловливает обезжиривание и сухость кожи. К факультативным раздражителям относятся слабоконцентрированные растворы кислот, щелочей, солей тяжелых металлов, которые в высококонцентрированных растворах вызывают химические ожоги (т. е. являются облигатными раздражителями), органические растворители (бензин, керосин, дизтопливо, ацетон, уайт-спирит, бутанол и др.), смазочные масла, охлаждающие эмульсии, пек, гудрон, мазут, хлорированные нафталины, деготь, нафтеновые углеводороды, бензантрен, пирен, хри-зен, фенантрен, цианистые соединения, формалин и др. Они оказывают в основном первичное раздражающее действие. Некоторые из них обладают и сенсибилизирующими свойствами (формалин и др.).
Факультативные химические разражители при длительном многократном (месяцы, иногда годы) воздействии могут вызывать ряд форм дерматитов (дерматозов): эпидермит, простой (неаллергический) контактный дерматит, изъязвления кожи или «прижоги», онихии и паронихии, масляные фолликулиты (роговые и воспалительные акне), ограниченные гиперкератозы (роговые бородавки), токсическую меланодермию и пр. Их клиническая картина, лечение, профилактика такие же, как при аналогичных профессиональных дерматозах.
Аллергические дерматиты возникают после повторного многократного воздействия’ (контакта) на участок кожи какого-либо аллергена. Они могут быть бытового или производственного происхождения.
Аллергические контактные дерматиты бытового происхождения могут развиться в результате воздействия красок для волос (урсол, хна, басма и др.), помады для губ (развивается аллергический хейлит), туши для ресниц, лаков для окраски ногтей, хромированных украшений, а также крашеного меха (урсол), синтетических тканей (нейлон, капрон, перлон и пр.), из которых изготовлены одежда и обувь (белье, чулки, носки, перчатки, шляпы, ремешки ручных часов, подвязки чулков, тапочки), спичек (фосфорсесквисульфид) и др. Нередко аллергические дерматиты обусловливаются и такими косметическими средствами, как одеколон, духи; веществами, получаемыми из бергамота, лаванды, жасмина, апельсинов; консервирующими веществами в кремах (парабены, нипаэстер и др.). При длительном периодическом контакте с головными уборами, в которых ткань подкладки окрашена хромовой кислотой, развиваются обручевидные дерматиты в области лба. Непрофессиональные дерматиты могут возникнуть и под влиянием солей никеля, используемых для декоративного покрытия некоторых деталей обуви, оправы очков, украшений, браслетов («болезни моды»), а также платины, золота (кольца, браслеты). Сенсибилизация кожи может развиться под действием полимеров пластмасс (браслеты, украшения, оправа очков, застежки, каучук, резиновые предметы, клей, пластмассовые зубные мосты, коронки — аллергические стоматиты, гингивиты), отбеливающих синтетических моющих средств (дерматиты у домашних хозяек, прачек). У маленьких детей может возникнуть круговидный аллергический дерматит на ягодицах и верхней части бедер от многократного .соприкосновения и сенсибилизации к пластмассовому ночному горшку («горшечный дерматит»). В последние годы описан «пеленочный дерматит» ягодиц у маленьких детей, возникающий от действия целлюлозной бумаги, окклюзионных резиновых трусов, подгузника. Иногда этот дерматит проявляется не только обычными эритемой, отеком, эрозиями, интертригинозными явлениями, но и возвышающимися полушаровидными безболезненными синеватыми или буровато-ливидными плотными узлами величиной от размеров вишни до сливы (гранулема ягодиц у детей). Предполагается, что патогенез данного дерматита носит аллергический характер. Однако аллергологические кожные пробы с целлюлозной бумагой, тканью трусов, мылом дают отрицательные результаты. У детей старшего возраста контактный дерматит может развиться при контакте с никелированными предметами, нержавеющей сталью (металлические части кроватей, кнопки, монеты и др.).
Фитодерматит вызывается соком многих растений, деревьев (первоцвет, яснец, ядовитый сумах — ипритка острова Шикотан, герань, молочай, айлантус, ядовитый бадьян, бодяга, лавр, филодендрон, палисандровое, лаковое, ослепляющее деревья, канде-лябровый молочай, початки кукурузы, сладкий борщевик, синезеленые водоросли при последующей инсоляции, шелуха грецких орехов и др.).
Дерматит от луговых или береговых растений и трав (осока, дикая рябинка, пастернак, тысячелистник и др.) развивается
через 1-2 дня после соприкосновения с ними при последующей инсоляции (чаще после купания в реке, озере и лежания на траве, но может развиться и без предшествующего купания).
Дерматит могут вызвать некоторые гусеницы (златогузка и др.), причем сенсибилизация кожи может возникнуть даже .вследствие соприкосновения с ветками, по которым они ползали.
Аллергический контактный дерматит может возникнуть при наружном применении почти любого лекарственного препарата (мази, кремы, пасты, растворы, аэрозоли, включающие антибиотики, сульфаниламиды, анилиновые красители, различные витамины, новокаин, танин, пирогаллол, ртуть, деготь, йод, йодоформ, бром, транквилизаторы, амидопирин, формалин, изредка — кортикостероиды и др.).
Дерматиты, возникающие в быту под действием механических раздражителей (потертость, омозолелость, роговые и водяные мозоли) или вследствие случайных воздействий физических факторов (высокая, низкая температура, инсоляция, ионизирующая радиация, действие электрического тока), а также производственного происхождения описаны в разделе «Профессиональные дерматозы».
Использованные источники: megaobuchalka.ru
Источник

