Гиперкератоз при атопическом дерматите
Что такое атопический дерматит
Атопический дерматит хроническое аллергическое воспалительное заболевание кожи, сопровождающееся зудом. Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
Фото: атопический дерматит у детей
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.
Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней (складчатые) и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных. Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов. К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды. Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе. Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии. При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения. Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)
Источник
Фолликулярный гиперкератоз (дерматит) – патология кожи, связанная с излишним разрастанием ее верхнего слоя, в результате чего затрудняется отхождение мертвых клеток эпидермиса. Последние остаются на поверхности покрова, происходит их ороговение, наблюдается закупорка протоков сальных желез, рядом находящиеся ткани воспаляются. Признаками недуга становятся красные мелкие точки, расположенные по всей территории пораженной части тела.
Локализуются высыпания в области локтей, бедер, ягодиц. В народе проявления фолликулярного гиперкератоза сравнивают с гусиной кожей.
Виды и классификация
Существуют следующие категории заболевания:
- папулезная – связана с образованием папул;
- вегетирующая;
- атрофирующая – способна привести к атрофии эпидермиса.
Фолликулярный дерматит проявляется в нескольких формах:
- Бородавчатой. Возникает по причине генетической аномалии, обусловлена неполноценной выработкой кератина. Может быть как врожденной, так и приобретенной. Болячка имеет внешнее сходство с бородавкой. Наросты склонны трескаться, сверху их покрывает плотная корочка.
- Лентикулярной – отличается образованием папул больших размеров желтого или коричневого оттенка.
- Себорейной. Поражает волосистую область головы, лицо. Сыпь представлена мелкими пятнами с жирной пленкой сверху. Образования имеют свойство расти.
- Диффузной. Проявляется в больших патологических пятнах, может охватывать части тела целиком.
Фолликулярный дерматит может быть:
- первичным, т.е. не связанным с внутренними патологиями;
- вторичным – является сопутствующим признаком внутренних соматических заболеваний.
Волосяной лишай
Представляет собой воспаление волосяных фолликулов. Характеризуется высыпаниями, покрытыми сверху твердой коркой, рассоложенными на внутренней стороне колен, в подмышечных впадинах. Может сопровождаться зудом.
Стойкий лентикулярный гиперкератоз Флегеля
Связан с образованием красных и коричневых прыщей на руках. Если удалить поверхностную корку, то становится заметным углубление в середине болячки.
Болезнь Девержи
Сыпь желтого цвета, болячки имеют форму конуса с шинами. Могут сливаться между собой, образуя единое роговое покрытие.
Надбровная ульэритема
Гиперкератические образования, возникающие сначала в надбровной области симметрично один другому, затем появляются очаги на лбу и щеках. В процессе развития высыпания преобразуются в рубцы, затем возникают ороговевшие корки.
Фолликулярный кератоз Морроу-Брука
Разновидность проявляет себя папулезными узелками, сухостью кожных покровов, вследствие чего на коже образуются трещины и раны, происходит деформация ногтевых пластин. Локализуется на стопах и ладонях.
Болезнь Дарье-Уайта
Сопровождается возникновением серых корок на лице и голове, которые затем поражают туловище и конечности. Характерна для детей и подростков.
Кератоз сквамозный фолликулярный Дохи
Связан с появлением одиночных прыщиков-чешуек, под которыми заметны черные точки. После удаления наростов на месте их локализации остаются мелкие рубцы.
Причины появления
Выделяют внутренние и внешние причины возникновения фолликулярного дерматита. К первым относятся:
- ихтиоз – патология, при которой на коже образуются мелкие роговые наросты, схожие внешне с рыбьей чешуей;
- себорея – нарушение деятельности сальных желез, сопровождаемое закупоркой протоков, выводящих секрет наружу;
- лишай – дерматологическое заболевание, проявляющееся в мелкой пузырчатой сыпи;
- грибковые инфекции, ВИЧ;
- псориаз;
- генетические аномалии, связанные с избытком или недостаточным
- продуцирование кератина;
- атеросклероз сосудов;
- плоскостопие;
- сахарный диабет (возникает при повышенном содержании глюкозы в крови);
- лишний вес и ожирение;
- гиповитаминоз (избыток витамина А);
- болезни желудочно-кишечного тракта (дисбактериоз);
- эритродермия – патологическое шелушение эпидермиса;
- дисфункция эндокринной системы, нарушения гормонального фона вследствие приема препаратов, стимулирующих или угнетающих выработку гормонов;
- неправильный обмен веществ;
- нервно-психические перенапряжения, стрессы.
- Вторичными причинами появления гиперкератоза становятся:
- некорректный уход: использование неподходящих очищающих средств для конкретного типа кожи, несоблюдение правил личной гигиены;
- нехватка в организме микроэлементов, оказывающих влияние на здоровье эпидермиса;
- ношение излишне узкой, обтягивающей одежды из плотных, не пропускающих воздух материалов;
- избыточный вес и ожирение.
Недостаток витаминов
Болезнь обусловлена дефицитом витаминов A, D, играющих важную роль в формировании и нормальном функционировании эпидермиса.
Гормональные средства
У девушек инициаторами гиперкератоза выступают гормональные противозачаточные препараты, активирующие процессы образования кератина в клетках. К нарушениям в структуре кожных покровов также приводит прием лекарств, которые назначаются женщинам во время климакса.
Неправильное питание
Проблема может возникнуть ввиду несбалансированного питания пациента. Больным фолликулярным гиперкератозом назначается специальный диетный стол.
Нарушения психоэмоционального фона
Стрессовые ситуации и неустойчивость психического состояния человека провоцируют развитие заболевания, усугубляют тяжесть его протекания.
Симптомы и первые признаки
Проявляется недуг в следующих характерных симптомах:
- покраснение и сухость кожных покровов;
- воспаление в месте появления болячек, сопровождаемое зудом и жжением;
- при травмировании больного участка на нем образуются раны и язвы.
Первым признаком дерматита становятся мелкие красные высыпания на верхних и нижних конечностях.
Места локализации
Сначала сыпь появляется на поверхности локтевых и коленных суставов, бедрах, ягодицах. Затем поражаются другие части тела (волосистая область головы, туловище).
Диагностические мероприятия
Диагностика недуга включает в себя:
- визуальный осмотр больного;
- сбор анамнеза;
- биопсию пораженных участков кожи.
Лечение
Лечить следует не только внешние признаки дерматита, но и те заболевания, которые привели к его появлению. С целью избавления от недуга прибегают к лекарственной терапии, использованию нетрадиционных способов.
Чтобы лечение фолликулярного кератоза было эффективным, пациенту предписывается прохождение физиопроцедур, строгое соблюдение диеты, а также исключение внешних провоцирующих факторов, если таковые имеют место.
К какому врачу обратиться?
С проблемой гиперкератоза нужно обращаться к дерматологу. Дополнительно может понадобиться консультация эндокринолога, врача-инфекциониста.
Медикаментозное лечение
Включает в себя применение мазей и гелей для наружного нанесения. Они смягчают, увлажняют кожу, оказывают противовоспалительное действие.
Для внутреннего использования широко применяются витаминные комплексы, препараты на основе рыбьего жира.
При фолликулярном гиперкератозе назначаются:
- масло касторовое;
- глицерин;
- «Декаминовая мазь»;
- «Лакхидрин»;
- «Уродерм»;
- «Дайвонекс»;
- «Тазаротен»;
- «Элидел»;
- «Протопик».
- Последние два медикамента относятся к иммуномодуляторам, назначаются при тяжелых формах, осложнениях течения болезни.
Нельзя наносить на пораженную поверхность скрабы, тереть ее жесткой щеткой или пемзой: есть риск поранить верхний слой и занести инфекцию. Кожу следует очищать с помощью щадящих моющих средств.
У ребенка лечение проявлений фолликулярного кератоза проводится с помощью:
- салициловой мази;
- медикаментов, в состав которых входит мочевина;
- водорастворимого вазелина.
- Часто детский гиперкератоз исчезает самостоятельно, когда малыш становится старше.
Методы народной медицины
Для лечения фолликулярного гиперкератоза советуют применять народные средства. Чтобы их использование в домашних условиях было безопасным и принесло ощутимую пользу, применять их следует только с позволения врача и под его непосредственным контролем.
Прополис
Тонким слоем средства покрывают очаги, пораженные сыпью, сверху накладывают пленку, заматывают бинтом. Носят повязку в течение нескольких дней.
Свекла
Овощ перед применением тщательно моют и снимают с него кожу. Затем измельчают в кашицу, получившуюся массу наносят на поражения. По пришествии трех часов компресс смывают, мажут больные места увлажняющим кремом.
Картофель
Тертую картофельную массу наносят на ткань (марлю или бинт) и прикладывают к больному участку. Компресс снимают через 1-2 часа, кожу промывают, смазывают кремом.
Дрожжи
Готовят опару на молоке. После того, как дрожжи разбухнут, добавляют муку, делают лепешку. Ее прибинтовывают к обсыпанным местам, держат несколько часов.
Алоэ
Срезают лист растения, заливают его кипятком, держат в горячей воде, пока жидкость не остынет. Затем алоэ кладут в морозильник, через три дня достают, нарезают на тонкие полоски, которые затем прикладывают на больную кожу. Выдерживают компресс целую ночь, наутро снимают, мажут болезненные папулы салициловым спиртом и вазелином. Повторяют процедуру до тех ор, пока сыпь не пропадет.
Луковая шелуха
Берут четыре столовых ложки луковой шелухи, предварительно вымыв ее, высушив и измельчив, заливают стаканом уксуса (250 мл), настаивают 14 дней без доступа дневного света. Жидкость процеживают, полученный осадок прикладывают на болячки, выдерживают не более получаса. После каждой процедуры время можно постепенно увеличивать.
Методы физиотерапии
Чтобы гиперкератозная сыпь пропала, назначают физиотерапевтические процедуры:
- фотодинамическую терапию: папулы обрабатывают специальным составом, а затем воздействуют на них лазерными лучами до полного выведения с поверхности эпидермиса;
- лазерную эпиляцию – позволяет предупредить риск врастания волос в кожу, снизить количество болячек.
Уход за кожей
Чтобы обеспечить полноценный уход за проблемной кожей, на которой появились следы гиперкератоза, избавиться от них и не допустить дальнейшего распространения высыпаний по всему телу, косметологи советуют своим пациентам:
- принимать лечебные ванны с добавлением молока, травяных отваров;
- после водных процедур мазать тело противовоспалительным кремом;
- делать маски на основе трав;
- пользоваться энзимной косметикой, кремами-пилингами.
При фолликулярном дерматите следует избегать прямых ультрафиолетовых лучей и длительного нахождения под солнцем, на морозе, ветре, так как все эти факторы провоцируют старение кожи, способствуют образованию пигментных пятен, ожогов.
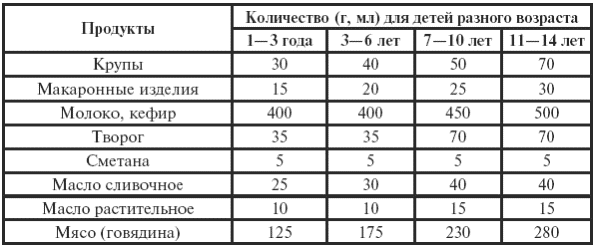
Диета
Во время заболевания больному нужно придерживаться определенного рациона питания, употреблять блюда, обогащенные витаминами А, С.
Среди разрешенных продуктов:
- печень (говяжья или куриная);
- икра;
- кисломолочная продукция (простокваша, творог, брынза);
- шиповниковый отвар;
- земляника;
- капуста;
- зелень;
- шпинат;
- щавель;
- болгарский перец;
- киви;
- черная смородина;
- цитрусовые фрукты.
Осложнения и прогноз
Осложнений, спровоцированных фолликулярным гиперкератозом, у взрослых людей на данный момент не выявлено. Заболевание проявляет себя как неприятный косметический дефект, не представляет угрозы для жизни и здоровья, но может сигнализировать о наличии внутренних дисфункций и патологий.
Игнорирование признаков фолликулярного гиперкератоза у ребенка может спровоцировать развитие воспалительного процесса, что приведет к распространению болячек по всему телу (в том случае, если болезнь не прошла после периода полового созревания).
При правильно подобранной терапии приобретенная аномалия легко устраняется. Врожденная форма является неизлечимой.
Профилактика заболевания
Меры по предупреждению болезни включают в себя:
- бережное отношение и грамотный уход за кожей;
- применение щадящих очищающих средств, содержащих кислоту, травяных отваров для каждодневного умывания;
- регулярное использование защитных увлажняющих кремов, питательных масок.
При правильном подходе к лечению и профилактике гиперкератоза можно минимизировать риск развития патологии на годы вперед.
Фолликулярный гиперкератоз: Видео
Источник
Notice: Trying to access array offset on value of type bool in /var/www/www-root2/data/www/adm-bizhbulyak.ru/wp-content/themes/arianna/library/core.php on line 498