Иммуносупрессивная терапия при атопическом дерматите
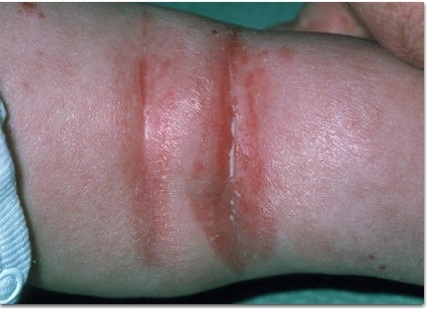
У некоторых пациентов тяжелое течение атопического дерматита (АтД) сохраняется, несмотря на лечение системными кортикостероидами и фототерапию. В этом небольшом количестве устойчивых к лечению случаев рекомендуется применять системные иммуносупрессанты.
Циклоспорин при атопическом дерматите (АтД). В общей практике системные кортикостероиды применяются чаще, чем циклоспорин, но стандарты Американской академии дерматологии, исходя из результатов рандомизированных испытаний с группами контроля, рекомендуют применять его для лечения тяжелого АтД.
Циклоспорин не утвержден для лечения атопического дерматита (АтД) Федеральным управлением по контролю качества пищевых продуктов и лекарств (FDA), но этот препарат эффективен и хорошо переносится пациентами, поэтому он подходит для лечения тяжелого резистентного АтД у детей и взрослых.
Циклоспорин можно назначать короткими курсами как взрослым, так и детям. Длительное лечение (до 1 года) рекомендуется только в исключительных случаях, когда АтД не реагирует на курсовую терапию. Начинать применение циклоспорина следует с низких доз и в дальнейшем усиленно следить за лечебной безопасностью.

При тяжелом детском атопическом дерматите (АтД) микроэмульсия циклоспорина в низкой начальной дозе (2,5 мг/кг/сут.) улучшает клиническую картину заболевания. Не зависящая от массы тела пациента дозировка циклоспорина допустима при курсовом лечении. Хотя доза в 300 мг/сут. эффективнее, чем 150 мг/сут., следует начинать с хорошо переносимой дозировки в 150 мг.
Несмотря на лечение, заболевание может рецидивировать, причем иногда сразу после прекращения приема циклоспорина. Проведению поддерживающей терапии мешают побочные эффекты, так же как при лечении псориаза. На сывороточные уровни IgE и реакции в прик-тесте циклоспорин не влияет.
Микофенолата мофетил при атопическом дерматите (АтД). Микофенолата мофетил — очень эффективный и не имеющий серьезных побочных эффектов препарат для лечения умеренного и тяжелого атопического дерматита (АтД). В открытом пилотном исследовании пациентов успешно лечили с применением 1 г микофенолата мофетила внутрь 2 раза в день в течение 4 нед. На 5-й неделе дозу уменьшали до 500 мг 2 раза в день и прекращали лечение по истечении 8 нед.
Омализумаб при атопическом дерматите (АтД). Биологический препарат омализумаб (рекомбинантные гуманизированные моноклональные антитела к IgE) одобрен для лечения бронхиальной астмы. Его применение для лечения АтД в настоящее время изучается.
— Читать «Ограничение продуктов при атопическом дерматите — диета»
— Возвращение в раздел «Заболевания кожи и уход за ней»
Оглавление темы «Лечение атопического дерматита»:
- Лечение сухости и воспаления кожи при атопическом дерматите
- Крем пимекролимус (Элидел) при атопическом дерматите
- Мазь такролимуса (Протопик) при атопическом дерматите
- Лечение воспаления кожи у младенцев при атопическом дерматите
- Лечение воспаления кожи у детей и взрослых при атопическом дерматите
- Показания для госпитализации при атопическом дерматите
- Советы по увлажнению кожи при атопическом дерматите
- Антигистаминные препараты при атопическом дерматите
- Фототерапия при атопическом дерматите
- Иммуносупрессанты (циклоспорин, микофенолата мофетил, омализумаб) при атопическом дерматите
Источник
Что такое атопический дерматит
Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
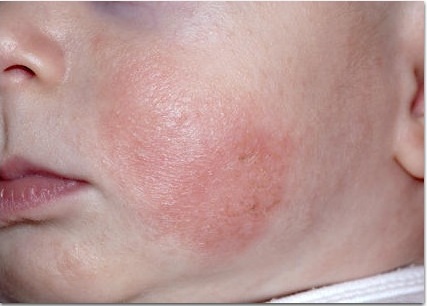
Фото: атопический дерматит у детей
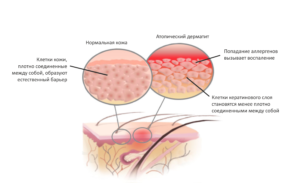
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.

Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней («складчатые») и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных.
Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов.
К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды.
Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
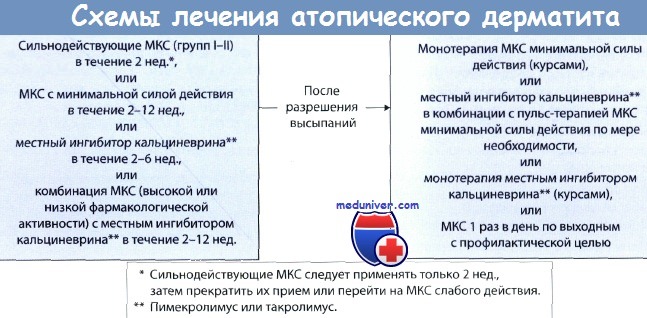
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе.
Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии.
При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения.
Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)
Автор: Шапкина Ольга Владимировна
Источник
Атопический дерматит – это хроническое заболевание, которое требует постоянной терапии. Пока еще не разработано лекарство, которое могло бы его полностью и окончательно вылечить. Поэтому людям, имеющим эту болезнь, нужно приспособиться с ней жить, и привыкнуть к необходимости постоянного ухода за кожей рук и лица. В этой статье мы детально рассмотрим лечение атопического дерматита, его компоненты, принципы и различия во время ремиссии и обострения, рецепты народных средств.
Из чего состоит терапия?
 Как проявляется атопический дерматит?Лечение атопического дерматита должно быть комплексным. Так как это заболевание имеет аллергическую природу, нужно обеспечить пациенту отсутствие контакта с аллергенами. Лечение должно быть местным и общим, включать постоянный и ежедневный уход за кожей.
Как проявляется атопический дерматит?Лечение атопического дерматита должно быть комплексным. Так как это заболевание имеет аллергическую природу, нужно обеспечить пациенту отсутствие контакта с аллергенами. Лечение должно быть местным и общим, включать постоянный и ежедневный уход за кожей.
Лечение состоит из следующих компонентов:
- Диеты.
- Местного лечения.
- Системной терапии.
В следующих частях статьи мы детально рассмотрим каждый из этих пунктов. Но не забывайте, что лечение атопического дерматита должно назначаться исключительно врачом дерматологом. Только он сможет правильно оценить состояние вашего организма, стадию заболевания, и подобрать правильное, и подходящее вам лечение. Наша статья носит ознакомительный характер, и не может заменить вам лечение дерматолога.
Особенности диеты
Гипоаллергенная диета является неотъемлемым компонентом терапии, без которого вылечить заболевание, и перевести его в стадию ремиссии невозможно. Ниже представлены основные правила питания при гипоаллергенной диете:
- Во время обострения заболевания, необходимо полностью исключить продукты с большой сенсибилизирующей активностью и являются потенциальными аллергенами. Затем, во время ремиссии, эти продукты можно по одному постепенно и осторожно добавлять в свой рацион. К этим продуктам относятся:
- шоколад;
- ягоды, овощи и фрукты с желтой, оранжевой, розовой и красной окраской;
- кофе;
- яйца, приготовленные в любом виде;
- рыба и морепродукты;
- соки;
- газированные сладкие напитки;
- любые орехи;
- алкогольные спиртные напитки;
- мясные супы;
- любые консервы;
- соусы и специи.
- Если у пациента есть аллергия на какие-либо продукты питания, от них необходимо отказаться навсегда. Употребление аллергенов даже в минимальном количестве, может вызвать не только обострение заболевания, появлении сыпи, но и такие опасные состояния, как отек Квинке и анафилактический шок
- Во время соблюдения гипоаллергенной диеты, необходимо составлять меню так, что ы в нем было все необходимое для пациента количество белков, жиров и углеводов.
- Ежедневный рацион должен состоять из продуктов, которые обычно не являются аллергенами. К ним относится:
- молочные продукты;
- гречневая, рисовая, перловая и овсяная каша;
- курное, говяжье, кроличье, свиное мясо;
- натуральное сливочное и растительное масло (лучше всего подсолнечное и кукурузное);
- хлеб грубого помола;
- подсластители: сахар, ксилит, фруктоза;
- ягоды, фрукты и овощи светлого цвета;
- картофель.
Если эффекта от диеты нет, необходимо ее пересмотреть, возможно, у вас есть аллергия на какие-то продукты из разрешенного списка.
Местное лечение
Лечение атопического дерматита невозможно без местного использования лекарственных препаратов. Лечить это заболевание местными препаратами нужно начинать с первого дня начала обострения и появления сыпи на коже рук, или в другом месте. Используются следующие препараты:
- Эмоленты при атопическом дерматите являются неотъемлемой частью терапии. Ими можно лечить заболевание даже у маленьких детей. Эмоленты выпускаются в виде крема, масла, эмульсии. Их можно наносить на кожу лица, рук и на остальные пораженные участки. Эмоленты при атопическом дерматите способствуют глубокому и длительному увлажнению кожи, снимают воспалительные процессы. Согласно отзывам пациентов, или их родителей, эти препараты стали для многих спасением. Эмоленты не вредны для здоровья ребенка, и эффективно устраняют сухость, воспаление и шелушение кожи. К ним относятся следующие препараты:
- Липикар. Одним из самых популярных представителей эмолентов является Липикар. Липикар выпускается в виде масле, бальзама, геля и крема. Он подходит для использования у деток от 3 месяцев. Липикар не содержит в своем составе ароматизаторы и химические добавки. Он эффективно лечит кожу, увлажняя и заживляя ее.
- Персиковое масло является природным безопасным и эффективным эмолентом. Оно медленно впитывается в кожу, увлажняя и питая ее.
- Оливковое масло. Благодаря огромному количеству ненасыщенных аминокислот, отлично влияет на кожу рук и лица.
- Топические кортикостероиды используются во время обострения болезни. Эти препараты не подходят для ежедневного ухода за кожей, а используются исключительно во время появления сыпи на коже рук, лица или в других областях. Кортикостероиды уменьшают воспалительную реакцию, оказывают заживляющий и успокоительный эффект. Выпускаются в виде кремов и гелей. Наиболее часто используются Метилпреднизолон, Мометазон.
- Крем Элидел. Это средство используется во время периода ремиссии, и помогает избегать обострения без применения топических кортикостероидов. Элидел можно применять у детей, старше 3 месяцев. Этот крем можно наносить не только на руки, но и на все пораженные участки кожи. В интернете очень много положительных отзывов про этот препарат.
- Фенистил гель. Это один из самых эффективных местных антигистаминных препаратов. Согласно отзывам, Фенистил очень быстро убирает зуд кожи. Используется симптоматически.
Системное лечение
Лечение атопического дерматита состоит не только из местной терапии. Кроме постоянного ухода за кожей, необходим внутренний прием медикаментозных препаратов. Могут быть использованы следующие средства:
- Циклоспорин, «Сандиммун-неорал» применяется при тяжелом течении заболевания. Циклоспорин является иммуносупрессором, то есть он подавляет иммунную систему, тем самым снижая проявления атопического дерматита. Может использоваться и при лечении детей. Терапию начинают с высоких дозировок. Затем постепенно дозу снижают. Циклоспорин выпускается в капсулированных таблетках. При длительном применении может негативно влиять на почки.
- Азатиоприн – иммуносупрессивное средство. Может использоваться при лечении атопического дерматита в остром периоде. Он хорошо переносится пациентами, но иногда может быть причиной тошноты или рвоты. Согласно отзывам пациентов, этот препарат им помог даже при очень тяжелом течении болезни.
- Кортикостероиды. Применяются для снятия воспалительного процесса. Они показаны для использования во время обострения. Представители: Преднизолон, Дексаметазон. При длительном приеме могут стать причиной развития синдрома Кушинга. Кортикостероиды выпускаются в виде таблеток или инъекций.
- Антигистаминные средства могут быть использованы после непосредственного контакта с аллергеном. Препараты: Цетрин, Димедрол, Супрастин, Лоратадин, Диазолин. Выпускаются в виде таблеток или раствором для уколов.
- Гомеопатия. Может быть использована, как во время обострения, так и в период ремиссии, когда сыпь отссутствует. До сих пор действие гомеопатии не доказано. Согласно отзывам пациентов, гомеопатия показала свою эффективность в комплексе с системным и местным лечением медикаментозными препаратами. Самостоятельно лечебного результата при атопическом дерматите с помощью гомеопатических препаратов добиться не получалось.
Уход за кожей
При атопическом дерматите кожа воспаляется, становится сухой, покрывается чешуйками. И именно с помощью косметики можно поддерживать ее в нормальном состоянии. Лечебная косметика должна увлажнять, защищать, смягчать, питать и заживлять кожу. Такую косметику можно покупать только в аптеках. Ваш лечащий врач поможет подобрать косметику, которая подходит больному по возрасту и состоянию кожи, выраженности сыпи. Ежедневно нужно использовать увлажняющие бальзамы, крема, гели.
Необходимо уделять внимание купанию больного. Ванны при атопическом дерматите можно принимать ежедневно. Температура воды должна быть нейтральной. Горячая вода будет способствовать обострению воспаления кожи не только рук, но и всего тела, и приводить к развитию сыпи. Воду нужно набирать в ванну за 2 часа до купания. Так из нее выйдет хлорка, которая может раздражать сыпь. Вместо обычного мыла следует применять лечебные бальзамы и гели.
Мыть руки больной должен специальным мылом, и насухо их вытирать. Для профилактики сухости кожи и появления новой сыпи, после мытья рук, на кожу нужно наносить увлажняющие крема или бальзамы.
Народные средства
Лечение атопического дерматита народными средствами возможно после обсуждения его с дерматологом. Заменять им назначенную доктором терапию нельзя. Советы родственников, и друзей лучше игнорировать, и выполнять только назначения специалистов.
Ниже приведены рецепты для лечения атопического дерматит:
- Картофельный сок можно использовать при сыпи на руках. Нужно смочить марлю соком, и приложить ее к сыпи на 15-20 минут.
- Смесь яблочного и огуречного пюре помогает избавиться от зуда в области сыпи. Эту смесь нужно наносить на сыпь на 10 минут.
- Чай с шалфеем и ромашкой. Смесь из этих трав отлично помогает снять воспалительный процесс во всем организме, и уменьшить зуд исходящий от сыпи. Для приготовления чая, возьмите по столовой ложке каждой этой травы, и залейте эту смесь литром кипятка. Дайте чаю настояться. Пить его следует по 3 столовые ложки перед каждым приемом пищи.
Вылечить полностью атопический дерматит невозможно. Но благодаря лечению, можно сохранять длительный период ремиссии, и лечить сыпь и сухость кожи. Необходимо ежедневно ухаживать за кожей, используя специальную лечебную косметику, которая включает гели, крема, бальзамы. Область сыпи и сухости кожи ежедневно смазывается эмолентами. При тяжелом течении заболевания, применяются иммуносупрессоры и кортикостероиды. Средства народной медицины могут быть использованы в качестве дополнительного лечения. Перед их использованием, нужно обсудить рецепт приготовления и их компоненты с дерматологом.
if ( !is_front_page() && !empty($dochernii_kategorii) ) { ?>
} ?>
Источник

