Кожа пятнистая на лице

Безупречная ровная кожа является большой редкостью, почти недостижимым для современного человека идеалом. В этих условиях наличие небольших шрамиков, родинок, пятнышек обычно не рассматривается как патология, хотя зачастую и они могут вызывать серьезный психологический дискомфорт.
Вместе с тем, некоторые виды пятен на коже могут быть проявлениями заболеваний, признаками инфицирования, аллергической реакции и иных проблем в организме. Обычно такие изменения кожного покрова являются начальным этапом появления сыпи.
Поэтому, обнаружив у себя необычное пятнышко, их совокупность или в случае, если старое пятно визуально изменилось, следует задуматься о визите к врачу, чтобы определить причину случившегося и, при необходимости, получить лечение.
Основные виды кожных пятен
В самом общем виде пятна – это участки, которые отличаются от окружающего кожного покрова окраской (более светлой или темной). На ощупь они, как правило, гладкие, однако в некоторых случаях возможно небольшое выступание над поверхностью или шероховатость.
Такие кожные изменения можно разделить на три основные группы, в зависимости от причин появления и визуальных характеристик:
- сосудистые – обычно розового, красного или фиолетового цвета, обусловлены состоянием кровеносных сосудов;
- пигментные – коричневые или белые – возникают от недостатка или избытка меланина;
- искусственного происхождения – являются результатом введения в кожу красящего вещества (татуировки, перманентный макияж).
Помимо этой классификации, существует еще несколько отдельно рассматриваемых вариантов пятен, которые являются симптомами конкретных заболеваний (например, лишая).
Сосудистые пятна
- Гиперемические (насыщенные кровью), которые могут иметь воспалительную и невоспалительную природу.
В первом случае такие дефекты – следствие воспалительных процессов, в ходе которых расширяются кровеносные сосуды. Могут иметь различный размер – меньше 2-х см в диаметре (розеолы) и больше 2-х см (эритемы). Причиной появления невоспалительных гиперемических дефектов является расширение сосудов, происходящее вследствие различных эмоциональных реакций (поэтому их иногда называют пятна гнева или стыда). Чаще всего располагаются на лице, шее и груди.
- Геморрагические. Возникают из-за кровоизлияния в тканях дермы вследствие механического внешнего воздействия либо, что гораздо серьезнее – как симптом целого ряда заболеваний, так или иначе поражающих сосуды.
Если речь идет о последствиях травмы или ушиба (по сути – о простых синяках), то со временем они меняют цвет от красного до желтовато-зеленого, и обычно самостоятельно проходят через 1-2 недели. В остальных случаях потребуется гораздо более серьезное лечение.
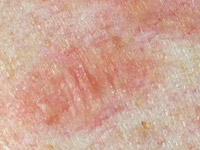
- Телеангиэктатические пятна возникают из-за стойкого или кратковременного расширения кровеносных сосудов («телеангиоэктазии» – то, что обычно называют сосудистыми звездочками).
Могут быть врожденными или приобретенными, причин здесь масса – от некорректной диеты, вредных привычек и внешних температурных воздействий до серьезных заболеваний сердечно-сосудистой системы и ЖКТ (см. также статью «Купероз»).
Пигментные пятна
Эти характерные темные либо, наоборот, ярко-белые участки появляются на коже вследствие изменения количества пигмента меланина. Такие пятна бывают:
- Гиперпигментированные – возникают при значительном усилении пигментации на отдельном участке кожного покрова. Они могут быть врожденными (родимые пятна, лентиго) и приобретенными (веснушки, мелазма/хлоазма).
- Гипопигментированные – появляются вследствие уменьшения количества меланина. Также бываю врожденными и приобретенными. Последние обычно связаны с такими заболеваниями, как псориаз, экзема, лишай, лейкодерма/витилиго и т.п.
- См. также статью «Виды родинок»
Лишайные пятна
Лишай – одна из самых распространенных кожных болезней, имеющая бактериальную или вирусную природу происхождения. Сопровождается характерными изменениями кожной поверхности, иногда – появлением зуда и болезненными ощущениями. Как правило, проявляется на фоне общего снижения иммунитета. Различные виды лишая приводят к появлению разного типа пятен на коже:
- розовый лишай Жибера – розовые или красные четко ограниченные участки дермы, которые шелушатся и иногда вызывают зуд, возбудителем являются вирусы герпеса 6 и 7 видов;
- красный плоский лишай – пятнышки фиолетового цвета, которые могут появиться не только на коже, но и на слизистых оболочках;
- опоясывающий лишай – красные воспаленные пятна, покрытые пузырьками;
- разноцветный (отрубевидный) лишай – бледные, иногда немного шелушащиеся участки кожи;
- стригущий лишай – сильно шелушащиеся, зудящие пятна, сопровождаются выпадением волос на пораженном участке.
- см. также статью «Виды лишая»
Красные пятна на коже
С этой проблемой, пожалуй, хоть раз в жизни сталкивался каждый человек. Пятна красного цвета могут быть вызваны самыми разными причинами, от безобидных до смертельно опасных:
- аллергические реакции (продукты питания, медикаменты, бытовая химия, солнечный свет);
- кожные заболевания (различные виды дерматитов и т.п.);
- авитаминоз;
- снижение иммунитета;
- инфекционные болезни (ветрянка, корь, скарлатина);
- заболевания, передающиеся половым путем;
- стрессы.
Если изменения кожного покрова сопровождаются повышением температуры, болью в горле, отечностью, шелушением, жжением, зудом и другими явно болезненными симптомами – необходимо как можно скорее обратиться к дерматологу для диагностики и, почти наверняка, лечения.
Светлые пятна
Появление на коже белого пятнышка – немного или значительно светлее, чем остальной покров – также может принести немало переживаний. Чаще всего такие дефекты носят временный характер и являются следствием заживления небольших порезов, ссадин, кожных инфекций. Однако в некоторых случаях они могут иметь и более серьезные причины: стрессы, хронические и инфекционные болезни, аутоиммунные заболевания, химические и солнечные ожоги. Подробнее см. статью «Белые пятна на коже: виды и способы лечения»
Лечение различных видов пятен
Первичным осмотром изменений кожного покрова занимается врач-дерматолог. На основании внешнего вида пятна, его цвета, размера, формы и сопутствующих проявлений он назначает необходимое лечение. В некоторых случаях может понадобиться дополнительное обследование, соскобы поврежденных участков кожи, консультация онколога или венеролога.
Выбор конкретного метода лечения зависит от природы дефекта:
- иногда достаточно вылечить первоначальное заболевание, симптомом которого являются изменения участка кожи;
- при наличии аллергической реакции следует исключить влияние аллергена на организм пациента и назначить соответствующую терапию;
- лечение лишая представляет собой комплексный процесс, в который обычно входят пероральные и наружного применения препараты, особые средства гигиены и мероприятия по усилению общего иммунитета организма;
- пигментированные участки можно осветлить при помощи специальных препаратов наружного применения и ряда косметологических процедур (пилинги, мезотерапия, криотерапия, лазеротерапия). Подробнее см. также статьи «Отбеливание кожи», «Лечение гиперпигментации».
Источник
Термин «атрофия кожи» объединяет в себе целую группу кожных болезней, проявлением которых является истончение верхних слоев кожи – эпидермиса, дермы, а иногда и расположенной под ними подкожной жировой клетчатки. В отдельных случаях поражаются даже ткани, локализованные глубже ПЖК. Визуально кожа таких больных сухая, как бы прозрачная, сморщенная. Могут обнаруживаться выпадение волос и сосудистые звездочки на теле – телеангиоэктазии.
При исследовании атрофированной кожи под микроскопом имеет место истончение эпидермиса, дермы, уменьшение в их составе эластических волокон, дистрофия волосяных фолликулов, а также сальных и потовых желез.
Существует достаточно много причин такого состояния. Рассмотрим подробнее заболевания, которые им сопровождаются, и причинные факторы каждого из них.
Болезни, протекающие с атрофией кожи
- Атрофические рубцы.
- Пойкилодермия.
- Хронический атрофический акродерматит.
- Первичная или вторичная анетодермия (пятнистая атрофия кожи).
- Фолликулярная атрофодермия.
- Атрофический невус.
- Атрофодермия Пазини-Пьерини.
- Атрофодермия червеобразная.
- Очаговая панатрофия и гемиатрофия лица.
- Генерализованное (то есть по всему телу) истончение кожи. Его вызывают:
- прием больным глюкокортикоидов или усиленная выработка их надпочечниками;
- болезни соединительной ткани;
- старение.
Рассмотрим подробнее некоторые из них.
Атрофия кожи, связанная с глюкокортикоидами
 Длительное и нерациональное использование мазей с кортикостероидами нередко приводит к атрофическим изменениям кожи.
Длительное и нерациональное использование мазей с кортикостероидами нередко приводит к атрофическим изменениям кожи.
Одним из побочных эффектов терапии стероидными гормонами, с которым нередко сталкиваются больные, являются атрофические изменения кожи. В большинстве случаев они носят локальный характер и возникают в результате нерационального применения гормонсодержащих мазей.
Глюкокортикостероиды подавляют активность ферментов, отвечающих за процессы синтеза белка коллагена, а также некоторых других веществ, обеспечивающих питание и эластичность кожи.
Поврежденная кожа такого больного покрыта мелкими складочками, выглядит старческой, напоминает папиросную бумагу. Легко травмируется в результате даже незначительных воздействий на нее. Кожа полупрозрачна, сквозь нее видна сеть капилляров. У некоторых пациентов она приобретает синюшный оттенок. Также в ряде случаев в зонах атрофии имеются кровоизлияния и псевдорубцы звездчатой формы.
Повреждения могут быть поверхностными или глубокими, диффузными, ограниченными или иметь форму полос.
Атрофия кожи, причиной которой являются кортикостероиды, может носить обратимый характер. Это возможно в том случае, если болезнь обнаружена вовремя и человек перестал использовать гормональные мази. После инъекционного введения кортикостероидов возникают, как правило, глубокие атрофии, восстановить нормальную структуру кожи при этом достаточно сложно.
Данная патология требует проведения дифференциальной диагностики с панникулитами, склеродермией, а также иными видами кожных атрофий.
Главный момент в лечении – прекращение воздействия на кожу причинного фактора, то есть больному необходимо отказаться от применения кремов и мазей на основе глюкокортикоидов.
Чтобы предотвратить развитие атрофии кожи, необходимо на фоне лечения местными гормональными препаратами принимать лекарственные средства, улучшающие обменные процессы в коже и питание ее клеток. Кроме того, наносить стероидную мазь следует не утром, а в вечерние часы (именно в это время активность клеток эпидермиса и дермы минимальна, а значит, повреждающий эффект препарата также будет выражен меньше).
Старческая атрофия кожи
Это одно из возрастных изменений, которое является результатом снижения возможностей адаптации кожи к воздействию внешних факторов, а также уменьшения активности обменных процессов в ней. Более других на кожу влияют:
- состояние эндокринной системы;
- питание человека;
- солнце, ветер;
- стрессы и так далее.
Полноценно выражена старческая атрофия в возрасте человека 70 лет и старше. Если заметные признаки атрофии обнаруживаются до 50 лет, их расценивают как преждевременное старение кожи. Прогрессирует процесс атрофии медленно.
Максимально выражены изменения кожи лица, шеи и тыла кистей. Она становится бледной, с сероватым, желтоватым, коричневатым оттенком. Снижается эластичность. Кожа истончена, дряблая, сухая, легко собирается в складки. Также на ней заметны шелушение и сосудистые звездочки. Легко травмируется.
Повышается чувствительность к холоду, моющим средствам и другим высушивающим веществам. Часто больные страдают от сильного зуда.
К сожалению, лекарства от старости пока еще не изобретены. Пожилым рекомендуется избегать воздействия на кожу неблагоприятных факторов, применять смягчающие, витаминизированные, питательные кремы.
Пятнистая атрофия кожи (анетодермия)
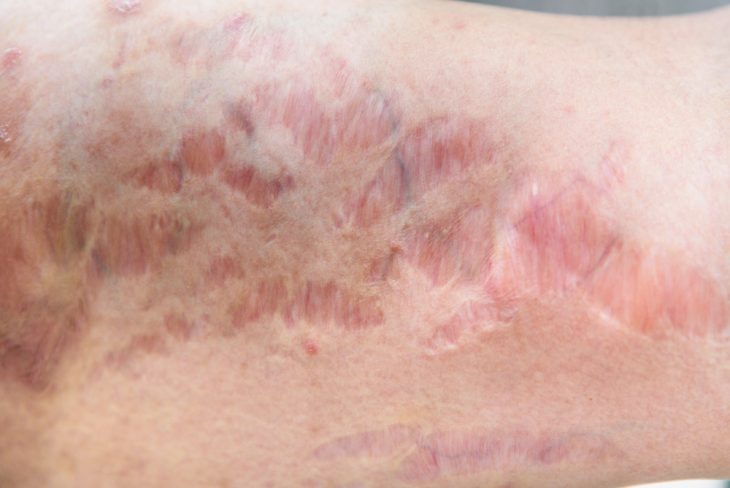
Это патология, характеризующаяся отсутствием в коже элементов, отвечающих за ее эластичность.
Причины и механизм развития болезни на сегодняшний день окончательно не изучены. Считается, что определенное значение имеют нарушения в работе нервной и эндокринной систем. Также имеется инфекционная теория возникновения заболевания. На основании исследования клеточного состава пораженной ткани и физико-химических процессов, проходящих в ней, был сделан вывод, что, вероятно, анетодермия возникает в результате распада эластических волокон под воздействием фермента эластазы, который высвобождается из очага воспаления.
Поражает данная патология преимущественно женщин молодого возраста (от 20 до 40 лет), проживающих в странах центральной Европы.
Выделяют несколько типов пятнистой атрофии кожи:
- Ядассона (это классический вариант; появлению атрофии предшествует очаговое покраснение кожи);
- Швеннингера-Буцци (очаги возникают на неизмененной внешне коже);
- Пеллизари (анетодермия развивается на месте уртикарной (в виде волдырей) сыпи).
Также выделяют анетодермию первичную и вторичную. Первичная часто сопровождает течение таких болезней, как ВИЧ-инфекция, склеродермия. Вторичная же возникает на фоне сифилиса, лепры, системной красной волчанки и некоторых других болезней, когда элементы их высыпаний разрешаются.
У детей с разной степенью недоношенности также может развиться пятнистая атрофия кожи. Это объясняется незрелостью физиологических процессов в коже ребенка.
Существует и врожденная анетодермия. Описан случай возникновения этой болезни у плода, у матери которого был диагностирован внутриматочный боррелиоз.
Классический тип пятнистой атрофии
Начинается он с появления на коже разного количества пятен размером до 1 см, имеющих округлую или приближенную к овалу форму, розового или с желтоватым оттенком цвета. Обнаруживаются они практически на любой части тела – лице, шее, туловище, конечностях. Ладони и подошвы, как правило, в патологический процесс не вовлечены. Постепенно пятна увеличиваются, достигая за 1-2 недели 2-3 см в диаметре. Они могут приподниматься над поверхностью кожи и даже уплотняться.
Через какое-то время на месте такого пятна пациент обнаруживает атрофию, причем процесс замещения одного другим совершенно не сопровождается какими-либо субъективными ощущениями. Начинается атрофия из центра пятна: кожа в данной области сморщивается, становится бледной, истонченной, немного возвышается над окружающими тканями. Если надавить сюда пальцем, чувствуется будто пустота – палец как бы проваливается. Собственно, именно этот симптом и дал название патологии, ведь «anetos» в переводе на русский язык и означает «пустота».
Анетодермия Швеннингера-Буцци
Характеризуется появлением на ранее неизмененной коже спины и рук грыжеподобных пятен атрофии. Они существенно возвышаются над поверхностью здоровой кожи, могут иметь на себе сосудистые звездочки.
Анетодермия типа Пеллизари
На коже сначала появляются отечные розоватого цвета элементы (волдыри), на месте которых впоследствии и возникает атрофия. Зуд, боль и иные субъективные ощущения у больного отсутствуют.
Любой из типов этой патологии характеризуется истончением в очаге поражения верхнего слоя кожи, полным отсутствием эластических волокон, дистрофией волокон коллагеновых.
В лечении главную роль играет антибиотик пенициллин. Параллельно с ним могут быть назначены:
- аминокапроновая кислота (как препарат, препятствующий фибринолизу);
- препараты, стимулирующие обменные процессы в организме;
- витамины.
Идиопатическая атрофодермия Пазини-Пьерини
Другие названия патологии: плоская атрофическая морфеа, поверхностная склеродермия.
Причины и механизм развития болезни достоверно не установлены. Существуют инфекционная (в сыворотке крови таких больных обнаруживаются антитела к микроорганизму Боррелия), иммунная (в крови присутствуют антиядерные антитела) и неврогенная (очаги атрофии, как правило, располагаются вдоль нервных стволов) теории заболевания.
Чаще данной патологией страдают женщины молодого возраста. Очаги могут располагаться на спине (чаще) и других частях туловища. У некоторых больных обнаруживается лишь 1 очаг, у других их может быть несколько.
Очаг атрофии гиперпигментирован (то есть коричневого цвета), округлой или овальной формы, крупных размеров. Сквозь кожу просвечивают сосуды. Прилегающие к очагу атрофии ткани визуально не изменены.
Некоторые дерматологи расценивают идиопатическую атрофодермию Пазини-Пьерини, как переходную форму между бляшечной склеродермией и атрофией кожи. Другие же считают ее разновидностью склеродермии.
Лечение включает в себя пенициллин в течение 15-20 дней, а также препараты, улучшающие питание тканей и кровообращение в пораженной области.
Идиопатическая прогрессирующая атрофия кожи
Также эту патологию обозначают как хронический атрофический акродерматит или эритромиелия Пика.
Предполагается, что это инфекционная патология. Возникает она после укуса клеща, зараженного боррелиями. Многие дерматологи считают ее поздней стадией инфекции. Микроорганизм сохраняется в коже даже на стадии атрофии, причем выделяется из очагов давностью более 10 лет.
Факторами, провоцирующими развитие атрофии, являются:
- травмы;
- патология эндокринной системы;
- нарушения микроциркуляции в той или иной области кожи;
- переохлаждение.
Выделяют следующие стадии заболевания:
- начальную (воспалительную);
- атрофическую;
- склеротическую.
Патология не сопровождается субъективными ощущениями, поэтому больные в ряде случаев ее не замечают.
Начальная стадия характеризуется появлением на туловище, разгибательных поверхностях конечностей, реже – на лице отечности, покраснения кожи, имеющих нечеткие границы. Эти изменения могут быть очаговыми или же носить диффузный характер. Очаги увеличиваются в размерах, уплотняются, на их поверхности обнаруживается шелушение.
Через несколько недель или месяцев с момента дебюта болезни наступает вторая стадия – атрофическая. Кожа в области поражения становится тонкой, морщинистой, сухой, эластичность ее снижена. Если на этом этапе лечение отсутствует, патологический процесс прогрессирует: по краю очагов возникает венчик покраснения, атрофические изменения развиваются в мышцах и сухожилиях. Нарушается питание клеток кожи, в результате чего выпадают волосы и резко уменьшается выделение пота.
В половине случаев болезнь диагностируют на этой стадии, и на фоне лечения она претерпевает обратное развитие. Однако если диагноз так и не выставлен, развивается третья ее стадия – склеротическая. На месте очагов атрофии формируются псевдосклеродермические уплотнения. От классической склеродермии их отличает воспалительная окраска и сосуды, просвечивающиеся из-под слоя уплотнения.
Возможны и другие проявления:
- слабость в мышцах;
- поражение периферических нервов;
- поражение суставов;
- лимфоаденопатия.
В крови обнаруживаются повышенные СОЭ и уровень глобулинов.
Необходимо отличать это заболевание от сходных по течению с ним:
- эритромелалгии;
- рожи;
- склеродермии;
- идиопатической атрофии Пазини-Пьерини;
- склероатрофического лихена.
С целью лечения больному назначают антибактериальные препараты (как правило, пенициллин), а также общеукрепляющие средства. Местно применяют кремы и мази, обогащенные витаминами, смягчающие кожу, улучшающие ее трофику.
Пойкилодермия
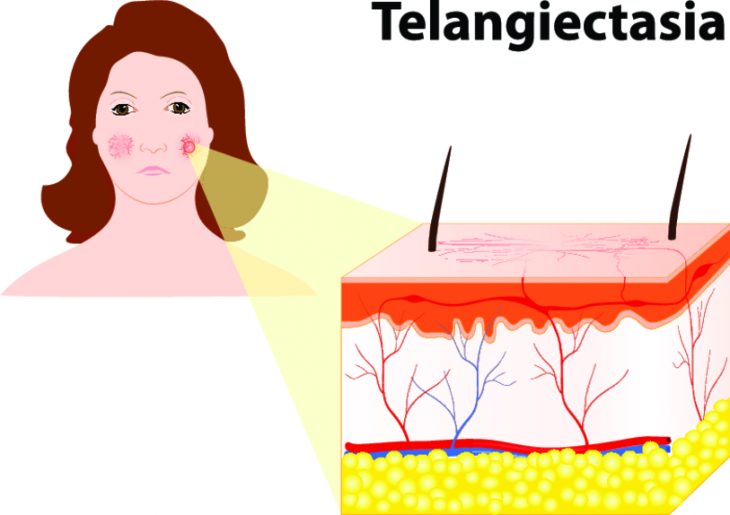
Этим термином обозначают группу заболеваний, симптомами которых являются телеангиоэктазии (сосудистые звездочки), сетчатая или пятнистая пигментация и атрофия кожи. Также могут иметь место точечные кровоизлияния, шелушение кожи и мелкие узелки на ней.
Пойкилодермия бывает врожденной и приобретенной.
Врожденная развивается непосредственно после рождения ребенка или в первые 12 месяцев его жизни. Ее формами являются:
- врожденный дискератоз;
- синдром Ротмунда-Томпсона;
- синдром Менде де Коста и прочие болезни.
Приобретенная же возникает под действием высоких или низких температур, радиоактивного излучения, а также как исход иных заболеваний – лимфомы кожи, системной красной волчанки, красного плоского лишая, склеродермии и так далее.
Также пойкилодермия может проявляться как один из симптомов грибовидного микоза.
Синдром Ротмунда-Томсона
Это редкая наследственная патология. Страдают ею в основном лица женского пола.
Причиной является мутация гена, расположенного на восьмой хромосоме.
Новорожденный выглядит здоровым, но через 3-6 месяцев, а иногда лишь спустя 2 года у него краснеет и становится отечной кожа лица, а вскоре возникают участки гиперпигментации, депигментации, атрофии и сосудистые звездочки. Подобные изменения кожи обнаруживаются в области шеи, на верхних и нижних конечностях, ягодицах. Такие дети очень чувствительны к воздействию ультрафиолета.
Помимо кожи отмечаются нарушения со стороны волос (они редкие, тонкие, секутся и ломаются, а в ряде случаев – выпадают) и ногтей (дистрофия их), нарушение роста и структуры зубов, ранний кариес.
Часто диагностируется отставание детей, страдающих данной патологией, в физическом развитии. Может иметь место гипогонадизм (сниженная функция половых желез) и гиперпаратиреоидизм (повышенная функция околощитовидных желез).
У 4-х из 10 больных в возрасте от 4 до 7 лет обнаруживается двусторонняя катаракта.
Изменения кожи и прочих структур тела больного, сформировавшись в детском возрасте, сопровождают его всю жизнь. С возрастом в области очагов пойкилодермии может развиться рак кожи.
Лечение данной патологии исключительно симптоматическое. Больному важно защищать кожу от воздействия солнечных лучей. Ему могут быть рекомендованы:
- кремы с защитой от ультрафиолета;
- витамины;
- антиоксиданты;
- смягчающие и улучшающие трофику кожи кремы и мази.
Заключение
Атрофия кожи может быть как физиологическим (возрастным) процессом, так и являться проявлением ряда заболеваний. Во многих случаях (при своевременно установленном диагнозе и вовремя начатом лечении) болезнь уходит бесследно, в других же – сопровождает человека всю его жизнь.
Как правило, такие больные в первую очередь отправляются к дерматологу. Далее в зависимости от причины атрофии им может быть рекомендована консультация инфекциониста, аллерголога, невропатолога, генетика и других профильных специалистов.
Многие формы атрофии кожи подлежат санаторно-курортному лечению.
Если больной испытывает моральный дискомфорт в связи с изменениями кожи, связанными с атрофией, улучшить психоэмоциональное состояние ему поможет консультация психолога.
Загрузка…
Посмотрите популярные статьи
Источник

