Лица с пересаженной кожей

Автор:
15 декабря 2015 20:17
Лет 20 назад операцию по пересадке лица можно было увидеть только в фантастических фильмах, но в наше время эта невероятная процедура больше не является выдумкой – за последние 10 лет новые лица получили уже 28 жертв тяжелых аварий и несчастных случаев. Конечно, это процедура не из дешевых – сама операция обходится пациентам в полмиллиона долларов, плюс около $40 000 ежегодно уходит на лекарства. Стоит это того или нет – смотрите и судите сами!
10. Изабель Динуар – первая в мире частичная пересадка лица

Источник:
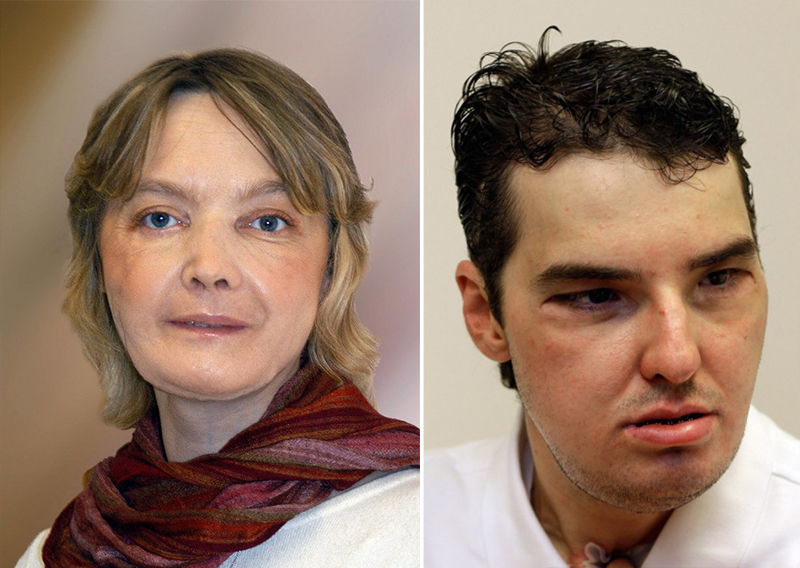
Первая в истории операция по пересадке лица прошла во Франции, в больнице города Амьен. Ее провели на 46-летней Изабель Динуар, которую изувечила собственная собака. В мае 2005 года женщина выпила большую дозу снотворного. Хотя многие сочли это попыткой самоубийства, Изабель заявила, что передозировка была случайностью. Пока женщина находилась без сознания, ее черный лабрадор Таня пыталась разбудить хозяйку и в какой-то момент начала грызть ее. Когда Изабель проснулась и посмотрела в зеркало, она к своему ужасу обнаружила, что часть ее лица отсутствовала. Через какое-то время после трагического случая Изабель встретилась с хирургами Бернаром Девошелем и Жаном-Мишелем Дюбернаром, которые предложили пересадить ей лицо женщины, погибшей в соседнем городе. Изабель получила новые клетки костного мозга, кожу, нос и подбородок. Операция прошла успешно, и является переломным моментом в истории хирургии.
9. Оскар – первая в мире полная пересадка лица
Источник:
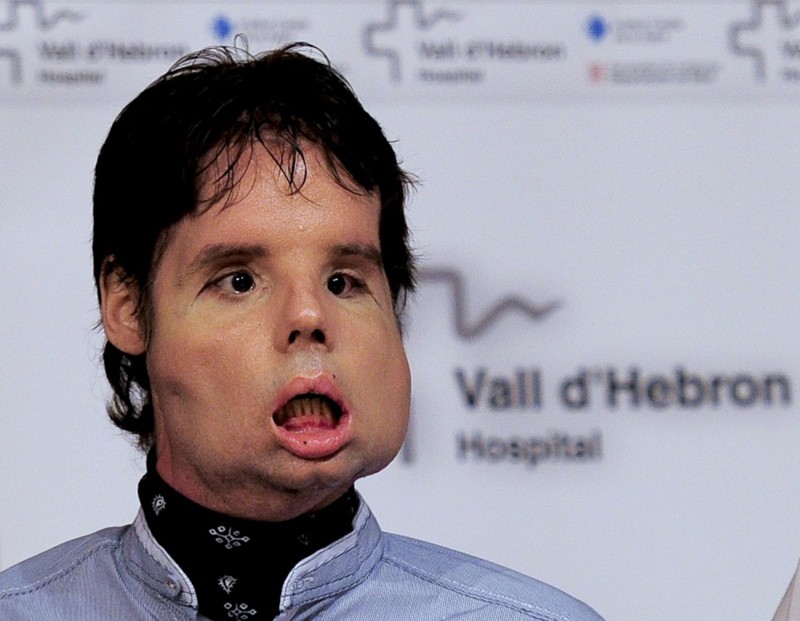
Кошмарный несчастный случай с применением огнестрельного оружия оставил испанца по имени Оскар практически без лица. Мужчина жил с этим пять лет, пока в 2010 году его рот не затянулся кожей, лишив его возможности дышать, есть или говорить. Его жизнь перевернулась, когда он встретил хирурга Хуана Баретта, который предложил ему операцию по полной пересадке лица. 20 марта 2010 года доктор Баретт начал самую долгую в истории операцию на лице. Ему предстояло восстановить отсутствующие лицевые мускулы, нос, губы, верхнюю челюсть, зубы, скулы, небо и слезоотводящую систему. Процедура началась с того, что хирург снял лицевую ткань с донора, без повреждения нервов и кровеносных сосудов. В результате процедуры, Оскар впервые за несколько лет смог дышать и есть самостоятельно.
8. Конни Калп

Источник:
Одним ужасным днем мать двоих детей Конни Калп изуродовал выстрелом в лицо собственный муж. Вскоре после этого мужчина покончил с собой, а Конни, будучи настоящим бойцом, держалась и продолжала жить несмотря на тот ужас, через который ей пришлось пройти. Без носа, щек, одного глаза и рта Конни не могла дышать, и ей пришлось проделать отверстие в горле. Четыре года Конни мучилась без лица, и, наконец, в 2008 году она получила второй шанс в жизни. Операцию по восстановлению ее лица провела хирург Мария Семенова, и результат вышел самым положительным: Конни получила новый нос, щеки и гладкую кожу. Год спустя у Конни даже восстановилось обоняние – подумать только, обоняние! Благодаря усилиям Семеновой и ее коллег, женщина не только обрела утерянную способность чувствовать запахи, но и даже смогла вновь есть твердую пищу.
Одним ужасным днем мать двоих детей Конни Калп изуродовал выстрелом в лицо собственный муж. Вскоре после этого мужчина покончил с собой, а Конни, будучи настоящим бойцом, держалась и продолжала жить несмотря на тот ужас, через который ей пришлось про
Источник:
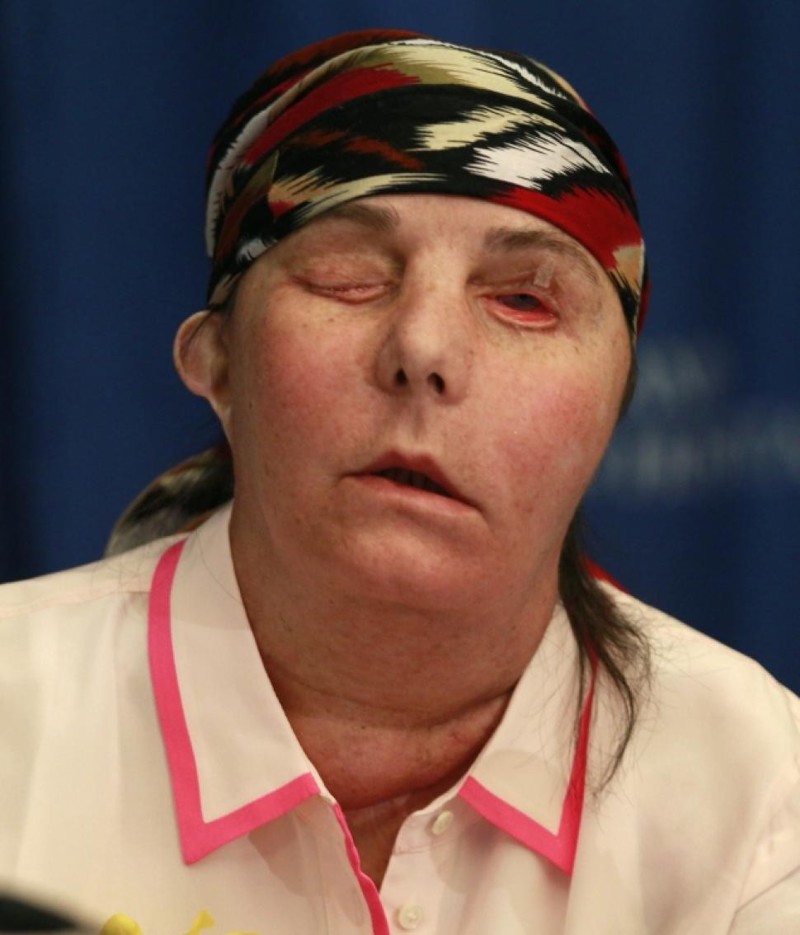
Карман также стала жертвой домашнего насилия – бывший муж избил ее битой и затем облил ее щелочным раствором. Женщина чудом выжила, но 80% ее тела было изуродовано страшными ожогами. Кармен прошла через операцию по пересадке лица и теперь может двигать губами и разборчиво говорить. Первое время она переживала кризис личности, так как ее лицо больше не ощущалось ее лицом. В поисках ответов, Кармен обратилась к дочери умершей женщины, которая подарила ей новое лицо. Женщины в дальнейшем подружились и нашли утешение друг в друге.
6. Гжегож
Источник:
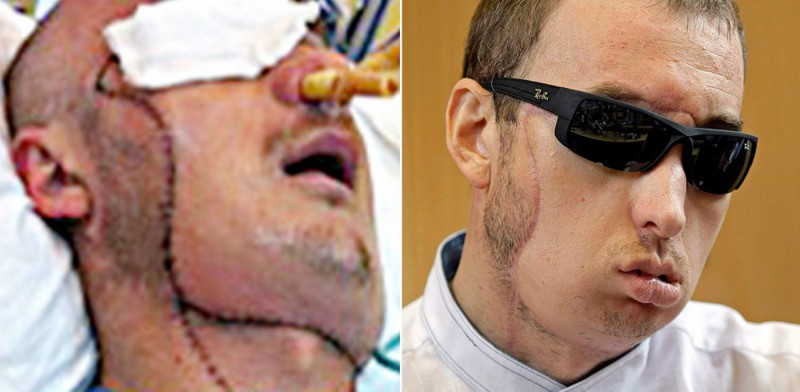
В один день на долю этого мужчины из Польши выпало больше бед, чем большинство людей испытывает на протяжении всей жизни. Два года назад, в результате несчастного случая с камнерезной машиной на кирпичном заводе, Гжегож фактически потерял лицо. 33-летнему мужчине в срочном порядке сделали операцию по пересадке лица, которая продолжалась 27 часов. Теперь он может дышать самостоятельно, видеть, есть, ощущать вкус и говорить, хотя его речь трудно понять, потому что мышцам его лица еще только предстоит восстановить подвижность.
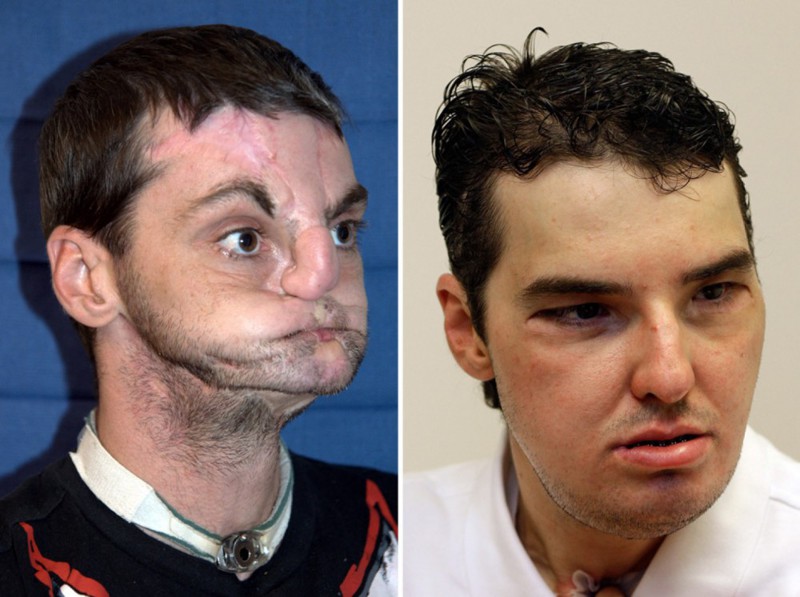
5. Ричард Норрис
Источник:
В 1997 году в руки симпатичного 22-летнего парня по имени Ричард Норрис попал дробовик – в самое неподходящее время. Страдавший от депрессии Ричард попытался покончить жизнь самоубийством выстрелом в голову. Родители парня тут же доставили его в больницу, и он выжил – чего нельзя сказать о его лице. Стыдясь своего уродства, Ричард стал настоящим отшельником – 15 лет он прожил вдали от людей в доме без зеркал, не произнося ни слова. Однажды его мать нашла врача, специализирующегося на пересадке лиц. Несмотря на риск, Ричард согласился на операцию. Хирург Эдуардо Родригез сотворил чудо – ему удалось восстановить лицо пациента настолько успешно, что Ричард теперь снова говорит, перестал завешивать зеркала и чувствует себя достаточно уверенно, чтобы жить в обществе.
4. Шарла Нэш

Источник:
В 2009 году 55-летняя Шарла Нэш из штата Коннектикут, как всегда, пришла в гости к своей начальнице. Но в этот раз ее жизнь изменилась навсегда – на нее напала почти 100-килограммовая шимпанзе, принадлежащая начальнице. Женщине чудом удалось избежать смерти, но она лишилась рук и части лица. Шарла обрела надежду, когда армия США предложила оплатить ее операцию по пересадке лица, стоимостью в $300 000 долларов. Хотя Шарла никогда не служила в армии, военные предложили ей помощь под предлогом того, что ее случай нужно изучить, чтобы впоследствии выполнять похожие операции на изувеченных солдатах. Шарла согласилась на операцию и последующие исследования. Пересадка лица прошла успешно, но руки, к сожалению, пересадить не удалось. Шарла отсудила у своей начальницы $4 миллиона долларов.
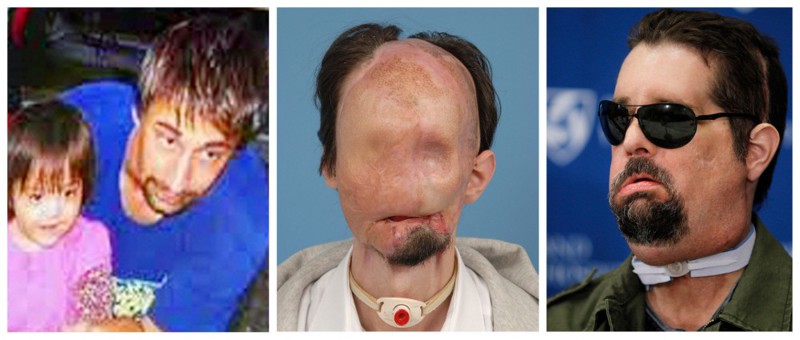
3. Даллас Винс
Источник:
Трагический случай в 2008 году оставил Далласа Винса без лица – его глаза, нос, связки, мышцы и мягкие ткани моментально расплавились в результате соприкосновения с высоковольтным проводом. Два года мужчина жил без лица, питался через трубочку и привыкал к слепоте, пока однажды не узнал от доктора Лоуренса Альтмана о возможности полной пересадки лица. После долгих часов операции, Даллас стал обладателем абсолютно нового практически полностью функционирующего лица. Он считает себя настоящим счастливчиком: «Жизнь после трагедии существует. Вся моя жизнь – это чудо».
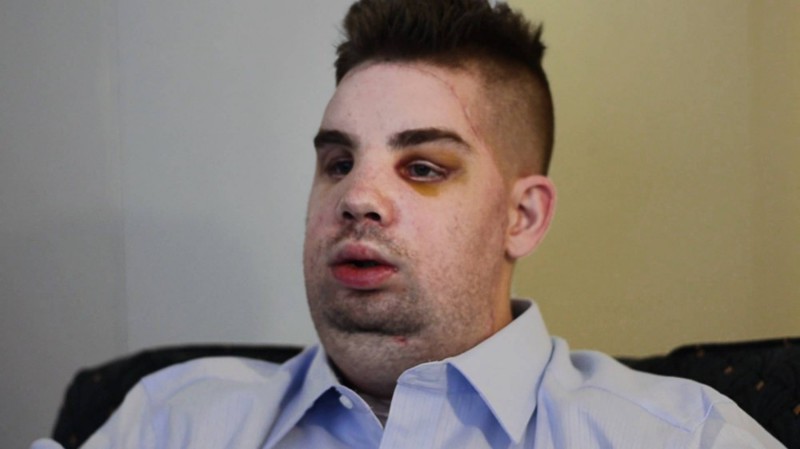
2. Митч Хантер
Источник:
Солдат из Индианы пожертвовал своим лицом, спасая жизнь незнакомой женщины. В 2001 году автомобиль, в котором находился Митч, врезался в столб электропередачи, от чего тот повалился. Митч увидел, что на женщину из другой машины упал высоковольтный провод, и бросился на помощь. Он спас женщину, но из-за соприкосновения с проводом его в течение пяти минут било током – в результате лицо парня просто расплавилось, он также потерял ногу и несколько пальцев. Несколько лет он жил в мучениях, пока хирург Богдан Помагач из бостонской больницы Brigham and Women’s Hospital не предложил ему операцию по пересадке лица. Доктор Помагач с помощью пересадки лица восстановил нос Митча, веки, губы, а также мускулы и нервы, которые отвечают за мимику лица. Спустя несколько лет после операции, Митч заново обрел способность говорить, он теперь может чувствовать кожу на своем лице, отращивать на нем волосы и практически без усилий двигать мышцами вокруг рта.
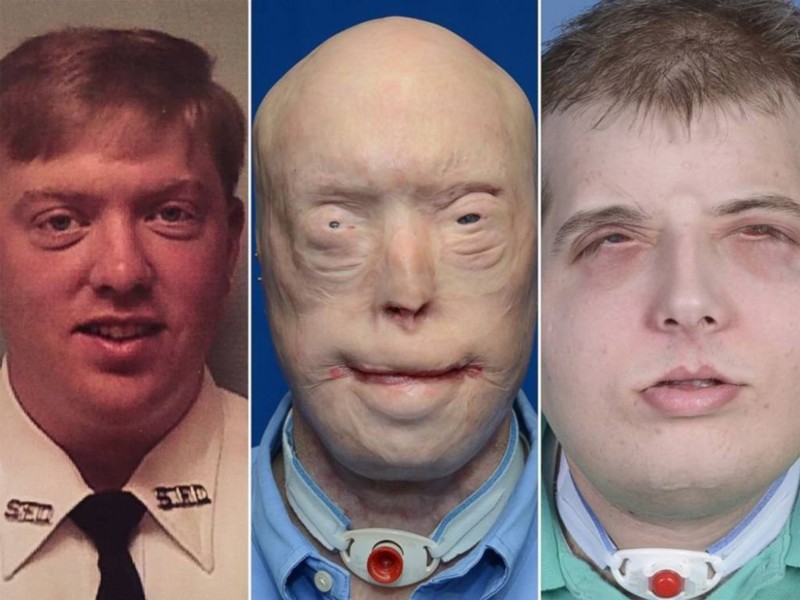
1. Патрик Хардисон
Источник:
Патрик Хардисон знал, какие его ждут опасности, когда решил стать пожарником. Чего он не знал, так это того, что он станет лицом пластической хирургии, пройдя через самую дорогостоящую операцию по пересадке лица в истории ценой в миллион долларов. В 2001 году Патрик вбежал в горящее здание – подвиг для многих, очередной рабочий день для него. Когда он тушил огонь в одной из комнат, на него обрушился потолок. За 14 лет Патрик перенес более 70 операций, чтобы сохранить то малое, что осталось от его лица, но это не сильно исправило положение. Все изменила его встреча с хирургом Эдуардо Родригезом, который собрал команду из 150 врачей, чтобы провести на нем самую обширную в истории пересадку лица. Врачи использовали ткань с лица погибшего 26-летнего курьера, чтобы восстановить кожу головы Патрика, его уши, ушные каналы, щеки, нос и скулы. Результаты процедуры поражают: Патрик впервые за 14 лет смог отрастить волосы на голове, его уши полностью восстановлены, слух улучшился, а губы приняли практически идеальную форму. Патрик с оптимизмом смотрит в будущее и верит в успешное выздоровление.
Источник:
— переведено специально для fishki.net

Понравился пост? Поддержи Фишки, нажми:
Новости партнёров
Источник
Пересадка кожи после ожога и других повреждений кожного покрова имеет определенные показания и противопоказания, определяющие то, какому пациенту она может быть выполнена. Перед проведением пластики больного осматривает врач, определяет подходящий тип пересадки, объем вмешательства и назначает вспомогательную лечение.

Общая информация
Дерматопластика — это хирургическое вмешательство, в процессе которого больному проводят замену кожного материала на его собственные или донорские ткани. Чаще вмешательство применяют при лечении ожогов и обширных ран.
Существует несколько основных видов кожной пластики, основными из которых является свободная и несвободная пересадка. Методики отличаются друг от другом техникой выполнения, а также показаниями к своему проведению.
Вмешательства выполняются больным любого возраста. Материал для пересадки получают из трех источников:
- кожа человека, в том числе самого пациента;
- дермальный покров животных, после его предварительной подготовки;
- искусственные материалы, сочетающие в себе биологические полимеры и клеточные элементы.
Тип материала выбирают в зависимости от клинических показаний и доступности методов. Наиболее часто дерматопластика ран основывается на свободной пересадке кожи.
Основные показания и противопоказания
К показаниям для пересадки относят следующие состояния:
- ожоговые и другие термические повреждения кожного покрова;
- травматические раны;
- дефекты после хирургического удаления рубцовых образований, опухолей и пр.;
- диабетическая стопа, сопровождающаяся язвенными дефектами, плохо поддающимися лечению консервативными методами;
- операции по поводу лечения пороков развития рук и ног, а также слоновости.
Кожная пластика — «золотой стандарт» лечения ожоговых повреждений. Своевременная пересадка кожного покрова или использование искусственного раневого покрытия позволяет предупредить инфицирование раны, потерю плазмы, а также улучшить долгосрочные результаты терапии.
Хирургические вмешательства противопоказаны в случаях наличия у больного декомпенсации соматических болезней, повышения температуры тела или инфицирования раны. Операцию откладывают до устранения указанных состояний.
Классификация вмешательств
В клинической практике используют несколько видов классификаций проводимых операций. Основной из них является выделение типов пересадки в зависимости от материала:
- Аутодермопластика, т. е. использование тканей самого больного. Проводят у пациентов, имеющих дефекты кожи до 35-50% от общей площади тела. Со здорового участка спины или ноги с помощью дерматома срезают тонкий слой кожного покрова, который и используют для закрытия раны.
- Аллодермопластика основывается на применении донорских материалов другого человека, животного или синтетического происхождения. Операция может проводится пациентам, имеющим повреждения кожи более 50% или при наличии противопоказаний к аутодермопластике.
- Применение клеточных продуктов, состоящих из биологических материалов и клеток самого больного. Выполняется в небольшом количестве лечебных заведений, имеющих крупные научные подразделения.
По срокам проведения выделяют первичную и вторичную пересадку кожи. В первом случае трансплантацию осуществляют при госпитализации больного, не дожидаясь начала регенеративных процессов в дерме. Вторичная пластика проводится через 5-7 дней лечения, когда в ране начинается формироваться грануляционная ткань, представленная незрелыми соединительнотканными структурами.

Искусственная кожа
В хирургии выделяют два типа дерматопластики: свободную и несвободную.
- При свободной, кожный лоскут полностью переносят с донорского места на рану.
- При несвободной — участок кожи имеет питающую ножку, позволяющую улучшить лечебный эффект.
В зависимости от техники проведения хирургического вмешательства и формы донорского фрагмента врачи различают несколько десятков операций.
Подготовка пациента
Улучшить эффективность лечения возможно с помощью правильной подготовки больного и кожного дефекта. Пациента обследуют на предмет сопутствующих заболеваний внутренних органов, а также инфекционных очагов. Перед проведением оперативного вмешательства необходимо устранить острые инфекционные процессы и декомпенсированные болезни сердца, сердечно-сосудистой и других систем.
Раневой дефект на коже очищают от поврежденных и разрушенных тканей. Хирурги тщательно удаляют нежизнеспособные тканевые элементы. Это снижает риск отторжения трансплантатов и улучшает прогноз на выздоровление. Иссечение некротизированной ткани осуществляют хирургическим методом.
В процессе подготовки к свободной или несвободной кожной пластике назначают общеукрепляющее лечение: физиотерапевтические процедуры, применение витаминов и др. Используют антибактериальную терапию для профилактики раневой инфекции и гнойных осложнений. Предпочтение отдают антибиотикам широкого спектра действия из группы пенициллинов, цефалоспоринов и т. д.
Проведение операции
Выбор метода хирургические вмешательства для лечения кожных повреждений осуществляет лечащий врач после обследования пациента.
Свободная пластика
Может проводится полнослойным или расщепленным кожным лоскутом. К преимуществам относят хороший косметический эффект, в связи с чем операцию проводят на лице и открытых участках тела. Также полнослойные лоскуты пересаживают на кожу в области крупных суставов или большой механической нагрузки.
Говоря о том, как делают пересадку кожи свободным методом, врачи упоминают пластику по Джанелидзе. При данной процедуре у пациента со здорового участка тела (наружная поверхность бедра, спина) срезают фрагменты кожи до 0,5 см в глубину. Отделив их от подкожной клетчатки, производят разрезы до 1 см в длину в шахматном порядке. Это позволяет использовать небольшие по площади донорские лоскуты для закрытия больших кожных дефектов. Фиксацию трансплантатов проводят с помощью временных швов.
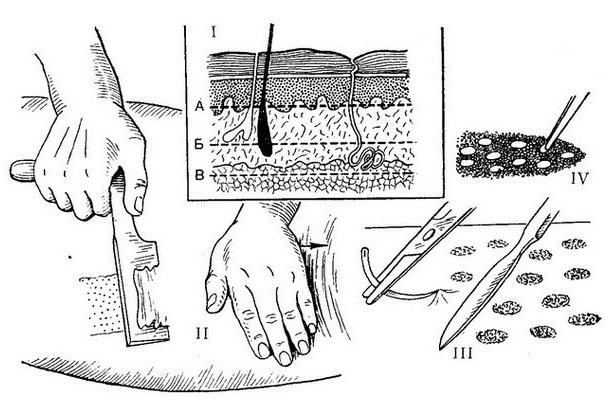
Методы свободной пересадки кожи: I — схема показывает толщину срезов кожи (А — тонкий срез; Б — срез средней толщины или расщепленный; В — срез во всю толщу); II — взятие лоскута по Тиршу; III и IV — пластика кожи по Янович-Чайнскому
Если от момента скальпирующей травмы прошло 3-8 часов, кожный лоскут может быть помещен на место дефекта. Его очищают от попавшей грязи, а со стороны эпидермиса обрабатывают йодом. Хирург фиксирует края лоскута хирургическими швами. Этот метод получил название кожной пластики по Красовитову.
Помимо указанных видов операций с применением полнослойного лоскута, возможна его трансплантация с ампутированных частей тела или с одновременной пластикой донорского ложа.
Пластика расщепленным кожным лоскутом проводится по Тиршу. Операция начинается с того, что участок кожных тканей берут с помощью дерматома, бритвы или ножа Гамби. При этом лоскут состоит не из цельной кожи, а из эпидермиса с тонким слоем дермы. Для увеличения площади полученного трансплантата в нем делают отверстия через каждые 2-3 см. Донорское место после пересадки обрабатывают дезинфицирующим раствором и покрывают покрытием на основе биологических полимеров, например, коллагена.
Несвободная пластика
Выделяют два варианта: местными тканями или участками кожи, расположенными на удалении от первичной раны. В первую группу входит несколько десятков типов операций, отличающихся друг от друга техникой взятия донорского кожного покрова. Второй вариант подразумевает создание лоскутов на питающей ножке, которые предотвращают некроз и отторжение участка трансплантата. Несвободный вариант пластики имеет ряд преимуществ — высокий уровень приживления донорского материала и возможность выполнения пациентам различных возрастных групп. К недостаткам относят длительность госпитализации больного и невозможность проведения операции при обширных дефектах кожи.
Кожная пластика местными тканями включает в себя следующие варианты оперативных вмешательств:
- При частичном отторжении участка трансплантата в результате травматического воздействия, хирург возвращает его на место и пришивает временными швами.
- К операциям с перемещением кожного лоскута относят вмешательства по Шимановскому, по Лимбергу и индийскую пластику при вращении лоскута. Эти варианты применяются при кожных дефектах небольших размеров.
В отдельную группу хирурги выделяют методы с перемещением лоскута. Классический пример операции — пересадка кожи по Филатову. В этом случае фрагмент ткани со здорового участка тела частично отделяется при сохранении питающей сосудистой ножки. Врач переносит его на очищенную от некротизированных тканей рану и пришивает. К методам с перемещением лоскута относят итальянский способ, применяемый для пластики носа. Откуда берут кожу в этом случае? Дермальный фрагмент с ножкой отделяют на плече. Аналогичной процедурой является перекрестная кожная пластика, используемая для лечения ожогов на кистях.
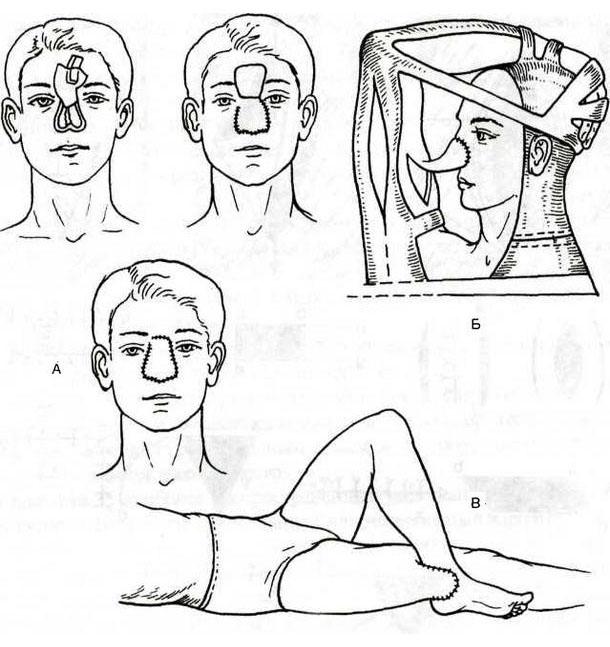
Пластика кожным лоскутом на ножке индийским (А) и итальянским (Б, В) методами
Комбинированные методы основываются на использовании свободного и несвободного способа. Их проводят при сложных дефектах кожи: термических ожогах различной глубины, химических ожогах и др.
Реабилитационный период
Процессы регенерации кожи после пересадки зависят от качества проводимой реабилитации. Специалисты отмечают, что восстановление дермы и эпидермиса проходит 3 последовательных этапа:
- Адаптивные изменения в пересаженной ткани. Фрагменты, полностью или частично лишенные кровоснабжения, адаптируются к новым условиям и начинают контактировать с раневым дефектом. Этот этап продолжается 2-3 дня.
- Период регенерации. Продолжается до 3 месяцев. Пересаженные ткани полностью адаптированы и начинают заменяться на новые. Клетки активно размножаются и синтезируют белки соединительной ткани.
- Этап стабилизации характеризуется восстановлением нормальной структуры кожного покрова. Он приобретает физиологическую пигментацию и эластичность. В течение 6-18 месяцев участки с пересаженной кожей не отличить от соседних.
Сколько прирастает кожа после дермопластики?
Врачи отмечают срок в 7-10 дней. В этот период больному требуется специальный уход. Раневую повязку необходимо менять каждый день после стихания острого воспалительного процесса. Процедуру производит медицинская сестра или хирург в условиях стерильной перевязочной. Для ускорения приживления и профилактики осложнений используют ряд лекарственных препаратов:
- антибактериальные средства (Амоксициллин, Азитромицин, Цефепим и др.) уменьшают риск развития бактериальной инфекции в ране и снижают вероятность отторжения в раннем послеоперационном периоде;
- антиоксиданты (Токоферол, Дигидрокверцетин и пр.) улучшают состояние клеток в области раневого дефекта и ускоряют их регенерацию.
Любые медикаментозные препараты назначает только лечащий врач. Лекарственные средства имеют определенные показания и противопоказания к своему использованию, что необходимо учитывать в процессе лечения. Вне острого процесса и при отсутствии повышенной температуры тела, специалисты назначают физиотерапию. Местное воздействие электрическим током, магнитным полем и ультразвуком улучшает процессы восстановления.
Приживление донорской ткани
Сколько времени заживает кожный покров?
В среднем, на приживление пересаженного лоскута необходимо 1-2 недели. У некоторых пациентов с сопутствующими болезнями (при буллезном дерматите, сахарном диабете и др.) процесс приживления затягивается до нескольких месяцев.
В первую неделю после проведения операции с перемещением кожного лоскута перевязки не проводят. Это время необходимо для адаптации пересаженной ткани и начала процессов регенерации. Обработку раны при перевязках начинают с 7-10 дня при наличии показаний. Скопление экссудата является показанием к полной смене повязки. Если же экссудата и лихорадки нет, то проводят частичную перевязку с заменой верхних бинтов.
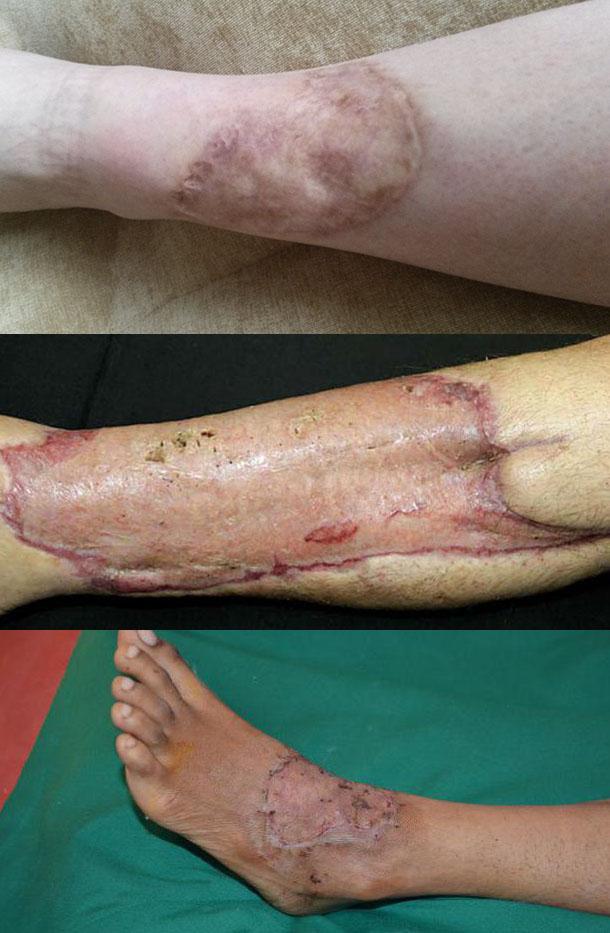
Прижившая кожа после пересадки
Через 12-14 дней от момента пересадки трансплантата он полностью срастается с кожным покровом.
Как выглядит кожа после пересадки?
Она имеет бледный оттенок и отличается от здоровых участков. В течение нескольких месяцев кожный покров приобретает нормальный цвет.
Повторная обработка раны проводится при наличии гноя. Гнойное отделяемое механически отодвигает трансплантат и создает неблагоприятные условия для процессов регенерации. Промывание раневого дефекта растворами антисептиков позволяет предупредить указанные осложнения.
Необходимый уход
При лечении обширных ран и небольших дефектов, для улучшения восстановления кожного покрова, пациенту следует придерживаться врачебных рекомендаций:
- регулярно приходить на перевязки и посещать врача для осмотра области пересадки трансплантата;
- исключить негативное термическое и механическое воздействие на раневой дефект, а также донорское ложе при аутотрансплантации;
- область раны не должна намокать (при проведении гигиенических процедур, место трансплантации закрывают водонепромокаемыми материалами);
- нельзя снимать повязку и самостоятельно использовать лекарственные средства;
- пациент должен пить большое количество жидкости, для взрослого человека — 2-2,5 л воды;
- питание обогащают продуктами с высоким содержанием белков, витаминами и микроэлементами, исключают жирные, острые, соленые и копченые блюда;
- отказ от вредных привычек — табакокурения и употребления спиртных напитков.
После того, как повязка снята, назначают дополнительные медицинские процедуры:
- прием обезболивающих препаратов из группы простых анальгетиков (Анальгин, Баралгин) или нестероидных противовоспалительных средств (Кеторол, Нимесулид и др.);
- использование мазей, устраняющих зуд на основе антигистаминных средств или глюкокортикоидов;
- область с пересаженным трансплантатом обрабатывают увлажняющими мазями и гелями.
Пациент находится под медицинским наблюдением весь период регенерации и стабилизации.
Возможные осложнения

Основное осложнение дерматопластики — отторжение кожного лоскута. Это возможно даже в тех случаях, когда донором был сам пациент. К основным причинам отторжения относят развитие гнойных изменений и массивного некроза. Лечение осложнения основано на удалении всех некротизированных тканей и повторной пересадки. При частичной гибели трансплантата возможно удаление его участков.
Помимо отторжения донорской ткани, возможны следующие негативные последствия вмешательства:
- кровотечения из раневого дефекта;
- в области соединения донорской и здоровой кожи возможен избыточный рост соединительной ткани и образование рубцов;
- ненадлежащая подготовка больного к операции и несоблюдении техники ее выполнения приводит к вторичному инфицированию раневого дефекта;
- септические осложнения, возникающие на фоне бактериального очага;
- дистрофические и язвенные дефекты трансплантата, возникающие из-за нарушения его трофики (подобные явления часто отмечаются в участках с высокой механической нагрузкой, например, в области суставов и др.);
- нарушения чувствительности.
При появлении неприятных ощущений в области пересадки, повышении температуры тела и возникновении рвоты, следует обратиться к лечащему врачу.
Источник


