Медицинские рекомендации при атопическом дерматите

Год утверждения: 2016 (пересмотр каждые 3 года)
Профессиональные ассоциации:
Российская ассоциация аллергологов и клинических иммунологов (РААКИ)
1.1 Определение
Атопический дерматит (АтД) — хроническое рецидивирующее аллергическое заболевание (АЗ) кожи, возникающее, как правило, в раннем детстве и при наследственной предрасположенности.
Синонимы: атопическая экзема, синдром атопической экземы/дерматита, детская экзема, конституциональная экзема, нейродермит.
В некоторых странах Европы используют термин «атопическая экзема».
1.2 Этиология и патогенез
АтД – иммуноопосредованное заболевание со сложными механизмами развития, имеющее генетическую предрасположенность – мутация гена филаггрина нарушает барьерные функции эпидермиса.
1.3 Эпидемиология
Заболеваемость возрастает ежегодно.
Болеет 15–30 % детей и 2-10 % взрослых.
У детей АтД начинается:
- в первые полгода жизни у 45%;
- на первом году — у 60%;
- в первые 5 лет жизни – у 85%.
Риск развития респираторной аллергии при АтД — 30–80%.
Латентная склонность к развитию бронхиальной астмы (БА) у 60%, заболевают БА 30–40%
1.4 Кодирование по МКБ 10
L20.8 — Другие атопические дерматиты;
L20.9 — Атопический дерматит неуточненный;
L28.0 — Ограниченный нейродермит.
1.5 Классификация
Не существует единой общепринятой классификации АтД.
Выделяют:
- экзогенный (аллергический) АтД, ассоциированный с респираторной аллергией и сенсибилизацией к аэроаллергенам;
- эндогенный (неаллергический) АтД (5.4% — 20% больных)
Возрастные периоды болезни:
I — младенческий (до 2 лет)
II — детский (от 2 до 13 лет)
III — подростковый и взрослый (старше 13 лет)
Стадии болезни:
- Обострение: фаза выраженных/умеренных клинических проявлений
- Стадия ремиссии: неполная/полная ремиссия
- Распространенный процесс: ограниченно-локализованный; распространенный; диффузный.
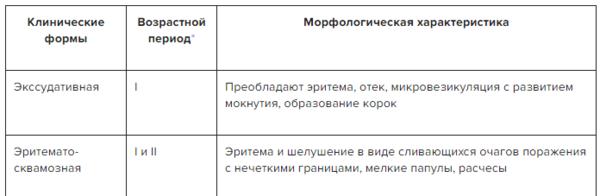
Клинические формы:
- Экссудативная (I возрастной период)
- Эритемато-сквамозная (I и II периоды)
- Эритемато-сквамозная с лихенизацией (II, реже III период)
- Лихеноидная (II и III периоды)
- Пруригоподобная (II и III периоды)
Необязательно указывать в диагнозе из-за возможности сочетания нескольких форм у одного пациента.
| |
Возрастная характеристика и локализация очагов поражения кожи
Младенческий период
Преимущественная локализация очагов:
- лицо,
- наружная поверхность голеней,
- сгибательные и разгибательные поверхности конечностей,
- к концу периода — в локтевых сгибах и подколенных ямках, на запястьях и шее.
Преобладание экссудативной формы.
Воспаление острое или подострое.
Гиперемия, отечность, мокнутие, корки.
Детский период
Преимущественная локализация очагов:
- локти,
- подколенные складки,
- задняя поверхность шеи,
- сгибы голеностопов и запястьев,
- заушные области.
Хроническое воспаление: эритема, папулы, шелушение, инфильтрация, лихенизация, расчесы, трещины.
Гипо- или гиперпигментации при угасании воспаления.
Возможно формирование дополнительной складки нижнего века — симптом Денни–Моргана.
Подростковый и взрослый период
Преимущественная локализация очагов:
- верхняя половина туловища,
- лицо,
- шея,
- верхние конечности.
Преобладают инфильтрация с лихенизацией, синюшная эритема, сплошная инфильтрация из-за сливающихся папул.
Распространенность поражения кожи:
- Ограниченно-локализованный <10% поражённой кожи: локтевые и/или подколенные складки, кожа кистей рук, кожа шеи и/или лица.
- Распространенный — 10–50%: частично кожа груди, спины, участки кожи конечностей.
- Диффузный >50%: всё тело, волосистая часть головы
Степени тяжести АтД
Учитываются следующие критерии:
- длительность и частота обострений;
- длительность ремиссий;
- распространенность процесса;
- морфологические особенности;
- интенсивность зуда;
- нарушение сна;
- эффективность терапии.
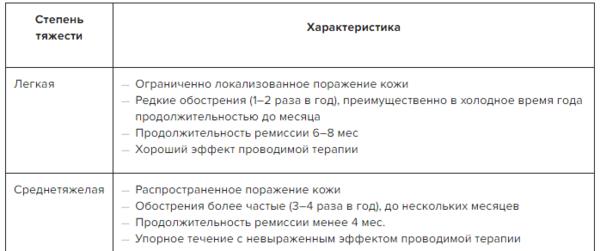
Легкая степень:
- Ограниченно локализованное поражение.
- Редкие обострения (1–2 раза в год), преимущественно в холодное время года.
- Обострение не дольше месяца.
- Продолжительность ремиссии 6–8 мес.
- Хороший эффект терапии.
Среднетяжелая степень:
- Распространенное поражение.
- Обострения 3–4 раза в год.
- Обострение по несколько месяцев.
- Продолжительность ремиссии менее 4 мес.
- Упорное течение с невыраженным эффектом терапии.
Тяжелая степень:
- Распространенное или диффузное поражение.
- Более шести обострений за год.
- Обострение по несколько месяцев или постоянное.
- Редкие ремиссии менее 2 мес.
- Лечение приносит кратковременное и незначительное улучшение
Степень тяжести оценивают также по шкалам:
- SCORAD (ScoringofAtopicDermatitis),
- EASI (ExzemaAreaandSeverityIndex),
- IGA (Investigators’ GlobalAssessment).
2. Диагностика
2.1 Жалобы и анамнез
Основные жалобы:
- интенсивный и постоянный кожный зуд,
- сухость и стянутость кожи,
- высыпания,
- покраснение, шелушение, мокнутие,
- нарушение сна и дневной активности,
- при распространенном процессе возможна общая интоксикация – повышение температуры, озноб, увеличение периферических лимфатических узлов,
- нередко присоединяется вторичная инфекция: бактериальная, грибковая или вирусная.
Анамнез
Обращается внимание на:
- начало в детстве;
- другие атопические заболевания (АР, БА);
- атопических заболеваний у родственников (больная мать – вероятность наследования 75%, больной отец – то 60%, все в семье здоровы — 15%);
- сезонность обострений;
- наличие провоцирующих факторов;
- связь обострений с воздействием аллергенов;
- сопутствующая инфекция, осложняющая течение заболевания.
2.2 Физикальное обследование
Характер и локализация высыпаний;
Расчесы (свидетельство интенсивности кожного зуда);
Признаки инфицирования кожи;
Симптомы аллергического ринита (АР), конъюнктивита и БА;
Сухость кожи;
Возрастные изменения характерных поражений кожи;
Белый дермографизм;
Склонность к кожным инфекциям;
Хейлит;
Симптом Денни–Моргана — дополнительная складка нижнего века;
Гиперпигментация периорбитальной области;
При сопутствующих заболеваниях и очагах хронической инфекции — общеклиническое обследование.
2.3 Лабораторная диагностика
Клинический анализ крови (эозинофилия).
2.4 Инструментальная диагностика
При наличии показаний: консультации гастроэнтеролога, пульмонолога, эндокринолога и др.; ЭГДС; УЗИ; рентгенологическое исследование органов грудной клетки, придаточных пазух носа; ФВД и др.
Рекомендованы консультации аллерголога, дерматолога и других.
2.4 Аллергологическое обследование
Вне обострения АтД: prick – тесты или скарификационные тесты со стандартным набором ингаляционных аллергенов.
Иммунологическое обследование (необязательно): IgА, IgМ и IgG в сыворотке для исключения селективного дефицита IgA с признаками АтД.
При диффузном процессе или других противопоказаниях к аллергологическому обследованию in vivo — лабораторная аллергодиагностика:
- уровень общего сывороточного IgE (неспецифичен);
- антител изотипа IgE к неинфекционным аллергенам или их компонентам (ИФА, РАСТ, МАСТ, ISAC).
2.5 Дифференциальная диагностика
Дерматиты: себорейный, пеленочный;
АКД;
Чесотка;
Строфулюс;
Ихтиоз обыкновенный;
Псориаз обыкновенный;
Ограниченный нейродермит (лишай Видаля);
Микробная экзема;
Розовый лишай Жибера;
Дерматофитии;
Лимфома кожи в ранней стадии;
Герпетиформный дерматит Дюринга;
Фенилкетонурия;
Синдромы гипериммуноглобулинемии E или Вискотта–Олдрича;
Десквамативная эритродермия Лейнера–Муссу.
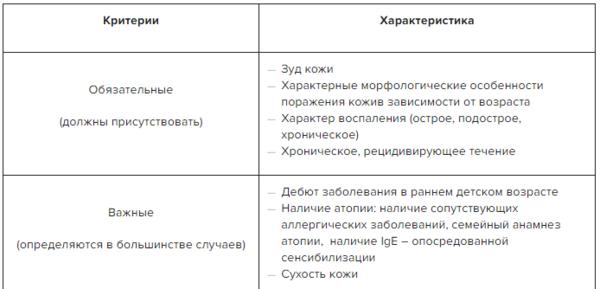
Диагностические критерии Атопического дерматита
Обязательные признаки:
- Зуд кожи;
- Характерные морфологические особенности поражения кожи в зависимости от возраста;
- Характер воспаления (острое, подострое, хроническое);
- Хроническое, рецидивирующее течение
Важные (в большинстве случаев):
- Дебют заболевания в раннем детском возрасте;
- Атопия: сопутствующие аллергические заболевания, семейный анамнез, IgE- опосредованная сенсибилизация;
- Сухость кожи
Дополнительные:
- Атипичные сосудистые реакции (белый дермографизм, бледность лица и т.п.);
- Фолликулярный кератоз, простой белый лишай, исчерченность ладоней, сухость кожи — ксероз;
- Поражение периорбитальной области и век;
- Поражение периоральной, околоушной областей, наружных слуховых проходов, хейлит;
- Лихенизация, перифолликулярные изменения, экскориации вследствие кожного зуда
Критерии исключения:
- Чесотка;
- Себорейный дерматит;
- Пеленочный дерматит;
- Контактный дерматит;
- Ихтиоз обыкновенный;
- Т–клеточная лимфома кожи;
- Псориаз обыкновенный;
- Фоточувствительные дерматозы;
- Иммунодефицитные заболевания;
- Эритродермии другого генеза
3. Лечение
Проводится лечение вторичной бактериальной инфекции, так как АтД часто осложняется развитием пиодермий.
Преимущественная локализация поражения в воротниковой зоне, на шее, лице и волосистой части головы указывает на присоединение грибковой инфекции Malassezia spp. Назначают наружные комбинированные препараты, при их неэффективности – препараты системного действия: кетоконазол, итраконазол, тербинафин, флуконазол и др.
3.4 Физиотерапевтические методы лечения
В комплексе с наружной терапией и фармакотерапией.
Основное — ультрафиолетовое облучение при различных стадиях АтД.
Вне обострений при тяжелом хроническом течении с преобладанием зуда и лихеноидных форм применяют фототерапию:
- широкополосную UVA+UVB = 290-400 нм;
- узкополосную UVB 311-313 нм;
- UVA1 340-400 нм (можно во время обострений).
Фототерапию не назначают детям младше 12 лет.
При тяжелом и упорном течении применяют фотохимиотерапию или ПУВА-терапию — комбинация фурокумариновых фотосенсибилизаторов и длинноволнового УФО 320–400 нм.
Наиболее эффективным метод — узкополосная фототерапия.
Средние дозы UVA 1 эквивалентны узкополосной фототерапии.
Высокие дозы UVA 1 эффективны при тяжелом течении АтД.
Интерферон гамма умеренно эффективен при тяжелом АтД.
Имеется положительный опыт применения ретиноевой кислоты — алитретиноина.
Проводятся клинические исследования моноклональных антител к IgE (омализумаб), к ИЛ 4 и ИЛ 13 (дупилумаб), анти CD20 антител (ритуксимаб) и других биологических препаратов.
Клинические данные по использованию при тяжелом АтД высоких доз витамина Е и D недостаточны.
4. Реабилитация
Включает санаторно-курортное лечение в санаториях дерматологического профиля.
5. Профилактика
Профилактика направлена на сохранение ремиссии и предупреждение обострений:
- элиминационные мероприятия;
- выполнение рекомендаций по уходу за кожей даже при отсутствии признаков воспаления;
- своевременное лечение сопутствующей патологии.
Неотъемлемая часть профилактики – обучение самого больного АтД, членов его семьи, медицинских работников.
Цель обучения — сообщить пациенту с АтД и членам его семьи информацию, необходимую для максимально эффективного лечения.
Наиболее распространенная форма обучения — аллергошколы.
Занятия в аллергошколе знакомят с нормальной анатомией кожи, патогенезом заболевания, лечением и профилактикой аллергических заболеваний.
Основные положения профилактики:
- Не получено доказательств эффективности гипоаллергенных или элиминационных диет во время беременности.
- Значительно уменьшает частоту АтД у ребёнка гипоаллергенная диета во время лактации женщины из группы риска.
- Исключительно грудное вскармливание первые 4 месяца жизни ребенка из группы риска, при необходимости для докармливания разрешены гипоаллергенные смеси на основе гидролизатов молочного белка.
- Введение прикормов продуктами с низкой сенсибилизирующей активностью только после 4 месяца жизни.
- Возможна профилактика пробиотиками с лактобактериями беременных и новорожденных из групп риска.
- Обучение больных профилактическим мероприятиям и правильному уходу за кожей.
- Контроль факторов внешней среды: исключение воздействия табачного дыма; уменьшение экспозиции аллергенов в первые годы жизни; низкая влажность и адекватная вентиляция помещений; минимизация поллютантов.
Любые длительные профилактические элиминационные мероприятия ухудшают качество жизни членов семьи, поэтому включают только мероприятия с доказанной эффективностью.
Остались вопросы?
Запишитесь на консультацию к врачу, бесплатно!
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Источник
Атопический дерматит – аллергическое заболевание, поражающее кожу и имеющее сложные патогенетические механизмы. Зачастую он начинается в детстве и продолжает рецидивировать в более взрослом возрасте.
 Атопический дерматит – одна из разновидностей аллергии, поражающая кожный покров.
Атопический дерматит – одна из разновидностей аллергии, поражающая кожный покров.
Болезнь чаще всего развивается у детей раннего возраста, имеющих наследственную предрасположенность, имеет хроническое рецидивирующее течение и возрастные особенности расположения и строения воспалительных очагов, проявляется чувством зуда и жжения кожи.
Атопический дерматит связан с реакцией гиперчувствительности как к аллергенам, так и к неспецифическим раздражителям.
Рассмотрим, что такое атопический дерматит, клинические рекомендации по его диагностике и лечению.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ

L20.8 Другие атопические дерматиты
L20.9 Атопический дерматит неуточненный
L28.0 Простой хронический лишай
Дерматит атопический: клинические рекомендации
Клинические рекомендации по атопическому дерматиту разработаны Российской ассоциацией аллергологов и клинических иммунологов (РААКИ).
Из них следует, что атопический дерматит – патология, имеющая сложнейшие иммуноопосредованные механизмы развития и возникающее чаще всего у лиц с наследственной предрасположенностью к нему.
Сегодня выявлены его основные генетические и этиологические причины, доказана роль в развитии нарушений реализации функции эпидермального барьера таких факторов, как:
- аллергия к клещам домашней пыли;
- энтеротоксиныStaphylococcusaureus;
- плесневые грибы;
- IgE-аутореактивность;
- мутации гена филаггрина.
Кроме того, доказана связь АтД с такими заболеваниями, как аллергический ринит и бронхиальная астма (так называемая «атопическая триада»).
✔ Диагностические критерии атопического дерматита в Системе Консилиум.
 Скачать документ
Скачать документ
Заболеваемость среди детей
Заболеваемость АД чрезвычайно высока во всем мире и продолжает увеличиваться с каждым годом, также усложняется течение болезни и отягощается ее исход.
Особенно это касается детского населения – среди детей атопическим дерматитом страдает порядка 30%, в то время как среди взрослых этот показатель не превышает 10%.
Процент впервые заболевших АтД по возрастам:
- от рождения до полугода – 45%;
- от 6 месяцев до года – 60%;
- в течение первых 5 лет жизни – 85%.
Диагностика
При АтД больной предъявляет следующие жалобы:
- постоянный кожный зуд (чаще всего очень интенсивный);
- сухость, стянутость кожи;
- покраснение;
- сыпь;
- шелушение;
- мацерация;
- расстройства сна и дневной активности.
При распространении и тяжелом течении патологического процесса могут возникнуть признаки:
- общей интоксикации организма;
- лихорадка;
- слабость;
- озноб;
- лимфаденит.
Течение атопического дерматита нередко осложняется присоединением вторичной инфекции.
✔ Клинические формы атопического дерматита, скачайте таблицу в Системе Консилиум
 Скачать документ
Скачать документ
Особенно тяжело проявляется присоединение инфекции, вызванной вирусом герпеса – в данном высок риск развития так называемой герпетиформной экземы Капоши, без должного лечения способной привести к смерти пациента.
Врач, проводя диагностический поиск, должен обратить внимание на следующие данные анамнеза пациента:
- первые проявления АтД обнаружились в детском возрасте;
- у самого больного или его ближайших родственников имеются заболевания из «атопической триады» — аллергический ринит или бронхиальная астма;
- обострения болезни носят сезонный характер;
- имеются провоцирующие факторы (аллергены);
- наличие вторичной инфекции, осложняющей течение АтД.
Считается, что атопический дерматит может возникнуть у человека в любом возрасте, хотя чаще всего – именно в первые 5 лет жизни (преимущественно на первом году).
Важнейшим критерием диагностики является семейный анамнез – если у матери наблюдаются атопические заболевания, то в 75% случаев она передаст предрасположенность к ним своим детям, если у отца – то в 60%случаев.
В том случае, если ни у кого в семье нет аллергии, вероятность предрасположенности составит 15%.
Важные симптомы при физикальном обследовании:
- характер и расположение высыпаний;
- наличие или отсутствие расчесов;
- признаки присоединения вторичной инфекции;
- симптомы аллергического ринита, бронхиальной астмы, конъюнктивита;
- чрезмерная сухость кожного покрова;
- возрастные изменения кожных поражений;
- полосы белого цвета на коже, вызванные ангиоспазмом (так называемый «белый дермографизм»);
- склонность к инфекционным заболеваниям кожи;
- наличие воспаления слизистой или красной каймы губ;
- наличие на нижнем веке дополнительной складки (симптом Денни-Моргана);
- гиперпигментация кожи вокруг глаз.
Для выявления сопутствующих патологий и очагов хронической инфекции в организме больному показано общеклиническое обследование.
Лабораторная диагностика АтД – это, в первую очередь, общий клинический анализ крови (выявляется повышенный уровень эозинофилов в периферической крови).
В дальнейшем при наличии показаний могут понадобиться дополнительные инструментальные исследования:
- ЭГДС;
- УЗ-исследование органов брюшной полости;
- рентгеновское исследование грудной клетки, придаточных пазух носа;
- оценка функций внешнего дыхания, и др.
После проведенных исследований может понадобиться консультация других узких специалистов. При отсутствии обострения показано проведение скарификационных тестов с использованием стандартного набора аллергенов.
Иммунологическое обследование, согласно клиническим рекомендациям по атопическому дерматиту у детей и взрослых, проводить необязательно.
Может быт назначено выявление уровня иммуноглобулинов А, М, G в сыворотке крови для определения селективного дефицита иммуноглобулина А, сопровождающегося признаками атопического дерматита.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Лечение дерматита
Комплексный подход к лечению АтД включает в себя:
- устранение контакта с причинно-значимыми аллергенами;
- рациональный уход за кожей;
- использование местных лекарственных препаратов;
- системную лекарственную терапию;
- использование метода аллерген-специфической иммунной терапии (АСИТ);
- физиотерапию;
- обучение;
- профилактику и реабилитацию.
Сегодня используется ступенчатый подход к терапии атопического дерматита, предусматривающий постепенное включение разных методов воздействия исходя из степени тяжести болезни.
В случае вторичного инфицирования на любой стадии заболевания в схему лечения включают местные антисептики и противомикробные препараты. АСИТ показана при подтвержденной сенсибилизации к конкретным аллергенам.
Если терапия не приносит должного эффекта, врач должен оценить степень приверженности больного лечению и провести дифференцировку диагноза с другими, схожими по клиническим проявлениям, кожными патологиями.
Необходимо максимально сократить степень влияния раздражающих факторов:
- потливости;
- стрессовых ситуаций;
- резких температурных перепадов;
- одежды из грубых тканей;
- мыла;
- поверхностно-активных веществ в составе средств бытовой химии.
Также необходимо исключить контакт с такими провоцирующими факторами, как пыльца растений (пациентам с пыльцевой сенсибилизацией), шерсть домашних животных (пациентам с эпидермальной сенсибилизацией), контактные аллергены (при контактной гиперчувствительности).
Провоцирующие факторы делятся на:
- специфические:
- причинно-значимые аллергены – бытовые, пищевые, пыльцевые, эпидермальные, микробные;
- неспецифические:
- химические (ПАВы, мыла, отбеливатели, кислоты, щелочи и др.);
- физические (механические раздражители – например, одежда из шерсти и других грубых материалов);
- биологические (различные инфекции);
- неблагоприятные факторы окружающей среды (табачный дым, летучие вещества и др.).
✔ Атопический дерматит: оценка степени тяжести в Системе Консилиум.
 Скачать документ
Скачать документ
Для наружного противовоспалительного лечения при атопическом дерматите применяются:
- топические глюкокортикостероиды;
- топические ингибиторы кальциневрина.
В зависимости от симптоматики заболевания и локализации очагов поражения используют различные лекарственные формы препаратов для местной терапии.
Наружные средства наносятся на предварительно увлажненную кожу. Согласно клиническим рекомендациям по дерматитам, эмолент в виде крема наносится на кожу за 15 минут до нанесения препарата, а в виде мази — через 15 минут после нанесения противовоспалительных средств.
У больных с тяжелым течением обострившегося атопического дерматита с явлениями мацерации, особенно у детей, показано использование влажных повязок с топическими глюкокортикостероидамив небольших дозах в течение нескольких дней до устранения мокнутия.
Это эффективный способ лечения тяжелых, резистентных форм заболевания, гораздо более безопасный по сравнению с применением системных стероидных препаратов, провоцирующих серьезные побочные реакции.
Системное лечение АтД проводится в комплексе с наружной терапией и элиминационными мероприятиями.
Для системного воздействия используют:
- блокаторы Н1-рецепторов;
- глюкокортикостероидные средства;
- антибиотики;
- успокоительные и психотропные препараты;
- иммунотропы;
- препараты, оказывающие влияние на другие органы при их функциональных расстройствах.
Системные глюкокортикостероиды показаны в случае длительного тяжелого обострения распространенного АтД при неэффективности наружного лечения, а также лицам с тяжелой диффузной формой патологии, характеризующейся отсутствием клинической ремиссии.
Использование системных ГКС возможно лишь после того, как будут тщательно оценена потенциальная польза и взвешены все риски побочных реакций, связанных с использованием данных лекарственных средств.
При длительном применении глюкокортикостероидных препаратов возможно развитие следующих побочных реакций:
- зависимость от стероидов;
- артериальная гипертония;
- язвенная болезнь желудка и 12-перстной кишки;
- воспаление поджелудочной железы;
- асептический некроз костной ткани;
- остеопороз;
- сахарный диабет;
- катаракта;
- расстройство жирового обмена;
- миопатия;
- синдром Иценко-Кушинга;
- острый психоз;
- задержка развития психики (у детей).
Клинические рекомендации по атопическому дерматиту 2018 года также описывают местные побочные эффекты использования ГКС:
- атрофия кожного покрова;
- стрии (так называемые «растяжки»);
- телеангиэктазии;
- угревая болезнь;
- розацеа;
- периоральный дерматит;
- избыточное оволосение;
- вторичные инфекции бактериальной, вирусной, грибковой природы.
При тяжелом течении АтД возможно недолгое использование глюкокортикостероидов – как правило, курс не превышает 7 дней.
Применение иммуносупрессантов показано при тяжелом персистирующем течении АтДв том случае, если другие виды лечения не приносят ожидаемого эффекта. Как правило, применяются следующие лекарственные средства:
- циклоспоринА;
- азатиоприн;
- метотрексат;
- микофенолатамофетил
Продолжительный прием указанных выше препаратов может привести к поражению печени, почек, селезенки. После их отмены в некоторых случаев течение болезни обостряется.
АСИТ показана больным с доказанной сенсибилизацией к конкретным аллергенам. Она назначается после завершения предварительного этапа — купирования обострения, подбора местного лечения, санации очагов хронической инфекции и лечение сопутствующих патологий.
Наибольший эффект продемонстрировала АСИТ аллергенами клещей домашней пыли у лиц с подтвержденной сенсибилизацией и аллергическим ринитом.

Как лечить вторичную инфекцию
Пиодермия – частое осложнение атопического дерматита. Для ее лечения применяются комбинированные антибактериальные средства. Системные антибиотики показаны при неэффективности местной терапии и распространении инфекции на обширные участки тела.
Если поражение расположено в зоне лица, шеи, волосистой части головы, воротниковой зоны, это свидетельствует о том, что вторичная инфекция имеет грибковую природу.
В этом случае больному назначаются комбинированные противогрибковые средства. При неэффективности местного лечения назначаются системные противогрибковые препараты.
Профилактика и диспансерное наблюдение
Основная цель профилактики АтД – сохранение длительной ремиссии и недопущение обострений. Основные профилактические мероприятия:
- устранение провоцирующих факторов;
- соблюдение рекомендаций по уходу за кожей даже при отсутствии признаков поражения;
- своевременная терапия сопутствующих хронических патологий;
- обучение.
Обучение включает в себя информирование больного и его близких о том, что такое атопический дерматит, каковы методы его терапии, как ухаживать за пораженной кожей, как сохранить ремиссию как можно дольше.
Сегодня внедряется особая форма обучения – аллергошколы. Их образовательные программы доказали свою эффективность во многих странах мира.
Согласно клиническим рекомендациям по атопическому дерматиту, контроль за внешними факторами включает в себя:
- исключение воздействия табачного дыма;
- сокращение воздействия аллергенов в первые годы жизни ребенка (домашняя пыль, клещи, животные и др.);
- поддержание низкой влажности и адекватного проветривания в детской комнате;
- сокращение воздействия поллютантов.
Любая профилактика, назначаемая на долгое время, способна негативно влиять на членов семьи, ухудшая качество их жизни.
По этой причине в профилактические программы могут быть включены только мероприятия, доказавшие свою эффективность.
Смотреть список литературы
Материал проверен экспертами Актион Медицина
Источник


