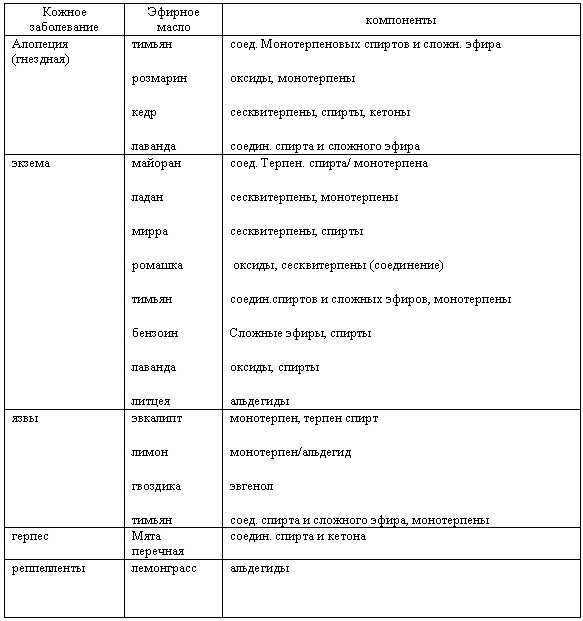
Национальные рекомендации атопический дерматит
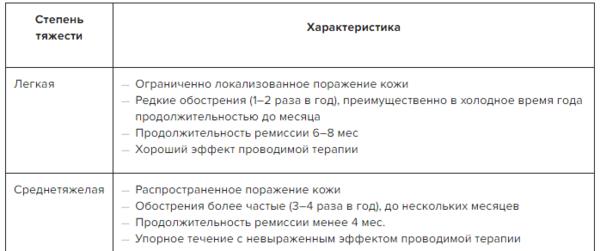
Атопический дерматит – аллергическое заболевание, поражающее кожу и имеющее сложные патогенетические механизмы. Зачастую он начинается в детстве и продолжает рецидивировать в более взрослом возрасте.
 Атопический дерматит – одна из разновидностей аллергии, поражающая кожный покров.
Атопический дерматит – одна из разновидностей аллергии, поражающая кожный покров.
Болезнь чаще всего развивается у детей раннего возраста, имеющих наследственную предрасположенность, имеет хроническое рецидивирующее течение и возрастные особенности расположения и строения воспалительных очагов, проявляется чувством зуда и жжения кожи.
Атопический дерматит связан с реакцией гиперчувствительности как к аллергенам, так и к неспецифическим раздражителям.
Рассмотрим, что такое атопический дерматит, клинические рекомендации по его диагностике и лечению.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ

L20.8 Другие атопические дерматиты
L20.9 Атопический дерматит неуточненный
L28.0 Простой хронический лишай
Дерматит атопический: клинические рекомендации
Клинические рекомендации по атопическому дерматиту разработаны Российской ассоциацией аллергологов и клинических иммунологов (РААКИ).
Из них следует, что атопический дерматит – патология, имеющая сложнейшие иммуноопосредованные механизмы развития и возникающее чаще всего у лиц с наследственной предрасположенностью к нему.
Сегодня выявлены его основные генетические и этиологические причины, доказана роль в развитии нарушений реализации функции эпидермального барьера таких факторов, как:
- аллергия к клещам домашней пыли;
- энтеротоксиныStaphylococcusaureus;
- плесневые грибы;
- IgE-аутореактивность;
- мутации гена филаггрина.
Кроме того, доказана связь АтД с такими заболеваниями, как аллергический ринит и бронхиальная астма (так называемая «атопическая триада»).
✔ Диагностические критерии атопического дерматита в Системе Консилиум.
 Скачать документ
Скачать документ
Заболеваемость среди детей
Заболеваемость АД чрезвычайно высока во всем мире и продолжает увеличиваться с каждым годом, также усложняется течение болезни и отягощается ее исход.
Особенно это касается детского населения – среди детей атопическим дерматитом страдает порядка 30%, в то время как среди взрослых этот показатель не превышает 10%.
Процент впервые заболевших АтД по возрастам:
- от рождения до полугода – 45%;
- от 6 месяцев до года – 60%;
- в течение первых 5 лет жизни – 85%.
Диагностика
При АтД больной предъявляет следующие жалобы:
- постоянный кожный зуд (чаще всего очень интенсивный);
- сухость, стянутость кожи;
- покраснение;
- сыпь;
- шелушение;
- мацерация;
- расстройства сна и дневной активности.
При распространении и тяжелом течении патологического процесса могут возникнуть признаки:
- общей интоксикации организма;
- лихорадка;
- слабость;
- озноб;
- лимфаденит.
Течение атопического дерматита нередко осложняется присоединением вторичной инфекции.
✔ Клинические формы атопического дерматита, скачайте таблицу в Системе Консилиум
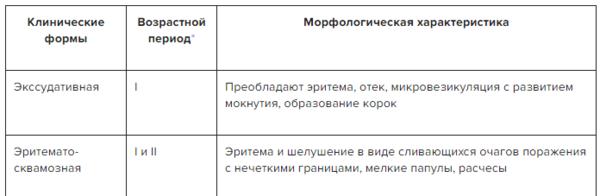 Скачать документ
Скачать документ
Особенно тяжело проявляется присоединение инфекции, вызванной вирусом герпеса – в данном высок риск развития так называемой герпетиформной экземы Капоши, без должного лечения способной привести к смерти пациента.
Врач, проводя диагностический поиск, должен обратить внимание на следующие данные анамнеза пациента:
- первые проявления АтД обнаружились в детском возрасте;
- у самого больного или его ближайших родственников имеются заболевания из «атопической триады» — аллергический ринит или бронхиальная астма;
- обострения болезни носят сезонный характер;
- имеются провоцирующие факторы (аллергены);
- наличие вторичной инфекции, осложняющей течение АтД.
Считается, что атопический дерматит может возникнуть у человека в любом возрасте, хотя чаще всего – именно в первые 5 лет жизни (преимущественно на первом году).
Важнейшим критерием диагностики является семейный анамнез – если у матери наблюдаются атопические заболевания, то в 75% случаев она передаст предрасположенность к ним своим детям, если у отца – то в 60%случаев.
В том случае, если ни у кого в семье нет аллергии, вероятность предрасположенности составит 15%.
Важные симптомы при физикальном обследовании:
- характер и расположение высыпаний;
- наличие или отсутствие расчесов;
- признаки присоединения вторичной инфекции;
- симптомы аллергического ринита, бронхиальной астмы, конъюнктивита;
- чрезмерная сухость кожного покрова;
- возрастные изменения кожных поражений;
- полосы белого цвета на коже, вызванные ангиоспазмом (так называемый «белый дермографизм»);
- склонность к инфекционным заболеваниям кожи;
- наличие воспаления слизистой или красной каймы губ;
- наличие на нижнем веке дополнительной складки (симптом Денни-Моргана);
- гиперпигментация кожи вокруг глаз.
Для выявления сопутствующих патологий и очагов хронической инфекции в организме больному показано общеклиническое обследование.
Лабораторная диагностика АтД – это, в первую очередь, общий клинический анализ крови (выявляется повышенный уровень эозинофилов в периферической крови).
В дальнейшем при наличии показаний могут понадобиться дополнительные инструментальные исследования:
- ЭГДС;
- УЗ-исследование органов брюшной полости;
- рентгеновское исследование грудной клетки, придаточных пазух носа;
- оценка функций внешнего дыхания, и др.
После проведенных исследований может понадобиться консультация других узких специалистов. При отсутствии обострения показано проведение скарификационных тестов с использованием стандартного набора аллергенов.
Иммунологическое обследование, согласно клиническим рекомендациям по атопическому дерматиту у детей и взрослых, проводить необязательно.
Может быт назначено выявление уровня иммуноглобулинов А, М, G в сыворотке крови для определения селективного дефицита иммуноглобулина А, сопровождающегося признаками атопического дерматита.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Лечение дерматита
Комплексный подход к лечению АтД включает в себя:
- устранение контакта с причинно-значимыми аллергенами;
- рациональный уход за кожей;
- использование местных лекарственных препаратов;
- системную лекарственную терапию;
- использование метода аллерген-специфической иммунной терапии (АСИТ);
- физиотерапию;
- обучение;
- профилактику и реабилитацию.
Сегодня используется ступенчатый подход к терапии атопического дерматита, предусматривающий постепенное включение разных методов воздействия исходя из степени тяжести болезни.
В случае вторичного инфицирования на любой стадии заболевания в схему лечения включают местные антисептики и противомикробные препараты. АСИТ показана при подтвержденной сенсибилизации к конкретным аллергенам.
Если терапия не приносит должного эффекта, врач должен оценить степень приверженности больного лечению и провести дифференцировку диагноза с другими, схожими по клиническим проявлениям, кожными патологиями.
Необходимо максимально сократить степень влияния раздражающих факторов:
- потливости;
- стрессовых ситуаций;
- резких температурных перепадов;
- одежды из грубых тканей;
- мыла;
- поверхностно-активных веществ в составе средств бытовой химии.
Также необходимо исключить контакт с такими провоцирующими факторами, как пыльца растений (пациентам с пыльцевой сенсибилизацией), шерсть домашних животных (пациентам с эпидермальной сенсибилизацией), контактные аллергены (при контактной гиперчувствительности).
Провоцирующие факторы делятся на:
- специфические:
- причинно-значимые аллергены – бытовые, пищевые, пыльцевые, эпидермальные, микробные;
- неспецифические:
- химические (ПАВы, мыла, отбеливатели, кислоты, щелочи и др.);
- физические (механические раздражители – например, одежда из шерсти и других грубых материалов);
- биологические (различные инфекции);
- неблагоприятные факторы окружающей среды (табачный дым, летучие вещества и др.).
✔ Атопический дерматит: оценка степени тяжести в Системе Консилиум.
 Скачать документ
Скачать документ
Для наружного противовоспалительного лечения при атопическом дерматите применяются:
- топические глюкокортикостероиды;
- топические ингибиторы кальциневрина.
В зависимости от симптоматики заболевания и локализации очагов поражения используют различные лекарственные формы препаратов для местной терапии.
Наружные средства наносятся на предварительно увлажненную кожу. Согласно клиническим рекомендациям по дерматитам, эмолент в виде крема наносится на кожу за 15 минут до нанесения препарата, а в виде мази — через 15 минут после нанесения противовоспалительных средств.
У больных с тяжелым течением обострившегося атопического дерматита с явлениями мацерации, особенно у детей, показано использование влажных повязок с топическими глюкокортикостероидамив небольших дозах в течение нескольких дней до устранения мокнутия.
Это эффективный способ лечения тяжелых, резистентных форм заболевания, гораздо более безопасный по сравнению с применением системных стероидных препаратов, провоцирующих серьезные побочные реакции.
Системное лечение АтД проводится в комплексе с наружной терапией и элиминационными мероприятиями.
Для системного воздействия используют:
- блокаторы Н1-рецепторов;
- глюкокортикостероидные средства;
- антибиотики;
- успокоительные и психотропные препараты;
- иммунотропы;
- препараты, оказывающие влияние на другие органы при их функциональных расстройствах.
Системные глюкокортикостероиды показаны в случае длительного тяжелого обострения распространенного АтД при неэффективности наружного лечения, а также лицам с тяжелой диффузной формой патологии, характеризующейся отсутствием клинической ремиссии.
Использование системных ГКС возможно лишь после того, как будут тщательно оценена потенциальная польза и взвешены все риски побочных реакций, связанных с использованием данных лекарственных средств.
При длительном применении глюкокортикостероидных препаратов возможно развитие следующих побочных реакций:
- зависимость от стероидов;
- артериальная гипертония;
- язвенная болезнь желудка и 12-перстной кишки;
- воспаление поджелудочной железы;
- асептический некроз костной ткани;
- остеопороз;
- сахарный диабет;
- катаракта;
- расстройство жирового обмена;
- миопатия;
- синдром Иценко-Кушинга;
- острый психоз;
- задержка развития психики (у детей).
Клинические рекомендации по атопическому дерматиту 2018 года также описывают местные побочные эффекты использования ГКС:
- атрофия кожного покрова;
- стрии (так называемые «растяжки»);
- телеангиэктазии;
- угревая болезнь;
- розацеа;
- периоральный дерматит;
- избыточное оволосение;
- вторичные инфекции бактериальной, вирусной, грибковой природы.
При тяжелом течении АтД возможно недолгое использование глюкокортикостероидов – как правило, курс не превышает 7 дней.
Применение иммуносупрессантов показано при тяжелом персистирующем течении АтДв том случае, если другие виды лечения не приносят ожидаемого эффекта. Как правило, применяются следующие лекарственные средства:
- циклоспоринА;
- азатиоприн;
- метотрексат;
- микофенолатамофетил
Продолжительный прием указанных выше препаратов может привести к поражению печени, почек, селезенки. После их отмены в некоторых случаев течение болезни обостряется.
АСИТ показана больным с доказанной сенсибилизацией к конкретным аллергенам. Она назначается после завершения предварительного этапа — купирования обострения, подбора местного лечения, санации очагов хронической инфекции и лечение сопутствующих патологий.
Наибольший эффект продемонстрировала АСИТ аллергенами клещей домашней пыли у лиц с подтвержденной сенсибилизацией и аллергическим ринитом.

Как лечить вторичную инфекцию
Пиодермия – частое осложнение атопического дерматита. Для ее лечения применяются комбинированные антибактериальные средства. Системные антибиотики показаны при неэффективности местной терапии и распространении инфекции на обширные участки тела.
Если поражение расположено в зоне лица, шеи, волосистой части головы, воротниковой зоны, это свидетельствует о том, что вторичная инфекция имеет грибковую природу.
В этом случае больному назначаются комбинированные противогрибковые средства. При неэффективности местного лечения назначаются системные противогрибковые препараты.
Профилактика и диспансерное наблюдение
Основная цель профилактики АтД – сохранение длительной ремиссии и недопущение обострений. Основные профилактические мероприятия:
- устранение провоцирующих факторов;
- соблюдение рекомендаций по уходу за кожей даже при отсутствии признаков поражения;
- своевременная терапия сопутствующих хронических патологий;
- обучение.
Обучение включает в себя информирование больного и его близких о том, что такое атопический дерматит, каковы методы его терапии, как ухаживать за пораженной кожей, как сохранить ремиссию как можно дольше.
Сегодня внедряется особая форма обучения – аллергошколы. Их образовательные программы доказали свою эффективность во многих странах мира.
Согласно клиническим рекомендациям по атопическому дерматиту, контроль за внешними факторами включает в себя:
- исключение воздействия табачного дыма;
- сокращение воздействия аллергенов в первые годы жизни ребенка (домашняя пыль, клещи, животные и др.);
- поддержание низкой влажности и адекватного проветривания в детской комнате;
- сокращение воздействия поллютантов.
Любая профилактика, назначаемая на долгое время, способна негативно влиять на членов семьи, ухудшая качество их жизни.
По этой причине в профилактические программы могут быть включены только мероприятия, доказавшие свою эффективность.
Смотреть список литературы
Материал проверен экспертами Актион Медицина
Источник
В статье рассмотрены современные возможности профилактики атопического дерматита. Показано, что базисный метод профилактики и лечения обострений заболевания и увеличения продолжительности ремиссии заключается в регулярном использовании эмолентов
Введение
Влияние атопического дерматита на жизнь пациента часто недооценивается. Существует диссонанс между оценками тяжести заболевания и влияния патологии на качество жизни самим пациентом и врачом. Зуд, сухость и болезненность кожных покровов, нарушение сна — ключевые симптомы, негативно влияющие на физическое здоровье пациентов как с легким, так и с тяжелым течением заболевания. Данные факторы сказываются на таких ежедневных активностях, как работа, учеба, проведение досуга, прием ванны, надевание одежды, тем самым значительно ухудшают качество жизни пациентов с атопическим дерматитом (рис.1) [1].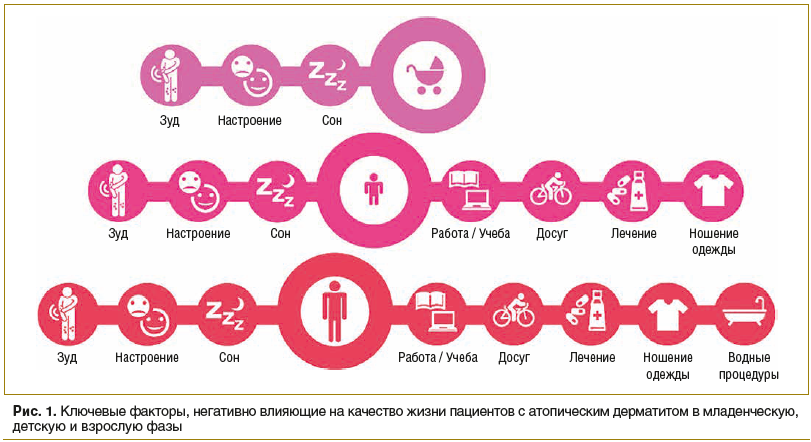
Исследования, проводимые с помощью полисомнографии, анкетирования пациентов и их родителей, актиграфии и видеомониторинга больных во время сна, показали уменьшение эффективности и продолжительности сна, а также увеличение количества ночных пробуждений. Установлено, что в среднем пациенты используют от 11 до 84 мин каждую ночь на устранение кожного зуда, а тяжесть заболевания коррелирует со степенью нарушения сна [2].
Тяжесть течения атопического дерматита ассоциирована с более высоким риском развития коморбидных заболеваний: артрита, аллергического ринита, бронхиальной астмы, аллергического дерматита [3, 4]. У пациентов с атопическим дерматитом выделяют три паттерна проявлений алиментарных аллергических реакций: неэкзематозные реакции, реакции обострения атопического дерматита и их сочетание. Неэкзематозные реакции включают крапивницу, заболевания желудочно-кишечного тракта и респираторной системы. Особенностью данных состояний, обусловленных сенсибилизацией к алиментарным факторам, является развитие клинических проявлений в течение 1–2 ч после экспозиции к аллергену. Simonsen et al. при исследовании 100 детей с атопическим дерматитом путем использования аппликационного теста установили у 47% исследуемых наличие контактной аллергии [2, 4].
Долгое время считалось, что атопический дерматит — в большей степени заболевание детского возраста. Однако исследования последних лет указывают на противоположную тенденцию. Так, Mortz et al. установили сохранение заболевания у 34,1% пациентов во взрослом периоде. Оценка дерматологического индекса качества жизни у взрослых пациентов с атопическим дерматитом во время обострений показала значительное снижение данного показателя у 66% исследуемых. Среди факторов риска перехода заболевания из детской стадии в подростковую и взрослую выделяют: ранний дебют заболевания, наличие аллергического ринита и экземы кистей [5].
Ментальное здоровье также подвергается воздействию атопического дерматита. В детском возрасте пациенты испытывают застенчивость и смущение по поводу своего заболевания. В период зрелости эти комплексы сохраняются и могут манифестировать в виде депрессии и тревожности. Коварство атопического дерматита как фактора развития заболеваний психической сферы заключается в том, что даже легкие формы данной патологии кожи могут выступать в роли триггера нарушений ментального здоровья [1].
Грамотная профилактика атопического дерматита способствует не только снижению частоты развития обострений заболевания, но и уменьшает риск формирования сопутствующих ему коморбидных заболеваний. Токсичность существующей иммуносупрессивной терапии атопического дерматита также указывает на приоритет профилактики данного заболевания [6].
Факторы, влияющие на течение атопического дерматита, его профилактика и лечение
Проактивный режим применения топических противовоспалительных препаратов как средство профилактики обострений атопического дерматита
Частое использование топических противовоспалительных средств необходимо только в случае появления новых высыпаний. Такой режим терапии атопического дерматита называется реактивным. При этом ежедневное использование эмолентов способствует значительному увеличению продолжительности ремиссии.
Другим режимом лечения заболевания является проактивный метод, когда топические глюкокортикостероиды или ингибиторы кальциневрина наносят на ранее пораженные участки кожи, а также на новые очаги продолжительное время после обострения атопического дерматита в интермиттирующем режиме (1–3 р./нед.). Эмоленты при проактивном методе лечения наносят на всю поверхность тела ежедневно [7, 8].
Образовательные программы для пациентов и их родителей
Атопический дерматит — заболевание полиэтиологической природы, лечение которого включает широкий спектр лекарственных и физиотерапевтических средств. Осведомленность пациента о патогенезе заболевания и его течении, о методах и целях лечения способствует улучшению комплаентности, нивелирует ложные предубеждения и тревожность по поводу терапии [7].
Образовательные программы могут проходить в индивидуальном или групповом формате. Самая крупная школа проводилась в Германии в 2007 г., в ней приняли участие 823 пациента. В рамках шестинедельной школы пациентам были прочитаны лекции на тему течения атопического дерматита, особенностей питания пациентов, проводились занятия с психологами, что в результате привело к снижению тяжести заболевания, оцениваемой по шкале SCORAD, по сравнению с группой контроля [9].
Ввиду высокой занятости врачей не всегда возможно проводить дни атопического дерматита в реальном времени. Поэтому другим эффективным образовательным средством для пациентов стали видеолекции врачей-дерматовенерологов, а также веб-семинары и телемедицинские конференции для пациентов, что предположительно также будет способствовать улучшению комплаентности [7].
Аллергены как фактор развития атопического дерматита
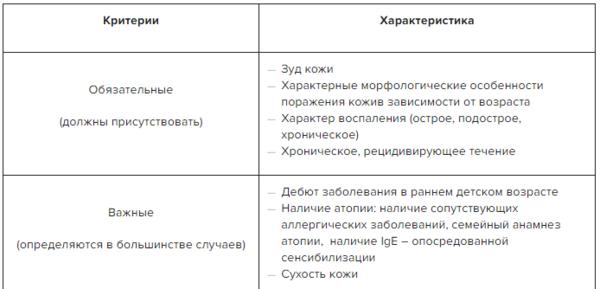
Развитие пищевой аллергии в возрасте до 2 лет является фактором риска развития тяжелого атопического дерматита. Многие авторы считают, что определение аллергенов и их устранение из окружающей среды выступает важным компонентом профилактики атопического дерматита. В пользу этого указывают данные о том, что проникновение аллергенов в кожу стимулирует выработку протеиназ эозинофилами. Это способствует формированию зуда, что может привести к развитию очередного обострения заболевания [10]. Для оценки аллергологического статуса пациента используют прик-тест, аппликационный тест, скарификационную пробу и определение уровня специфического иммуноглобулина IgE (табл. 1).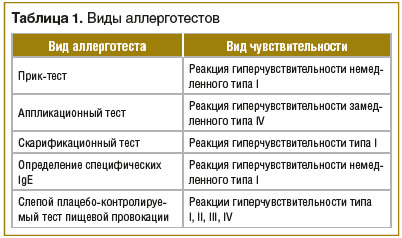
Положительный результат аппликационного теста отражает восприимчивость организма к исследуемому веществу, опосредованную через IgE-зависимую реактивность, однако это не указывает на то, что именно данный аллерген является триггером атопического дерматита. Часто экспозиция аллергена приводит к развитию немедленной реакции I типа с клинической манифестацией в виде крапивницы, зуда, нарушений работы желудочно-кишечного тракта и респираторной системы, анафилаксии, что не соотносится с проявлениями атопического дерматита. Поэтому важно установить не только наличие аллергена, но и то, что именно данный аллерген является фактором развития заболевания: прямым путем через воздействие на иммунные клетки или непрямым путем через усиление зуда [7, 9].
Реактивность к аэроаллергенам возрастает с возрастом. Наиболее часто встречающиеся аэроаллергены — продукты жизнедеятельности клещей домашней пыли, пыльца, пот домашних животных, плесневые грибы. Ингаляция аэроаллергенов приводит к секреции провоспалительных цитокинов у чувствительных пациентов, а контакт с кожей вызывает развитие экзематозной реакции у 5–45% восприимчивых больных атопическим дерматитом. Следует заподозрить наличие восприимчивости к аэроаллергенам, если высыпания у пациентов с атопическим дерматитом локализованы на открытых участках тела: на лице, шее, области декольте, верхних и нижних конечностях [2, 7, 9].
Не рекомендуется назначать всем пациентам с атопическим дерматитом гипоаллергенную диету. Установлено, что при существовании специфических IgE к белку куриного яйца исключение данного продукта из рациона пациентов с атопическим дерматитом приводит к улучшению состояния кожи. Однако другие элиминационные диеты не показали положительных результатов у больных. При подозрении на пищевую аллергию пациенту рекомендуется вести пищевой дневник. При наличии ассоциации обострений заболевания с приемом определенных продуктов рекомендуется исключение данного продукта из рациона на 4–6 нед. Если по истечении данного срока состояние пациента улучшается, необходимо провести слепой плацебо-контролируемый тест пищевой провокации, который является «золотым стандартом» диагностики пищевой аллергии (см. табл. 1).
В рамках приема практикующему врачу необходимо объяснять пациенту, что атопический дерматит — мультифакторное заболевание, в патогенезе которого аллергены играют в некоторых случаях лишь роль одного из триггеров. Поэтому профилактика должна быть комплексной, а не направленной лишь на устранение аллергенов [4, 7, 9].
Пробиотики
Доказано, что прием пробиотиков матерью во время беременности и сразу после родов снижает риск развития атопического дерматита у детей. Качественный состав пробиотиков, а именно включение одного или нескольких видов лактобактерий, не влияет на степень снижения риска развития заболевания. Исследование применения пробиотиков и пребиотиков у детей с атопическим дерматитом не показало значительного влияния на течение заболевания и риск развития обострений [10–14].
Рекомендации по модификации окружающей среды и изменению образа жизни
Важнейшие компоненты профилактики атопического дерматита — модификация окружающей среды, устранение внешних факторов, способных вызвать дебют или обострение заболевания. Окружающая среда, в которой находится беременная, также влияет на возможность развития атопического дерматита у ребенка. Установлено, что у женщин, проживающих в ремонтируемых во время беременности помещениях, риск рождения ребенка с атопическим дерматитом выше, чем в общей популяции. Летучие органические компоненты бытовых веществ способны проникать через плаценту в организм плода, вызывая активацию Th2-лимфоцитов, что лежит в основе патогенеза заболевания. Новая одежда часто содержит большое количество формальдегида, что приводит к раздражению кожи. Поэтому рекомендуется проводить тщательную обработку недавно купленных вещей. Для стирки рекомендуется использовать гелевые стиральные средства, не содержащие фосфатов. Необходимо избегать использования одежды из шерсти, шелка, фланели, т. к. данные материалы оказывают раздражающее действие на кожу. Другой важный фактор внешней среды — температура, оптимальным значением которой является диапазон между 18 и 22 °C. Резкая и частая смена температуры негативно влияет на состояние кожи детей, предрасположенных к развитию атопического дерматита. Низкий уровень влажности воздуха также может выступать в роли триггера атопического дерматита, поэтому зимой необходимо использовать увлажнитель воздуха [1, 8, 11].
Один из возможных триггеров атопического дерматита — экспозиция выделений клещей домашней пыли, чувствительность к которым среди пациентов с данным заболеванием является предметом изучения множества исследований [7, 15–19]. Bremmer et al. провели метаанализ семи рандомизированных контролируемых исследований детей, родители которых проводили специфическую санитарную обработку против клещей домашней пыли, а также использовали антиклещевые чехлы для постельных принадлежностей. Анализ показал отсутствие влияния профилактических мероприятий на вероятность развития атопического дерматита у детей. Можно предположить, что такой результат обоснован либо отсутствием участия выделений клещей домашней пыли в развитии атопического дерматита, либо недостаточностью устранения данного триггера для предотвращения заболевания [15].
Ожирение ассоциировано с более тяжелым течением атопического дерматита. Koutroulis et al. провели исследование 104 пациентов с атопическим дерматитом младше 18 лет. Было выявлено, что среди детей старше 2 лет с индексом массы тела более 24 индекс SCORAD достоверно выше, чем в других группах. Таким образом, раннее выявление и профилактика ожирения у детей предотвращают развитие атопического дерматита и способствуют снижению тяжести заболевания [12]. Оптимальный вид физических нагрузок для таких пациентов — плавание. Данный вид спорта исключает повышенную потливость и раздражение кожи одеждой. Для предупреждения раздражающего действия хлорированной воды необходимо сразу после водных процедур принять душ, а через 3–5 мин на всю поверхность тела нанести эмолент [11].
Восстановление защитных свойств кожи
Несмотря на множество теорий развития атопического дерматита, одним из ключевых факторов формирования данной патологии считается нарушение барьерной функции кожи [6, 20].
Дефекты эпидермиса являются входными воротами для потенциальных аллергенов внешней среды, что может привести к развитию реакции гиперчувствительности I типа, которая лежит в основе атопического дерматита, бронхиальной астмы, аллергического ринита и т. д. Нарушение целости эпидермиса является предрасполагающим фактором для колонизации кожи патогенными микроорганизмами, ферменты которых также повреждают эпидермис. Поэтому базисным методом профилактики, лечения обострений заболевания, а также увеличения продолжительности периода ремиссии является регулярное использование эмолентов, ежедневное нанесение которых на кожу новорожденных достоверно уменьшает риск развития атопического дерматита в будущем в 2 раза [11, 17, 19, 20].
Действующее вещество препарата Д-Пантенол (EGIS Pharmaceuticals PLC) — декспантенол — способствует восполнению субклинической дисфункции кожного барьера, а также предотвращает развитие воспалительной реакции благодаря усилению гидратации кожи и уменьшению проницаемости кожи для аллергенов (рис. 2). Ланолин и белый пчелиный воск, входящие в состав препарата, способствуют восстановлению липидного состава кожи, тем самым усиливают действие основного вещества. Препарат выпускается в двух лекарственных формах: крема и мази. Д-Пантенол является базисной ступенью терапии атопического дерматита согласно Федеральным клиническим рекомендациям по лечению данного заболевания и используется при любой степени тяжести патологии [17, 20].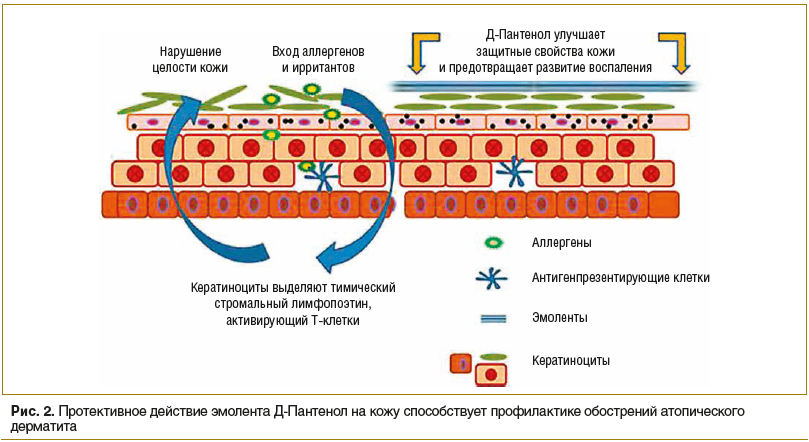
Заключение
Таким образом, профилактика атопического дерматита, ориентированная на ключевые звенья патогенеза, способствует как снижению заболеваемости самим дерматитом, так и уменьшает вероятность появления сопутствующих ему заболеваний. Так как одним из ключевых факторов развития заболевания служит нарушение барьерной функции кожи, то применение эмолентов достоверно уменьшает риск развития атопического дерматита. Современный эмолент Д-Пантенол на основе декспантенола является базисной ступенью терапии и применяется при любой степени тяжести атопического дерматита.
Источник