Первичный морфологический элемент атопического дерматита
Бесполостные
первичные элементы:
Пятно(macula)
–
ограниченное изменение окраски кожи
без изменения ее рельефа и консистенции.
Пятно образуется в результате изменения
кровенаполнения и изменения количества
пигмента. Воспалительные пятна имеют
ярко-розовую и красную окраску.
Гиперемические пятна величиной до
3-копеечной монеты называют розеолой,
крупные – эритемой.
Такие пятна называют сосудистыми.
Невоспалительные
сосудистые пятна
возникают вследствие рефлекторного
расширения сосудов (эритема стыдливости,
гнева), вследствие стойкого паралитического
расширения сосудов кожи (телеангиоэктазии),
могут быть врожденными.
Геморрагические
пятна
возникают в результате кровоизлияния
в кожу вследствие разрыва или повышенной
проницаемости сосудов. Первоначально
они красного цвета, затем по мере
превращения гемоглобина в гемосидерин
и гематоидин, приобретают фиолетовый,
зеленый и желтый цвет. Выделяют: петехии
(до 1 см в диаметре), более крупные –
экхимозы,
полосовидные – вибицесс.
При
отложении в коже пигмента возникают
гиперпигментные
пятна
(веснушки, хлоазмы, пигментные родимые
пятна), при снижении количества пигмента
–
гипопигментированные
пятна. При исчезновении пигмента –
депигментированные. Искусственные
пятна
возникают в результате введения в кожу
цветных растворов (татуировка) или
внедрения в нее частиц твердого вещества
(уголь,порох).
Волдырь(urtica)
– островоспалительный, возвышающийся
над кожей бесполостной элемент,
образующийся в результате отека
сосочкового слоя дермы с одновременным
расширением капилляров. Размер от 2 мм
до 10 см, красного .розового или белого
цвета. Обычно быстро и бесследно исчезает.
Возникает при действии эндогенных
(крапивница), экзогенных (укус комара,
ожог крапивой) факторов, в результате
механического раздражения (аутографизм).
Узелок
(папула,papula)
– небольшое, резко ограниченное, плотное,
слегка возвышающееся образование,
возникающее в результате гиперплазии
эпидермиса или скопления воспалительного
клеточного инфильтрата в верхних слоях
дермы, а также при отложении в верхней
части дермы продуктов обмена, например
холестерина (ксантомы). Величина папул
варьирует от размеров просяного зерна
(милиарные)
до размеров монеты (нумулярные),
плоские папулы размером с чечевицу
называют лентикулярными.
Цвет воспалительных папул
красный,невоспалительных – серовато-желтый
или телесный.
Бугорок
(tuberculum)–
небольшое бесполостное образование,
возвышающееся над уровнем кожи, образуется
в результате развития в сетчатом слое
ограниченного воспалительного клеточного
инфильтрата типа инфекционной гранулемы.
Бугорки наблюдаются при хронических
инфекционных заболеваниях: третичном
сифилисе, туберкулезе, лепре.Величина
колеблется от просяного зерна до
горошины; цвет – от желто-красного до
красного или застойно – синюшного,
консистенция мягкая, плотно-эластическая
и плотная. При изьязвлении бугорка
образуется рубец, при заживлении без
изьязвления – рубцовая атрофия.
Узел
(nodus)-
крупный 3-5 см бесполостной элемент,
представляющий собой ограниченное
уплотнение в гиподерме, определяемое
пальпаторно или возвышающееся над
уровнем кожи. Воспалительные узлы
формируются за счет ограниченного
неспецифического
(гидраденит,
фурункул, узловатый васкулит) и
специфического (третичный
сифилис.лепроматозная лепра) клеточного
инфильтрата. Невоспалительные узлы
образуются в результате опухолевого
разрастания (липома, фиброма) или
отложения в гиподерме солей кальция,
холестерина, амилоида( кальциноз кожи,
туберозная ксантома, амилоидоз кожи).
Кожа над воспалительными узлами не
изменена или красного цвета, над
невоспалительными – желтоватого,коричневатого
оттенка или не изменена. Неспецифические
воспалительные узлы рассасываются или
гнойно расплавляются с дальнейшим
изьязвлением и рубцеванием,специфические
оставляют после себя рубец или рубцовую
атрофию.
Полостные
первичные морфологические элементы:
Пузырек(vesicula)–
поверхностное размером до 5 мм образование
с серозным или геморрагическим содержимым.
Вскрывается с образованием эрозии или
подсыхает с образованием корки или
чешуйки, оставляет временную пигментацию.
Обычно причиной является вирусная
инфекция (герпес, ветряная оспа).
Пузырь(bulla)
– полостной элемент, размером от горошины
до куриного яйца. Развивается в результате
скопления жидкости в эпидермисе или
под ним. Различают покрышку, основание
и полость. Содержимое пузырей может
быть серозным, геморрагическим и гнойным.
Пузыри подсыхают с образованием корки
или вскрываются, образуя эрозию. Размеры
пузыря колеблются от лесного ореха до
куриного яйца и больше. Пузыри
воспалительного характера возникают
на эритематозной коже. Такие пузыри
располагаются субэпидермально (ожог,
отморожение, стрептодермия).
Внутриэпидермальные пузыри возникают
на видимо неизмененной коже за счет
акантолиза (пузырчатка). Пузыри могут
эрозироваться или покрываться коркой.
После пузырей стойких следов на коже
не остается.
Гнойничок(pustula)–
полостной островоспалительный элемент
полушаровидной формы, размером 1-10 см с
гнойным содержимым. Эпидермальные
пустулы образуются в результате некроза
эпителиальных клеток, впоследствии
образуется язва и рубец. Поверхностные
пустулы эрозируются, покрываются коркой,
стойкого следа впоследствии не остается.
Пустулы, развивающиеся в устьях волосяных
фолликулов называют фолликулитами,
в устьях сальных желез – акне,
нефолликулярная эпидермальная пустула
в виде дряблого плоского пузыря носит
название фликтена,
глубокий нефолликулярный гнойничок –
эктима.
Вторичные
морфологические элементы
возникают на базе первичных в процессе
их эволюции.
Вторичное
пятно
– образуется в результате временного
скопления в коже меланина или гемосидерина
(гиперпигментация) или исчезновения
меланина (гипопигментация и депигментация).
Чешуйка(squama)
– роговая пластинка, образующаяся в
результате гипер-паракератоза,
представляет собой скопление отторгающихся
клеток рогового слоя. Шелушение бывает
мелкопластинчатым (муковидное,отрубевидное)
и крупнопластинчатым.
Эрозия(erosio)
– поверхностный дефект кожи в пределах
эпидермиса. Развивается вследствие
вскрытия пузырька, пузыря, гнойничка
или нарушения целостности эпителия на
поверхности папул. Эрозии имеют
розово-красный цвет и мокнущую поверхность.
Заживают путем эпителизации не оставляя
стойких изменений.
Ссадина
(Экскориация)
– повреждение кожи в результате
механической травмы, например
расчесов.Ссадины часто наблюдаются при
зудящих дерматозах, могут быть
поверхностными (в пределах эпидермиса)
или глубокими (в пределах дермы).
Язва
(ulcus)–
глубокий дефект в пределах эпидермиса
и дермы, но может распространяться на
гиподерму и нижележащие ткани. Может
образовываться в случае разрешения
бугорков, узлов и глубоких пустул. Всегда
заживают с образованием рубца.
Рубец
(cicatrix)
— образуется
на месте глубокого дефекта кожи (язв,
глубоких трещин, ссадин) путем замещения
его грубоволокнистой соединительной
тканью. Вначале его цвет розовый, затем
белый с пигментной каемкой. Рубцы могут
быть ниже уровня поверхности окружающей
ткани (атрофические),
на одном уровне (плоские)
и выше уровня (гипертрофические
или келоидные).
Рубцовая атрофия образуется в случаях
замещения глубокого клеточного
инфильтрата рубцовой тканью (бугорки,рубцы),
без предварительного изьязвления.
Трещина(fissura)–
линейный разрыв кожи, происходит при
снижении ее эластичности. Трещины бывают
поверхностные и глубокие (в пределах
эпидермиса и дермы соответственно).
Корка(crusta)
–
образуется при засыхании на коже
отделяемого. Образуется при пузырях,
пузырьках, гнойничках, эрозиях, язвах,
трещинах, экскориациях. Цвет корки
зависит от характера отделяемого: желтый
при гное, коричневый при геморрагическом
отделяемом, сероватый при серозном
экссудате.
Вегетации
–
сосочковидные образования, возникающие
в результате разрастания сосочков дермы
(папилломатоз) и утолщения шиповидного
слоя (акантоз) эпидермиса. Внешне
вегетации напоминают петушиные гребни
или цветную капусту. Они образуются
вторично на поверхности эрозий и папул,
иногда возникают первично (остроконечные
кондиломы.
Лихенификация
– утолщение кожи и усиление кожного
рисунка. Возникает в результате
гиперплазии эпидермиса и клеточной
инфильтрации в сосочковом слое дермы.
Наблюдается при хронических зудящих
дерматозах.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
На нашей коже существует множество разных складок, рубчиков,пятен и пятнышек, а иногда и разного рода высыпания. Эти узелки, пузырьки и пятнышки называют морфологическими элементами кожи. Эти морфологические элементы нам говорят не только о проблемах и состоянии кожи, но и об общем состоянии нашего организма. Каждое кожное высыпание или сыпь на коже состоит из отдельных морфологических элементов. Морфологические элементы сыпи разделяются на первичные и вторичные. Первичные морфологические элементы Пятно (macula) — изменение цвета кожи на ограниченном участке, не возвышающееся над уровнем кожи и по плотности не отличающееся от здоровых участков кожи. Пятна различают воспалительные и невоспалительные. Воспалительные пятна связаны с расширением сосудов дермы. Такие пятна исчезают при надавливании кожи пальцем и появляются вновь после прекращения давления. Виды воспалительных изменений кожи: 1) розеолезная сыпь (пятна менее 5 мм). Множественные розеолы описываются как мелкоточечная сыпь; 2) мелкопятнистая сыпь (пятна размером 10- 20 мм); 3) эритематозная сыпь (пятна размером более 20 мм). Воспалительные пятна могут бесследно исчезать или оставлять после себя пигментацию за счет скопления меланина или шелушение. К невоспалительным относятся пятна, образующееся в результате кровоизлияний: петехии — точечные кровоизлияния, пурпура — множественные геморрагии округлой формы размером от 2 до 5 мм, экхимозы — кровоизлияния неправильной формы размером более 5 мм. Геморрагии, расположенные линейно в виде полосок, называются вибицес. Цвет геморрагических элементов может иметь различные оттенки: красный, синевато-красный, желто-зеленый, желтый, синий. Это связано с превращением гемоглобина в гематондин и гемосидерин. К невоспалительным пятнам относятся пятна, обусловленные отложениями пигмента меланина, — невусы. Различают врожденные и приобретенные невусы, их цвет колеблется от желтого, коричневого до черного цвета. Депигментированные элементы обусло влены недостатком или полным отсутствием меланина. Мелкие пятна описываются как лейкодерма, крупные участки называются витилиго. Врожденное отсутствие меланина в коже носит название альбинизм. Пятнистая сыпь может возникнуть при различных патологических процессах. Розеолезная сыпь наблюдается при брюшном, сыпном тифе, паратифах А и В, сифилисе. Мелкоточечная сыпь характерна для скарлатины, мелкопятнистая — для краснухи, крупнопятнистая возникает при кори, при инфекционной эритеме. Различные виды геморрагической сыпи возникают при воспалительных процессах, токсических воздействиях, нарушении обмена веществ, травмах. Узелок, папула (papula) — ограниченное, слегка возвышающееся над уровнем кожи образование с плоской, куполообразной поверхностью. Появляется вследствие скопления воспалительного инфильтрата в верхних слоях дермы или разрастания эпидермиса. Окраска папул может быть различной. При слиянии между собой папулы образуют бляшки или целые площадки, занимающие целые участки кожи. После заживления могут оставлять временную пигментацию или депигментацию, шелушение кожи. рис.1. Узелок Бугорок (tuberculum) — ограниченный, плотный, бесполостной элемент, выступающий над поверхностью кожи и достигающий в диаметре 5 мм. Клинически сходен с папулой, но на ощупь он плотнее и, в отличие от папулы, некротизируется и оставляет рубец, язву. Бугорки характерны для туберкулезной волчанки, лепры, грибковых поражений кожи. рис.2. Узел Пузырек (vesicula) — образование, выступающее над поверхностью кожи, наполненное серозной кровянистой жидкостью. Размер 1- 5 мм. В процессе эволюции может подсыхать, образуя прозрачную или бурую корочку. После разрешения оставляет временную депигментацию или исчезает бесследно. Пузырек может превращаться в гнойничок — пустулу. Пузырек является характерным для ветряной оспы. рис.3. Пузырек Пузырь (bulla) — элемент, подобный пузырьку, но значительно больший в размерах. Располагается в верхних слоях эпидермиса, наполнен серозным кровянистым гнойным содержимым. После себя оставляет стойкую пигментацию. Возникает при ожогах, дерматите, герпетиформном дерматите. рис.4. Пузырь Гнойничок (pustula) — небольшой островоспалительный элемент с гнойным содержимым. Чаще возникает при инфицировании папул и везикул. Пустулезный элемент, расположенный в области волосяного фолликула, называется фолликулярный, а в области протоков сальных желез — угорь (acne). После вскрытия пустул образуется желтая корочка, затем, иногда, образуются рубцы. рис.5. Гнойничок Волдырь (urtica) — бесполостной элемент, возвышающийся над поверхностью кожи, размером от 2- 3 до 10- 12 мм и больше. Нередко при осмотре больного на коже можно обнаружить различные морфологические элементы. Смешение элементов встречается при аллергодерматозах, кори, брюшном тифе и других заболеваниях. рис.6. Волдырь Вторичные морфологические элементы: 1) пигментация и депигментация; 2) чешуйка (scvama); 3) корка (crusta); 4) рубец (cicatrix); 5) эрозия (erosio); 6) ссадина (excoriatio); 7) трещина (phagaoles); 8) язва (ulсus); 9) лихенизация (lichenificacio); 10) вегетация (vegetacio); 11) стрии (striae). Пигментация и депигментация. Пигментные пятна могут возникать в результате отложения меланина или гемосидерина в местах бывших первичных (узелки, пузырьки, гнойнички) и вторичных (трещины, эрозии) элементов сыпи. Гипопигментация возникает часто после шелушащихся и папулезных элементов. рис.7. Пигментация: рис.8. Гипопигментация: Чешуйка. Скопление отторгшихся роговых пластинок эпидермиса. Шелушение может быть листовидное, пластинчатое, отрубевидное. Появление чешуек встречается при скарлатине, псориазе, кори, себорее. рис.9. Чешуйка: Корка. Образуется в результате высыхания содержимого пузырьков, пузырей, гнойничков. Корки могут быть различной толщины, различного цвета. рис.10. Корка: Рубец. Элемент заживления поврежденной кожи за счет образования соединительной ткани. Рубец образуется на месте ожогов, ран, узлов, пустул, бугорков. Свежие рубцы со временем бледнеют. Они могут быть плотными и выступающими над поверхностью кожи — келоидные рубцы. Атрофические рубцы располагаются ниже уровня кожи. Ткань на этом месте истончена. Рубцовая атрофия кожи возникает без предшествующего нарушения целостности кожи. рис.11. Рубец Эрозия. Дефект кожи в пределах эпидермиса. Чаще развивается в результате вскрытия пузырьков, пустул, нарушения целостности эпидермиса на поверхности папул. Заживление происходит бесследно, иногда возникает депигментация. рис.12. Эрозия Ссадина. Дефект кожи линейной формы. Возникает в результате травмы, проходит бесследно. Глубокие ссадины легко инфицируются. В этих случаях оставляют рубцы. Трещины. Линейные нарушения целостности кожи в виде разрыва, возникающие вследствие потери эластичности. Типичными местами являются углы рта, межпальцевые складки, ладони, подошвы, область ануса. рис.13. Поверхностная трещина Язва. Глубокий дефект кожи, иногда достигающий подлежащих органов. Образуется в результате распада первичных элементов сыпи, травм, трофических нарушений. рис.14. Язва Лихенизация. Проявляется усилением кожного рисунка, сухостью, зудом, гиперпигментацией. Чаще всего локализуется в локтевых, подколенных сгибах, паховых складках. рис.15. Лихенезация или Лихенификация Вегетация. Образуются в области длительно существующего воспалительного процесса в результате усиленного разрастания шиповатого слоя эпидермиса и имеют вид ворсинок, сосочков дермы. Поверхность вегетаций неровная, бугристая, напоминающая петушиные гребешки. Если поверхность вегетаций покрыта утолщенным роговым слоем, то они сухие, жесткие и имеют серый цвет. Если вегетации эрозированы, что бывает нередко при трении в очагах поражения, то они мягки, сочны, розово-красного или красного цвета, легко кровоточат, отделяют серозную или серозно-кровянистую жидкость. При присоединении вторичной инфекции появляются болезненность, ободок гиперемии по периферии, серозно-гнойное отделяемое. рис.16. Вегетация |
Источник
Многие заболевания аллергической природы сопровождаются проявлениями на коже. Один из наиболее частых примеров – атопический дерматит. Почему он возникает, какие имеет особенности и чем лечится, стоит рассмотреть подробнее.
Что это такое?
Атопический дерматит является хроническим воспалительным заболеванием кожи, которое сопровождается зудом и папулезной сыпью с лихенификацией. Патология сопровождается длительным течением со склонностью к рецидивам, повышенной чувствительностью к различным раздражителям, зависит от сезонных факторов и связан с генетической предрасположенностью. По сути, это воспаление аллергической природы с достаточно широкой распространенностью, поражающее людей различного возраста, включая детей.
Нейродермит: есть ли отличия?
Атопический дерматит и нейродермит – это два разных названия одного и того же заболевания. Последний термин уже устарел, поскольку раньше патологию рассматривали как невроз кожи. В дальнейшем же стало известно о механизмах атопии (измененной чувствительности), которые и лежат в основе дерматоза.
Причины и механизмы развития
Ведущая роль в развитии патологии принадлежит иммунным механизмам, которые запускаются различными факторами – наружными и внутренними. Наиболее распространено внешнее воздействие аллергенов:
- Растительных (запахов, пыльцы, пуха).
- Животных (шерсть, эпителий, клещи).
- Бытовых (моющие средства, краски, косметика).
- Пищевых (клубника, шоколад, морепродукты, яйца, цитрусовые).
- Лекарственных (многие медикаменты).
Однако раздражителями могут быть и другие вещества. Неаллергенный характер имеют сигаретный дым, холодный воздух, стрессы. Помимо экзогенных факторов, большое значение отводится внутреннему состоянию организма, в частности, кожной гиперреактивности и наследственности.
Причинные антигены связываются с рецепторами на поверхности клеток Лангерганса, которые отвечают за презентацию чужеродного вещества T-лимфоцитам. Последние, дифференцируясь в хелперы 2 порядка, активируют образование плазмоцитов и синтез ими специфических иммуноглобулинов E.
Повторный контакт с аллергеном приводит к образованию комплекса антиген-антитело на поверхности тучных клеток и дегрануляции их мембран с выходом биологически активных веществ (гистамина, серотонина, эйкозаноидов, факторов хемотаксиса). Эти и другие соединения повышают сосудистую проницаемость, вызывают отечность и стимулируют клеточные реакции.
У детей развитие атопического дерматита нередко протекает на фоне ферментопатий пищеварительного тракта, создающих условия для эндогенной интоксикации. Это сочетается с нейроэндокринными нарушениями, дисфункцией калликреин-кининовой системы и метаболизма катехоламинов. Из-за аллергического воспаления снижается барьерная функция кожи, что в дальнейшем повышает риск микробного инфицирования.
Развитие атопического дерматита опосредовано реакциями кожной гиперчувствительности в ответ на внешние и внутренние стимулы.
Стадии и формы хронического процесса
Классификация атопического дерматита предполагает выделение клинических форм и стадий заболевания. Развиваясь, аллергический процесс проходит несколько периодов:
- Начальный.
- Выраженных изменений.
- Ремиссии.
- Выздоровления.
Манифестная стадия может принимать острый, подострый или хронический характер. При длительном течении заболевания ремиссии могут быть полными и неполными, а тяжесть обострения, как правило, варьируется от умеренной до выраженной. Если рассматривать морфологическую характеристику процесса, то его можно разделить на несколько клинических вариантов:
- Экссудативный.
- Эритематозный.
- Эритематозно-сквамозный (простой и с лихенизацией).
- Лихеноидно-пруригинозный.
Кроме того, исходя из возраста ребенка, атопический дерматит бывает младенческим (до 2 лет), детским (от 2 до 13 лет) и подростковым (старше 13 лет).
Как проявляется патология?
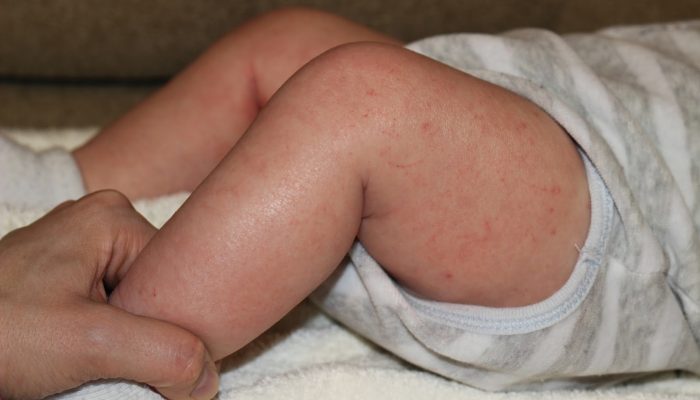
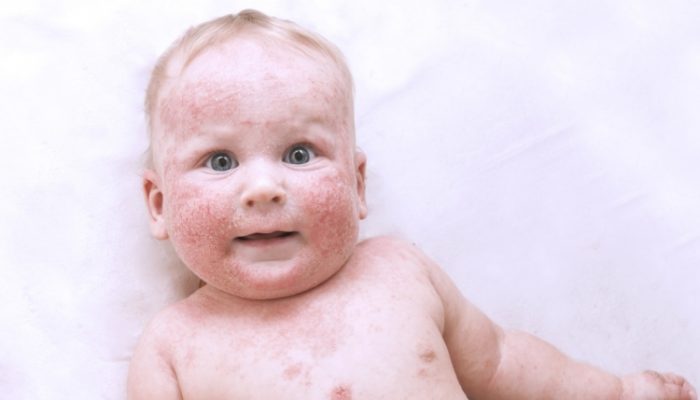
Симптомы атопического дерматита могут появиться еще на 1 году жизни ребенка в виде покраснения, отечности, микровезикул, мокнутия и корок. Подобный процесс обычно трактуют как аллергический диатез или экзему. В более старшем возрасте и у взрослых инфильтрация преобладает над экссудацией.
Что является первичным элементом?

Первичным морфологическим элементом атопического дерматита считаются микровезикулы или папулы, расположенные на фоне островоспалительной эритемы. Это зависит от клинической формы патологии. В дальнейшем образуются вторичные элементы:
- Чешуйки.
- Лихенификация.
- Гиперпигментация.
- Экскориации (расчесы).
- Геморрагические корочки.
Папулы, сливающиеся в бляшки и сплошную инфильтрацию, сопровождаются интенсивным зудом, в результате чего покрываются расчесами с геморрагическими корками. Кожа в этих местах пигментируется, становится сухой и покрывается отрубевидными чешуйками. Рисунок эпителия становится резко подчеркнутым (лихенификация), кожа выглядит шагреневой.
Первичные морфологические элементы сыпи при атопическом дерматите – это папулы, микровезикулы и эритематозные пятна.
Места излюбленной локализации
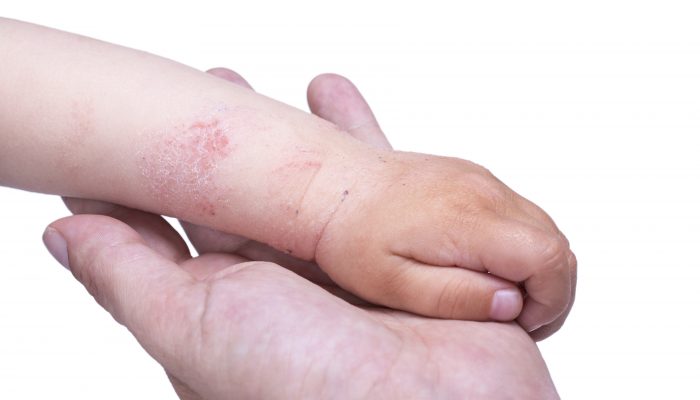
В детском возрасте проявления атопического дерматита локализуются на лице, шее, плечах, голенях и в области крупных складок. У взрослых лихеноидные папулы располагаются на груди, спине и животе в виде рассеянных элементов или сливных очагов. Диффузный процесс иногда поражает и красную кайму губ (атопический хейлит).
Ограниченные высыпания также имеют места излюбленной локализации. Ими становятся задняя и боковые поверхности шеи, внутренняя часть бедер, сгибательные участки крупных суставов. Кроме того, высыпания зачастую возникают в аногенитальной зоне и межъягодичных складках.
Другие признаки и синдромы
Сыпь при атопическом дерматите сопровождается и другими признаками. Заболеванию присущи вегетативные реакции (белый дермографизм, нарушение пото- и салоотделения), яркий пиломоторный рефлекс («гусиная кожа») и интенсивный зуд (особенно в вечернее и ночное время). Последний приводит к невротическим расстройствам:
- Эмоциональной лабильности.
- Раздражительности.
- Астенизации.
- Нарушению сна.
- Ухудшению настроения.
Для патологического процесса характерно хроническое течение и сезонность с улучшением в летнее время и обострением зимой. Нередко атопический дерматит сочетается с бронхиальной астмой, поллинозом, аллергическим ринитом или конъюнктивитом.
Формулировка предварительного диагноза
Диагноз атопического дерматита удается предположить на основании анамнестических данных (жалобы, история развития болезни, наличие семейных случаев) и результатов физикального обследования. Типичные морфологические элементы сыпи, характерная локализация кожных изменений, выраженный зуд и другие симптомы – все это позволяет врачу сделать предварительное заключение.
Осложнения у детей
В ряде случаев атопический дерматит дает осложнения. Расчесывая высыпания немытыми руками, дети могут заносить микробную инфекцию, из-за которой развиваются пиодермии или микозы (гнойничковые и грибковые заболевания соответственно). Повреждение кожного покрова иногда становится входными воротами и для вирусов, вызывающих, например, герпес или бородавки.
Аллергический процесс, не нашедший адекватного лечения в раннем возрасте, далее перерастает в более серьезные состояния, в частности, бронхиальную астму. Кроме того, с атопическим дерматитом ассоциирован ряд аутоиммунных заболеваний: хроническая крапивница, целиакия, красная волчанка, ревматоидный артрит, хронический гломерулонефрит, болезнь Крона.
При запоздалом выявлении и нехватке лечебных возможностей атопический дерматит может стать источником достаточно серьезных осложнений.
Дополнительная диагностика

Если основой предварительного диагноза становится клиническая картина, то для итогового заключения необходимы результаты дополнительных методов. Для уточнения характера процесса и определения гиперчувствительности врач назначает:
- Биохимический анализ крови (иммуноглобулины E).
- Серологические тесты (ИФА, РАСТ, МАСТ).
- Кожные аллергопробы.
Исходя из сопутствующих заболеваний, пациенту могут понадобиться и другие диагностические процедуры. Копрограмма, анализ кала на дисбактериоз и УЗИ внутренних органов назначаются при наличии дисфункции пищеварительной системы, а эндокринные нарушения требуют исследования гормонального статуса.
Какой врач лечит заболевание?
Поскольку патология относится к кожным заболеваниям, то ее диагностику и лечение проводит дерматолог. Однако механизмы гиперчувствительности к тем или иным веществам требуют вмешательства в процесс аллерголога-иммунолога. А устранить некоторые предпосылки для развития дерматита помогают гастроэнтеролог и эндокринолог.
Как уменьшить проявления и вылечить?
Родители ребенка с атопическим дерматитом или взрослые, страдающие хроническим заболеванием – все хотят от него избавиться. Это достаточно длительный процесс, требующий комплексного подхода и четкого выполнения врачебных назначений.
Общие рекомендации

Немаловажное значение при атопическом дерматите имеют мероприятия общего характера. Создать благоприятные условия для его излечения помогут:
- Охранительный режим.
- Гипоаллергенная диета.
- Санация хронических очагов инфекции.
Первый пункт предполагает регуляцию воздействия средовых факторов, т. е. исключение контакта с потенциальными провокаторами атопии. Диета и ликвидация хронических воспалительных очагов служат той же цели – уменьшить аллергенную нагрузку на организм, облегчив работу иммунной системы.
Медикаментозное лечение
Основа терапии атопического дерматита – это прием медикаментов. Арсенал средств, используемых в подобной ситуации, достаточно широк, поскольку включает лекарства системного и местного действия.
Системная коррекция
В развитии аллергического процесса при дерматите принимают участие различные факторы и механизмы, что требует соответствующей коррекции. Поэтому системная терапия заключается в использовании следующих средств:
- Антигистаминных (Цетрин, Кларитин, Эбастин).
- Противовоспалительных (Ортофен, индометацин).
- Иммуномодуляторов (гамма-глобулин, Тактивин, Пентоксил, Миелопид).
- Кортикостероиды (преднизолон).
- Энтеросорбенты (Атоксил, Смекта, Энтеросгель).
При дисбиозе кишечника показаны пробиотики (Линекс, Бифиформ), а дисфункции пищеварения требуют ферментов (Фестал, Панзинорм Форте), спазмолитиков (Но-шпа, Дуспаталин). Присоединение вторичной бактериальной флоры – это повод назначить антибиотики, а невротические реакции устраняют седативными (валериана, пустырник) и транквилизаторами (оксазепам, триоксазин). Кроме того, снижение выраженности симптоматики атопического дерматита у детей наблюдается при введении дополнительных доз витамина D.
При склонности к аллергическим реакциям необходимо очень осторожно подходить к выбору медикаментов, назначая только самые необходимые и безопасные.
Чем обрабатывать кожу?
Кожные симптомы ослабляются и под воздействием наружной терапии. Она проводится средствами из нескольких групп:
- Кератопластические (ихтиол, нафталан, деготь).
- Местноанестезирующие (анестезин, ментол).
- Кортикостероиды (Элоком, Синафлан, Фторокорт).
- Ингибитор кальциневрина (Элидел).
Осложнение дерматита пиодермией вынуждает обрабатывать кожу антисептиками (растворы анилиновых красителей), накладывать мази с антибиотиками (линкомициновая, Фузудин-натрий с Димексидом). В зону ограниченных высыпаний могут делать инъекции Новокаина, Бенкаина, метиленового синего.
Физиопроцедуры
Клиническое улучшение при атопическом дерматите наблюдается при использовании УФ-облучения, которое угнетает чрезмерную активность иммунных реакций. Применяются и другие физиопроцедуры:
- Фонофорез гидрокортизона.
- Парафиновые и озокеритовые аппликации.
- Лазерное излучение.
- Магнитотерапию.
- Лечебные ванны.
- Массаж.
Многие методы доступны в период стихания островоспалительных явлений на коже. Летом показано и санаторно-курортное лечение на источниках, богатых сероводородом, йодобромом, радоном.
Профилактика

Превентивная десенсибилизация и детоксикация, призванные предотвратить развитие атопического дерматита у склонных к нему лиц, прежде всего предполагают правильную диету. Она составляется отдельно для каждого случая с учетом переносимости тех или иных продуктов. В рационе рекомендуют ограничить или вовсе исключить цитрусовые, шоколад, клубнику, яйца, мед, орехи. Профилактика обострений также включает соблюдение правил личной гигиены и длительный летний отдых в южных регионах.
Выполняя ряд правил и соблюдая полученные рекомендации, удастся не только предотвратить обострение дерматита, но и снизить риск его возникновения у предрасположенных лиц.
Атопический дерматит – это хроническое рецидивирующее заболевание аллергической природы. В большинстве случаев он запускается внешними факторами (контакт с различными веществами) на фоне внутренних предпосылок (генетическая предрасположенность). Болезнь начинается еще в раннем детстве, а с возрастом прогрессирует и нередко дает осложнения, требуя качественного и своевременного лечения.
Источник
Notice: Trying to access array offset on value of type bool in /var/www/www-root2/data/www/adm-bizhbulyak.ru/wp-content/themes/arianna/library/core.php on line 498


