Пищевая аллергия атопический дерматит лечение

Развитие воспалительного заболевания кожи в ответ на употребление каких-либо продуктов называется пищевым дерматитом. Это заболевание, чаще всего, проявляется у детей, однако и пищевой дерматит у взрослых не является чем-то исключительным. Негативная реакция может развиться на любой вариант еды, но есть определенная категория продуктов, которые вызывают развитие дерматита чаще всего.
Пищевой дерматит – распространенное заболевание, с которым сталкивается множество людей. Первые признаки болезни, чаще всего, проявляются еще в младенческом возрасте. И часто родителей путают проявления пищевого дерматита и диатеза, хотя эти недуги имеют разную природу. Разберемся, как проявляется кожное заболевание у ребенка и взрослого.
Особенности
Пищевой дерматит имеет аллергическую природу. Заболевание одинаково часто встречается у представителей обоих полов. Чаще всего, первые симптомы проявляются еще во младенчестве или в раннем детстве. У взрослых людей (старше 30 лет) заболевание впервые развивается крайне редко. Чаще всего, случаи заболевания во взрослом возрасте случаются в районах с плохой экологией.

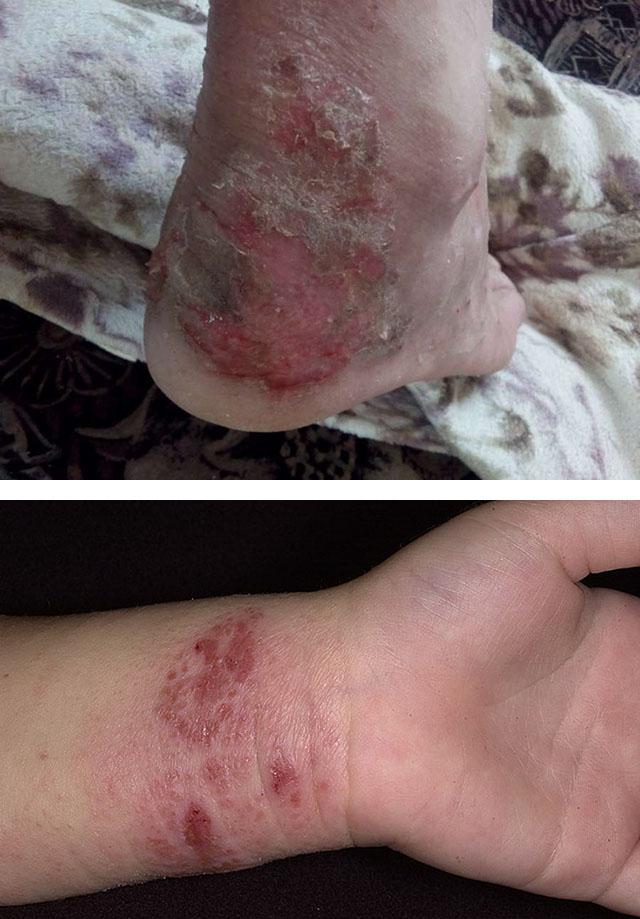
Дерматит может поразить любую часть тела, в том числе и лицо. Основные симптомы – это зуд и появление сыпи. Предрасполагающим фактором является употребление в пищу продукта, который является аллергеном для конкретного человека.
Причины
Причина развития аллергического дерматита заключается в индивидуальной гиперчувствительности. При столкновении с раздражителем (употреблении в пищу продукта-аллергена) развивается негативная кожная реакция замедленного типа.
Основное значение в развитии воспаления играют Т-лимфоциты. Появление первых признаков реакции отмечается в период от 3 до 14 дней после употребления продукта-аллергена.
Заразно ли заболевание?
Воспаленная кожа, покрытая сыпью, выглядит не слишком привлекательно. Больные испытывают не только физический, но и моральный дискомфорт, особенно если высыпания расположены на открытых участках тела. Окружающие, увидев воспаленную кожу, начинают шарахаться от больного, опасаясь заразиться.

А между тем, пищевые дерматиты не заразны, поэтому больной не представляет опасности для окружающих.
Как отличить от атопического?
Разница между пищевым и атопическим дерматитом заключается в природе заболевания. Склонность к развитию атопического дерматита передается по наследству, это заболевание является хроническим. Если пищевые аллергии можно вылечить, просто исключив употребление определенных разновидностей еды, то при атопии кожи такими простыми мерами не обойтись.
Как проявляется в разные периоды жизни?
Как уже упоминалось, аллергический дерматит, зачастую, проявляется в раннем возрасте. Разберемся, как протекает заболевание в разные периоды жизни.
У новорожденных
У младенцев воспалительные реакции кожи аллергической природы проявляется в том случае, если мама в период вынашивания употребляла много высокоаллергенных продуктов или питалась неполноценно. Кроме того, фактором, провоцирующим развитие недуга, могут быть осложнения беременности.
Проявляется заболевания покраснениями и появлением сыпи. Чаще всего, поражается кожа на щечках.
У младенцев
В возрасте до года риск развития пищевого дерматита одинаков при любом типе вскармливания. Причины этого:

- употребление мамой продуктов аллергенов (при грудном вскармливании);
- неподходящая смесь (при кормлении заменителями грудного молока);
- слишком раннее введение прикорма или неправильный выбор продуктов для малыша.
Чаще всего, причиной пищевых аллергий являются следующие виды продуктов:
- белок коровьего молока;
- куриные яйца;
- рыба.
Совет! Очень важно не перекармливать малыша. Риск развития пищевого дерматита повышается у тех малышей, которые получают порции больше нормы. Постоянное перекармливание может спровоцировать негативную реакцию организма в форме развития воспалительного заболевания кожи.
У детей
Дети часто страдают пищевыми аллергиями. Это связано с тем, что иммунная и пищеварительная система у ребенка еще не совершенны. Неспособность незрелой печени переработать определенные вещества приводит к развитию воспалительного дерматологического заболевания. Симптоматика дерматитов, вызванных пищевыми аллергиями, стандартны, при этой болезни отмечаются:

- покраснение, припухлость кожи;
- сильный зуд;
- появление везикул.
Совет! Из-за выраженного зуда ребенок расчесывает кожу, что приводит к формированию корок. Кроме того, может присоединиться вторичная инфекция.
Высыпания чаще локализуются на коже лица и головы, а также на сгибах рук и ног.
У взрослых
Заболевание протекает хронически. При обострении отмечаются следующие симптомы:
- появление сыпи в виде бугорков;
- образование плотных бляшек красного цвета;
- нарушение обменных процессов в тканях эпидермиса и дермы.
Кожа поражается чаще всего в верхней половине тела – на руках, ногах, шее, лице, груди и спине.

Диагностика
Поставить диагноз при этом типе дерматита несложно. Диагноз, чаще всего, ставится после визуального осмотра врачом. Но важно не только поставить диагноз, но и выявить её причину, то есть, определить тот продукт, который вызывает такую кожную реакцию. Для этого в период ремиссии проводятся специфические пробы. Проводится эта процедура так:
- под кожу больного при помощи шприца вводится раствор распространенных аллергенов, а также делают инъекцию стерильной водой;
- затем наблюдают за состоянием кожи. Над местом инъекции появляется покраснение.
Дополнительно врач может направить пациента на прохождение общеклинических анализов. При нетипичном течении заболевания необходимо сделать анализ содержания в крови иммуноглобулина типа E, биопсию кожи в месте воспаления, липидограммы и другие специфические анализы.
Способы терапии
Для лечения дерматита, вызванного аллергией, в первую очередь, назначают антигистаминные препараты.
Совет! Болезнь имеет свойство прогрессировать, поэтому необходимо обратиться к врачу нужно сразу после появления первых признаков.

Кроме того, необходимо удалить из организма опасный аллерген, попавший в организм вместе с пищей. Чтобы лечение приносило результаты, больной сразу же переводится на гипоаллергенную диету. Кроме того, рекомендуется витаминотерапия. Для лечения взрослых пациентов рекомендуется следующая схема:
- проведение очистительных клизм для выведения из организма аллергена;
- прием сорбентов и мочегонных средств, целью назначения этих препаратов также является с наиболее быстрое выведение аллергена;
- для укрепления организма рекомендуется введение препаратов хлористого кальция и тиосульфата натрия. Препараты вводятся внутривенно;
- препараты антигистаминных препаратов перорально;
- при тяжелом течении назначается гормональная терапия – прием препаратов с содержанием глюкокортикостероидов.
Если заболевание было выявлено на ранних стадиях, то достаточно использовать антигистаминные препараты наружно и внутренне. Этого лечения будет достаточно. В случае тяжелого течения, когда появляются обширные мокнущие поверхности с признаками нагноения, необходимо более серьезное лечение. Помимо антигистаминных средств, назначается:

- прием антибиотиков или антигрибковых препаратов (в зависимости от вида присоединенной инфекции);
- мази с содержанием кортикостероидов (наружно).
Медикаменты
Назначать медикаментозное лечение необходимо индивидуально с учетом клинической картины. Так, при легком течении заболевания назначают следующие антигистаминные средства:
- Супростин;
- Лоратадин;
- Кларитин и пр.
Курс приема антигистаминных средств продолжается 1-2 недели. Длительность приема и дозировка определяется индивидуально. Для наружного применения назначают мази или гели с содержанием антигистаминов. Примером такого средства является Фенистил гель. Кроме того, могут быть назначены следующие медикаменты для внутреннего применения:
- сорбенты: активированный уголь, Энетеросль и пр.;
- поливитаминные комплексы;

- пробиотики для восстановления микрофлоры кишечника – Линекс, Бифиформ и пр.;
- антибиотики необходимы при присоединенной бактериальной инфекции – Доксициклин, Суммамед и пр.
Для местного применения используют:
- средства, оказывающие противовоспалительное действие – Апридерм, Элоком и пр.;
- мази, ускоряющие скорость регенерации – Солкосерил, Бепантен и пр.;
- препараты, содержащие кортикостероиды – Афлодерм, Элоком и пр.;
- местные антисептики – раствор Хлоргекседина, Фукорцин и пр.
Средства гомеопатии
Гомеопатические средства используют в составе комплексного лечения, самостоятельное их применение недостаточно эффективно. Гомеопаты рекомендуют средства, содержащие экстракты:
- ромашки аптечной;
- крапивы;
- вечерней примулы.

Физиотерапия
Для более быстрого заживления кожи рекомендуют проводить следующие физиотерапевтические процедуры. Вид процедур, а также их количество определяется врачом. Чаще всего, назначают:
- Электрофорез с димедролом или хлористым кальцием. Эта процедура эффективно снимает зуд и отек.
- Использование ультрафиолета. Дозированное облучение стимулирует быстрое заживление кожи.
- Аппликации на воспаленную кожу с озокеритом. Процедура увлажняет, предупреждает шелушение.
- Электросон. Процедура показана пациентам с нестабильной нервной системой.
Лечение детей
При развитии пищевой аллергии у младенцев, получающих грудное молоко, необходима корректировка диеты матери. Женщине рекомендуют отказаться от продуктов, которые стимулируют пищеварение и являются распространенными аллергенами. Исключить нужно:

- соленья и маринады;
- копченые продукты;
- шоколад;
- орехи;
- мёд;
- красные и оранжевые овощи и фрукты;
- рыбу.
При лечении детей старше 1 года используются антигистаминные средства, сорбенты, витамины и пробиотики. Детям назначают следующие антигистаминные препараты:
- Димедрол. В форме таблеток назначают с 3 лет, малышам рекомендованы суппозитории.
- Пипольфен. Малышам назначают инфекции и таблетки (таблетку нужно растереть и смешать с небольшим количеством воды), драже можно давать с 6 лет.
- Фенистил. Применяется в форме капель и геля (наружно).
- Диазолин. Этот препарат в форме таблеток можно назначать с 1 года.
Обязательно назначается диета. Гомеопатия и физиолечение включаются в комплекс мер по рекомендации врача.
Итак, пищевая аллергия и атопический дерматит имеют много общего в проявлениях, но природа этих дерматологических заболеваний разная. Атопия кожи – болезнь наследственная, а пищевой дерматит связан с индивидуальной непереносимостью определенных продуктов.
Источник
Время чтения: 3 мин.
Спутать атопию и пищевую аллергию очень просто, ведь оба кожных заболевания вызваны сенсибилизацией организма на определенные раздражители. Установлено, что пищевая гиперчувствительность играет ведущую роль в зарождении атопического дерматита. Некоторые аллергенные продукты считаются основными триггерами (пусковыми факторами) болезни, преимущественно у детей.
Взаимосвязь атопического дерматита и пищевой аллергии

Чтобы понять взаимосвязь дерматита и аллергии на употребляемую пищу, нужно ознакомиться с механизмами развития данных заболеваний.
Механизм формирования пищевой аллергии
Антигены белкового происхождения, попадающие в организм с едой, во время переваривания видоизменяются в неаллергенные или толерогенные формы. Это происходит из-за наличия в желудочно-кишечном тракте собственного иммунитета, способного определять невосприимчивость к экзогенным соединениям. Подобная барьерная функция работает за счет высокого содержания иммуноглобулина А, который входит в состав слизи, выстилающей стенку кишечника.
Реакция гиперчувствительности на определенный чужеродный белок формируется лишь в том случае, если в организме имеется генетическая предрасположенность к аллергии. Первое попадание аллергена в ЖКТ приводит к сенсибилизации – медленному возрастанию чувствительности к аллергену. Повторная встреча с данным белком провоцирует быстрый биосинтез иммуноглобулина Е, который, фиксируясь на тучных клетках, вызывает сильнейший выброс гистамина и иных биологических соединений. В результате клинические симптомы пищевой аллергии затрагивают органы пищеварения и дыхания, кожные покровы, вызывая сыпь, зуд и недомогание.
Процесс возникновения атопического дерматита
 Дерматит – это кожное заболевание воспалительного характера, предопределенное расстройством иммунного ответа. Зачастую причиной возникновения атопии является совокупность нескольких факторов, например, неблагоприятная экология, генетическая предрасположенность и бесконтрольное использование косметических средств.
Дерматит – это кожное заболевание воспалительного характера, предопределенное расстройством иммунного ответа. Зачастую причиной возникновения атопии является совокупность нескольких факторов, например, неблагоприятная экология, генетическая предрасположенность и бесконтрольное использование косметических средств.
У человека с атопическим дерматитом регистрируется непропорциональное соотношение иммунных клеток, что провоцирует аллергическое воспаление кожи. Проникновение аллергена в кровяное русло запускает выработку к нему антител, которым свойственно скапливаться в эпидермисе, дерме и подкожно-жировой клетчатке. Подобное накопление нарушает защитную функцию эпидермиса. Последующий контакт с раздражающим фактором способствует развитию кожного воспалительного процесса.
Хронический атопический дерматит тесно связан с пищевой аллергией, ведь аллергическое воспаление ослабляет барьерную функцию ЖКТ. Аллергены, попадающие в организм, быстро всасываются в кровяное русло и вызывают цепную реакцию иммунного воспалительного ответа. А существуют ли отличия атопического дерматита от аллергии?
Как отличить пищевую аллергию и атопический дерматит?
Первой отличительной чертой этих заболеваний является продолжительность патологического процесса. Признаки аллергии способны пройти самостоятельно, как только будет устранена их причина, то есть выявлен и исключен продукт-аллерген. Атопический дерматит – это более сложное заболевание, при котором высыпания сами по себе не исчезнут. Заболевшему человеку придется пройти основательный курс лечения с использованием лекарственных препаратов. Более подробно можно прочитать в этой статье.
Также отличить аллергию на еду и атопию можно по следующим признакам:
| Признак | Атопический дерматит | Пищевая аллергия |
| Изменения кожных покровов | Высыпания сменяются очагами мокнутия, кожа трескается и шелушится | Высыпания исчезают, не оставляя следов |
| Общее самочувствие | Снижение работоспособности, усталость | Слабое недомогание |
| Зуд | Нестерпимый, ночью мешает спать | Незначительный |
| Слизистые оболочки | Красные с наличием воспаления | Покрасневшие, но воспаления нет |
Следует помнить, что пищевая аллергия довольно спорное состояние для пациентов старше 18 лет. А вот у детей она регистрируется как отдельное заболевание и является важной причиной обострения атопического дерматита.
Проблема диагностики
Европейские педиатры всех детей, болеющих атопическим дерматитом с гастроинтестинальными проявлениями (метеоризм, колики, рвота), расценивают как страдающих пищевой аллергией. Поэтому их направляют в обязательном порядке к детскому аллергологу, но при одном условии – если пациент соблюдает все правила адекватного ухода за пораженной кожей, а должного результата лечения не получено.
Основной диагностикой аллергических заболеваний признана постановка специальных кожно-аллергических проб и двойной плацебо-контролируемый пищевой провокационный тест. Они характеризуются высокой отрицательной прогностической значимостью, если используются экстракты (концентрированные вытяжки) пищевых аллергенов. Также исключить или подтвердить аллергию на пищу можно с помощью элиминационной диеты, которая назначается на 3-5 недель. В этот период пациент ведет пищевой дневник, чтобы установить связь между высыпаниями и употреблением определенного пищевого продукта.
Такую диету назначают и лицам, страдающим атопическим и атипичным дерматитом. Если во время её соблюдения состояние пациента сохраняется на стабильном уровне или усугубляется, то маловероятно, что пищевая аллергия является причиной заболевания. Двойной пищевой провокационный тест в таком случае делать бессмысленно.
Очень важно провести дифференциальную диагностику аллергии на еду с пищевой непереносимостью неаллергического характера, заболеваниями пищеварительного тракта, энзимопатией, психогенными и вкусовыми нарушениями.
Выводы
Доказано, что пищевую аллергию на многие продукты детям свойственно «перерастать». Лишь единицы из них остаются аллергенными для организма пациента на протяжении всей его жизни. Однако и они являются угрозой лишь для того, кто предрасположен к аллергии. А вот при атопическом дерматите пища играет провоцирующую роль только тогда, когда доказано её участие в механизме развития заболевания.
Источник
Диагностика
Скажите, кто из вас может устоять перед крошечным малышом, младенцем 2-3 месяцев или чуть постарше? Уверена, что немногие. Ямочки на щечках, огромные глаза, крохотные пальчики на ручках-ножках, гладенькая кожа…
И как же расстраиваются родители, когда видят, что кожа внезапно становится совсем не гладкой и приятной на ощупь, а вдруг начинает краснеть, сохнуть, покрываться корочкой в отдельных местах.
Иногда это одно или несколько небольших пятен-очагов, иной раз сыпь покрывает почти всю поверхность кожи . Малыш становится капризным, чешется, беспокойно спит.
Как правило, первыми бьют тревогу бабушки. Купание в череде и ромашке, травяные кремы известных детских брендов, строгая диета для мамы на гречке и воде – все без результата! И тогда семья отправляется к врачу. Чаще всего это педиатр. Как правило, он строго изрекает «Аллергия!», еще больше ужесточает диету маме, назначает ребенку сорбенты и пробиотики для кишечника, антигистаминные капли или сиропы, объясняя это тем, что причина аллергии – в кишечнике, и надо подождать, пока кишечник «очистится от аллергенов». А если с кожей, несмотря на все «лечение», ничего не происходит, то делается вывод: «Это что-то с иммунитетом, идите к иммунологу!»
Не хочу сейчас никого обидеть, но именно с таким анамнезом ко мне приходит большинство детей, которым «не помогло».
Родители вопросительно или с надеждой смотрят на меня, пока я провожу осмотр и собираю анамнез, желая только одного – получить в конце концов «волшебную таблетку для иммунитета».
Я уже предвижу этот вопрос, глубоко вздыхаю и произношу: «У вашего малыша нет пищевой аллергии».
Как правило, это вызывает глубокое удивление и даже возмущение: «Как это – нет аллергии? И с иммунитетом все в порядке?» «И диета не нужна?» «И больше не нужно ничего пить?» «Как это – не нужно больше ничего для кишечника?» Некоторые обижаются, думая, что я просто не хочу с ними возиться, потому что не помогло предыдущее лечение и диета. Некоторые требуют «анализов на аллергию», или «на лактозу», «на глютен» чтобы исключить эти продукты из маминого рациона и еще больше обеднить ее рацион или рацион малыша, если он уже начал получать прикорм.
Пищевая аллергия и атопический дерматит – не одно и то же
Итак, постараюсь объяснить.
Пищевая аллергия и атопический дерматит – не одно и то же.
Как проявляется пищевая непереносимость или пищевая аллергия?
Поскольку это острая реакция ВСЕГО организма на ПОВТОРНОЕ введение аллергена, то тело малыша старается всеми путями избавиться от вредного для себя продукта. И опаснее всего для тела не сухость кожи и сыпь (не характерныя чаще для аллергии!), а продукты аллергической реакции(гистамин и серотонин), способные в большом количестве вызвать отек Квинке и анафилактический шок. Именно поэтому организм сразу реагирует на введение аллергена…рвотой и поносом. Особенно если это происходит после введения в рацион ребенка коровьего молока или смеси на основе молока. Как правило, употребление молока матерью не приводит к проявлениям пищевой аллергии у ребенка.
А что же с высыпаниями?
Всего в 10% случаев, то есть у каждого 10-го ребенка с явлениями сухой кожи и высыпаниями можно обнаружить пищевую аллергию.
А что же в остальных случаях?
В остальных случаях это болезнь кожи. Генодерматозы (заболевания кожи, передающиеся по наследству), псориаз, мастоцитоз – болезни, сопровождающиеся нарушением некоторых белков в коже. Чаще это белок филлагрин. Это приводит к нарушению защитного барьера кожи и потере липидов (жирных соединений, удерживающих воду). Уязвимая кожа реагирует воспалением и сухостью чаще на какой-то внешний контактный раздражитель – сухой воздух, контакт с определенными видами тканей, жесткую воду. Также причиной может быть табачный дым, микро-клещи и домашняя пыль.
Что же делать с такой кожей?
Лечить, всячески помогать, но только – наружно. Мы не можем заставить кожу вырабатывать нужный белок, но можем сымитировать его наличие, применяя защитные кремы-эмоленты, сохраняющие и поддержвающие липидный слой. В аптеках продаются целые лечебные серии для атопичной и сухой кожи. Во время обострения воспалительного процесса на коже используют топические стероиды коротким курсом.
Есть и негормональные средства для устойчивых, и не поддающихся лечению стероидами форм. Это препараты пимекролимуса, подавляющие воспаление кожи. Но не стоит использовать их как альтернативу «страшным гормональным мазям», у них тоже есть побочные эффекты. Выбор в пользу того или иного препарата делает только врач.
А что же делать, если у ребенка истинная пищевая аллергия?
Во-первых, этот факт устанавливается в том случае, если после употребления определенного вида продукта возникают высыпания по типу крапивницы, либо отек горла. Но иногда сыпи и отека не видно (отекат горло изнутри), тогда такими признаками является необычный кашель со срыгиванием, отек языка.
Как подтвердить пищевую аллергию?
Можно сдать анализы. Но не пресловутые «генетические анализы на лактозу» и не на «антитела к глютену», а пищевые панели, методом молекулярной диагностики (или ImmunoCAP). Во всем мире золотым стандартом диагностики является двойная слепая подъязычная провокационная проба. Это исследование, при котором ни врач, ни пациент не знают – какой аллерген капают в разведенном виде под язык пациенту. Так достигается достоверность. Но, увы, не слышала, чтобы ее проводил хоть какой-то аллергоцентр в Украине.
Какие препараты нужно иметь в домашней аптечке для оказания помощи ребенку с отеком Квинке или анафилактическим шоком на пищевые продукты? Эпипен юниор (если ребенок весит до 30 кг) и Эпипен 9если ребенок более 30 кг) в шприц-ручке. Тогда дозировать препарат не нужно, достаточно просто уколоть его в момент, когда вы заметили острую аллергическую реакцию. Это просто и эффективно.
Бравистова Наталья Александровна
детский иммунолог высшей категории, заведующая педиатрическим отделением медицинского центра
Можно ли предупредить пищевые аллергические реакции?
Неясно, можно ли предупредить такие реакции у лиц с отягощенным семейным анамнезом (при наличии атопии у обоих родителей, тяжелого атопического дерматита и пищевой аллергии у братьев и сестер), но доказано, что, придерживаясь определенных ограничений в питании, можно замедлить развитие аллергических заболеваний и уменьшить их тяжесть.
А) полагают, что беременным в последнем триместре не следует употреблять в пищу арахис, фундук, креветки и рыбу, а кормящим матерям – коровье молоко, арахис, фундук, креветки и рыбу.
Б) желательно грудное вскармливание на протяжении первого года жизни.
В) для смешанного и искусственного вскармливания предпочтительны гипоаллергенные смеси на основе гидролизатов белка.
Г) густую пищу (прикорм) не дают до 6 месяцев.
Д) коровье молоко и яйца не дают до 1 года.
Е) такие продукты, как арахис, фундук, ракообразные и рыбу следует вводить в рацион после 2 лет, а лучше позже.
Надо ли при аллергии к арахису исключать из питания все бобовые?
Нет. Аллергия к другим бобовым у лиц, имевших аллергические реакции на арахис, даже тяжелые, встречаются редко. Только у 5% больных одновременно наблюдается клинически выраженная аллергия разной тяжести еще к 1 – 2 видам бобов. Однако лица с аллергией к арахису очень часто дают положительные кожные пробы или радиоаллергосорбентный тест с другими бобовыми, даже если в качестве продукта питания они переносятся хорошо.
Что такое синдром пищевой аллергии?
Синдромом пищевой аллергии называют зуд, раздражение и легкий отсек слизистой рта и губ как проявление аллергической реакции немедленного типа на свежие фрукты и овощи. Из определения ясно, что сам по себе он для жизни не опасен. Однако с него может начаться общая аллергическая реакция немедленного типа.
Для синдрома пищевой аллергии характерно то, что его причиной бывают только свежие, не подвергшиеся термической обработке фрукты и овощи, так как синдром вызывается термолабильными аллергенами. Например, больной без вреда для себя ест суп с сельдереем, но не выносит сельдерея в свежем виде. Кроме того, этот синдром обнаруживает тесную связь со специфическими пыльцевыми аллергенами. Установлено, что аллергены некоторых фруктов и овощей и распространенных видов пыльцы вызывают перекрестные реакции. При этом определение специфических IgE in vitro и скарификационные кожные пробы с имеющимися в продаже аллергенами овощей и фруктов дают отрицательные результаты. Если же скарификационную пробу выполнить иглой, которой предварительно укололи спелый овощ или фрукт, разовьется немедленная положительная реакция. Такую скарификационную пробу называют «двойной укол». Описано улучшение у больного с синдромом пищевой аллергии после десенсибилизации по поводу сопутствующего поллиноза.

Цей розділ сайту містить професійну спеціалізовану інформацію про препарати, властивості, способи застосування, протипоказання, призначену виключно для дипломованих медичних спеціалістів.
Подпишитесь на новые статьи об аллергии и ее лечения!
Источник
Notice: Trying to access array offset on value of type bool in /var/www/www-root2/data/www/adm-bizhbulyak.ru/wp-content/themes/arianna/library/core.php on line 498