Причины дерматитов у детей
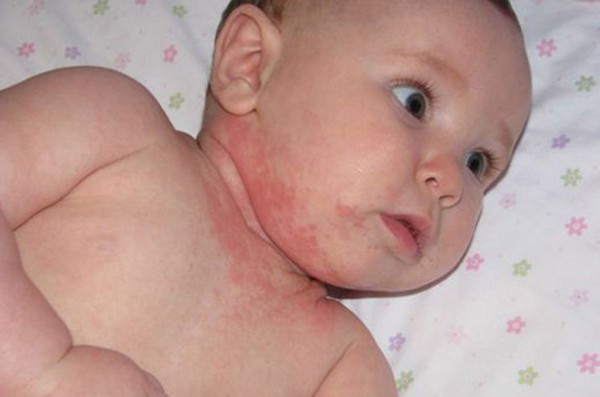
Дерматит у ребёнка – в детской дерматологии и педиатрии диагностируется у каждого второго пациента с заболеваниями кожного покрова. Такая болезнь воспалительно-аллергического характера встречается в равной степени у мальчиков и у девочек. Причины формирования подобной патологии будут несколько отличаться в зависимости от варианта её протекания. Зачастую в качестве предрасполагающего фактора выступают неправильный уход за малышом, влияние болезнетворных бактерий, а также влияние на кожу чрезмерно высоких или сильно низких температур.
Онлайн консультация по заболеванию «Дерматит у детей».
Задайте бесплатно вопрос специалистам: Дерматолог.
Главным клиническим проявлением всех типов дерматитов выступают высыпания, но их характеристики зависят от варианта протекания патологического процесса. Также отмечается присутствие сильного кожного зуда и покраснения кожи.
Широкий спектр диагностических мероприятий направлен на то, чтобы провести дифференциацию между различными типами течения недуга. Помимо этого, очень важное место занимает тщательный физикальный осмотр.
Лечение дерматита у ребёнка подразумевает использование консервативных методик, а именно применение местных лекарственных препаратов и обработка кожного покрова различными лечебными растворами.
Этиология
Повлиять на формирование болезни могут биологические, физические или химические факторы, а также их совокупность. В подавляющем большинстве случаев манифестация наблюдается на первом году жизни – дети дошкольной и школьной возрастной категории подвергаются такому расстройству довольно редко.
Атопический дерматит у детей – одна из наиболее распространённых разновидностей заболевания, которая развивается на фоне:
- генетической предрасположенности;
- бронхиальной астмы;
- аллергии на продукты питания, шерсть, пыль или пыльцу;
- искусственного вскармливания;
- бесконтрольного применения лекарственных препаратов;
- различных инфекционно-вирусных недугов;
- заболеваний органов пищеварительной системы – сюда стоит отнести дисбактериоз кишечника, гастродуоденит и аскаридоз;
- любых иммунодефицитных состояний;
- ношения одежды из шерсти и синтетики;
- неблагоприятных экологических или климактерических условий;
- пассивного курения;
- психоэмоциональных стрессов.
Причины возникновения пелёночного дерматита представлены:
- недостаточно частым купанием младенца;
- редкой сменой одежды или подгузников;
- длительным контактом кожи ребёнка с синтетическими тканями;
- продолжительного нахождения в помещении с высоким уровнем влажности;
- прямым контактированием с химическими веществами, например, аммиаком, желчными кислотами или пищеварительными ферментами;
- влиянием патогенных бактерий или дрожжевых грибков из семейства кандида.
Основную группу риска составляют младенцы, появившиеся на свет раньше положенного срока, а также дети, страдающие от гипотрофии, рахита, дисбактериоза кишечника, частой и обильной диареи.
Себорейный дерматит у детей развивается из-за влияния такого болезнетворного агента, как Malassezia furfur. Такая бактерия живёт на коже здорового человека, однако при снижении сопротивляемости иммунной системы приводит к появлению такой разновидности болезни.
Формирование контактного дерматита обуславливается:
- длительным влиянием на кожный покров ребёнка чрезмерно низких или высоких температур;
- продолжительным контактом с прямыми солнечными лучами;
- частым ультрафиолетовым или рентгеновским облучением;
- постоянной обработкой кожи средствами дезинфекции – сюда стоит отнести спирт, эфир и йод;
- аллергией на средства личной гигиены, стиральные порошки, детские кремы и присыпки;
- контакт с насекомыми и некоторыми разновидностями растений, в частности примулой, лютиком, арникой и борщевиком.
При любых дерматитах усугубить проблему могут:
- наличие лишней массы тела;
- климато-географические условия;
- метеорологические факторы;
- малокровие;
- вакцинации;
- стрессовые ситуации;
- ОРВИ;
- бытовые условия.

Дерматит на шее у ребёнка
Классификация
В зависимости этиологического фактора заболевание делится на:
- инфекционный дерматит у детей;
- контактный;
- вирусный;
- солнечный;
- бактериальный;
- аллергический;
- медикаментозный;
- семейный дерматит.
В качестве отдельной формы стоит выделить атипичный дерматит у детей, который относится к категории мультифокальных недугов. Его отличительной чертой является то, что клиническая картина представлена появлением довольно больших пузырьков, наполненных жидкостью.
По возрастной категории, в которой появились первые клинические проявления недуга, он бывает:
- младенческий – формируется у малышей от 2 месяцев до 2 лет;
- детский – развивается от 2 до 13 лет;
- взрослый — является таковым, если возникает от 13 лет и старше. Такая разновидность считается наиболее редкой.
В зависимости от распространённости патологического процесса дерматиты у ребёнка могут быть:
- ограниченными – при этом очаг высыпаний находится в определённой области;
- распространёнными – характеризуется поражением нескольких зон тела, например, головы и нижних конечностей;
- диффузными – в таких ситуациях происходит распространение высыпаний наблюдается на большей части кожи.
Классификация недуга по тяжести протекания:
- лёгкая степень;
- среднетяжелая степень;
- тяжёлая степень.
Помимо этого, болезнь может быть острой и хронической.
Симптоматика
Особенность такой патологии заключается в том, что она обладает широким разнообразием симптомов, что напрямую диктуется разновидностью протекания болезни.
Основные клинические признаки аллергического или атопического дерматита у детей:
- переходящая или стойкая гиперемия;
- сухость и шелушение кожи;
- симметричное поражение кожного покрова лица, верхних и нижних конечностей, а также сгибательных поверхностей;
- кожный зуд различной степени выраженности;
- складчатость ладоней и стоп;
- утолщение кожи на локтях, предплечьях и плечах;
- формирование ранок, появляющихся из-за расчесывания высыпаний;
- повышенная пигментация век;
- сыпь по типу крапивницы;
- кератоконус;
- конъюнктивит;
- отёчность кожного покрова в местах поражения.
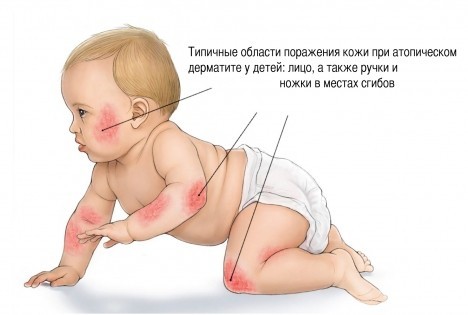
Типичные области поражения дерматитом у детей
Для себорейного дерматита характерно:
- возникновение в первые 3 месяца жизни младенца и полное прекращение к 3 годам;
- появление в волосистой части головы сероватых чешуек, которые могут сливаться между собой и формировать сплошную корку;
- распространение высыпаний на область лба и бровей, зону за ушами и в естественных складках тела или конечностей;
- незначительная выраженность зуда;
- отсутствие выделения экссудата.
Симптоматика пелёночного дерматита представлена:
- поражением кожи в области ягодиц и промежности, на внутренней поверхности бёдер, а также поясницы и живота;
- усиливающейся гиперемией;
- мацерацией и мокнутием;
- образованием папул и пустул;
- появление эрозий из-за вскрытия пузырьков;
- повышенным беспокойством малыша;
- сильнейшим кожным зудом;
- болью и дискомфортом при прикосновении к больным участкам.
Для контактного дерматита свойственно возникновение:
- отёчности и гиперемии кожи в области её соприкосновения с раздражителем;
- сильного зуда и жжения;
- ярко выраженного болевого синдрома;
- волдырей, вскрытие которых становится причиной появления обширных мокнущих эрозивных участков.
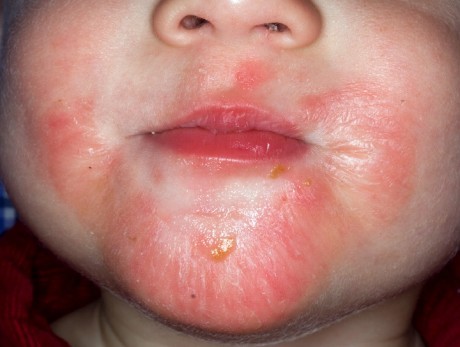
Дерматит на лице у ребёнка
Стоит отметить, что наиболее часто обострение симптоматики наблюдается в тёплое время года и только для атопического дерматита свойственно интенсивное выражение признаков зимой.
Диагностика
Возникновение на коже ребёнка высыпаний любого характера – это повод для родителей обратиться за квалифицированной помощью. Провести адекватную диагностику, установить виды дерматита и составить эффективное лечение может:
- детский дерматолог;
- педиатр;
- детский инфекционист;
- аллерголог-иммунолог.
Первый этап диагностирования подразумевает работу клинициста с пациентом и предполагает:
- изучение истории болезни и жизненного анамнеза маленького пациента – это нужно для того, чтобы установить причину возникновения недуга;
- тщательный физикальный осмотр, который в первую очередь направлен на оценивание состояния кожи и определение характера высыпаний;
- детальный опрос больного или его родителей – для выяснения степени выраженности клинических признаков и составления полной симптоматической картины.
Дерматит на лице у ребёнка или любой иной локализации требует проведения таких лабораторных исследований:
- общеклинический анализ крови;
- биохимия крови;
- серологические тесты;
- бактериальный посев мазков жидкости, выделяемой из пузырьков и папул;
- микроскопическое изучение соскоба с поражённого участка кожи;
- копрограмма;
- анализ каловых масс на дисбактериоз и яйца гельминтов.
Инструментальная диагностика ограничивается проведением:
- УЗИ брюшины;
- биопсии кожного покрова.

Биопсия кожи
В процессе диагностики дерматиты вирусной и аллергической природы нужно дифференцировать с:
- иммунодефицитными состояниями;
- розовым лишаем;
- микробной экземой;
- чесоткой и ихтиозом;
- псориазом и лимфомой кожи.
Лечение
В независимости от причины возникновения и разновидности патологии, тактика, чем лечить дерматит, всегда будет консервативной.
Основу терапевтических мероприятий составляет применение местных лекарственных веществ – сюда стоит отнести мази и кремы от дерматита, которые обладают антигистаминным, противовоспалительным и заживляющим эффектом. Наиболее эффективными будут те средства, которые включают в себя гормоны и глюкокортикоиды.
Комплексная терапия при дерматите также должна включать в себя:
- пероральный приём медикаментов, а именно НПВС, ферментных лекарств, энтеросорбентов и антигистаминных препаратов, а также витаминных комплексов и иммуномодуляторов;
- физиотерапевтические процедуры – сюда стоит отнести рефлексотерапию, гипербарическую оксигенацию, индуктотерапию, магнитотерапию, светотерапию и фотолечение;
- диету, которой должны придерживаться кормящие матеря грудного ребёнка. Необходим отказ от жирной и острой пищи, цитрусовых и копчёностей, морепродуктов и консервы, клубники и малины, яиц и икры, молочной продукции и кофе, а также от экзотических фруктов и напитков;
- применение средств народной медицины, но только после одобрения лечащего врача.
Профилактика и прогноз
Для снижения вероятности развития подобного недуга родителям малышей необходимо:
- осуществлять правильный уход за кожей младенца;
- регулярно выполнять гигиенические мероприятия;
- своевременно увлажнять кожный покров;
- обеспечивать правильное и полноценное питание;
- не допускать перегрева или переохлаждения организма;
- избегать контакта с аллергеном;
- ранее выявление и полноценное лечение патологий вирусного и инфекционного характера;
- покупать одежду из натуральных тканей;
- использовать подгузники, соответствующие возрастной категории ребёнка;
- регулярно показывать малыша педиатру.
Зачастую дерматит у детей обладает благоприятным прогнозом – это возможно лишь при условии раннего обращения за квалифицированной помощью. Однако при игнорировании симптомов или в случаях несоблюдения рекомендаций лечащего врача велика вероятность развития осложнений. К основным последствиям стоит отнести присоединение вторичного инфекционного, грибкового или вирусного процесса. В таких случаях избавиться от болезни будет намного тяжелее, а также не исключён её переход в хроническую форму и возникновение следов на поражённых участках кожи после выздоровления.
Источник
Атопический дерматит или нейродермит – кожное заболевание аллергенной природы, которое проявляется преимущественно в детском возрасте. Болезнь может привести к тяжелым поражениям кожи, причиняет ребенку большие страдания. Поэтому все родители должны хорошо знать, как вовремя распознать это заболевание, чем оно опасно, и как следует его лечить.
Особенности атопического дерматита
Атопический дерматит – это чрезвычайно распространенная детская болезнь. Об этом свидетельствуют следующие факты. Примерно треть всех болезней в младенческом возрасте – это нейродермит. У грудных детей заболевание составляет 80% от всех патологий аллергической природы. А случаи заболевания атопическим дерматитом составляют примерно половину от всех случаев аллергических заболеваний. Среди кожных заболеваний нейродермит входит в первую десятку по распространенности.
Причиной чрезвычайной распространенности атопического дерматита в младенческом возрасте является недостаточное развитие кожных тканей ребенка, которое выражается в следующих особенностях:
- Низкий уровень потоотделения,
- Хрупкость рогового слоя кожи,
- Высокий уровень липидов в коже.
Заболевание также имеет ряд других названий, ныне редко используемых:
- Экссудативный диатез,
- Конституциональная или атопическая экзема,
- Диатезное пруриго,
- Почесуха Бенье.
Причины возникновения атопического дерматита у детей
Это заболевание во многом обусловлено наследственными причинами. Наличие у одного или обоих родителей дерматита резко увеличивает вероятность возникновения болезни и у их ребенка. Если дерматит наблюдается у обоих родителей, то у 4 из 5 детей он также проявится. А при наличии лишь одного родителя с дерматитом шансы составляют 50/50. Следовательно, к атопическому дерматиту у детей может быть генетическая предрасположенность.
Но одной лишь предрасположенности для развития заболевания недостаточно. Необходима одна или несколько внешних причин, запускающих болезнь. Они непосредственно связаны с механизмом развития заболевания у детей. Этот механизм – аллергический. Это значит, что иммунная система ребенка атакует аллергены, поступающие через кожу в организм, или уже присутствующие в организме. При этом выделяются медиаторы воспаления – гистамины и цитокины. Это обуславливает возникновение отечности и воспаления тканей.
Интересный факт:
Установлено, что при наличии этого сочетания – генетической предрасположенности и попадания в организм триггеров-аллергенов, болезнь у ребенка возникает с вероятностью в 95%.
Какие типы аллергенов могут вызывать дерматит у ребенка:
- Пищевые (в каждом третьем случае);
- Пыль;
- Пыльца растений;
- Бытовые химические средства (чистящие химикаты, стиральный порошок);
- Некоторые медикаменты, например, антибиотики, кремы и мази.
Интересный факт – дети, которые плохо питаются и имеют недостаточный вес, реже страдают данным заболеванием. Другое, на первый взгляд, парадоксальное обстоятельство – наличие в доме собак (в меньшей степени – других домашних животных) уменьшает риск развития дерматита на 25%. Это может показаться странным, ведь шерсть и слюна животных известны, как сильные аллергены, и нередко являются причиной аллергии у взрослых. Однако есть и другой фактор, который с лихвой перевешивает данное обстоятельство. Контакт с инфекционными агентами, принесенными животными, часто бывающими на улице, способствует укреплению иммунитета малыша.
Есть факторы, которые также способствуют развитию атопического дерматита у детей, хотя и не в столь большой степени:
- Ранний переход на выкармливание ребенка искусственными смесями;
- Частые инфекционные заболевания;
- Нарушения работы ЖКТ у ребенка (дисбактериоз);
- Заболевания ЖКТ (энтероколит, гастрит, дисбактериоз);
- Паразитарные болезни;
- Плохая экологическая обстановка;
- Хронические болезни внутренних органов ребенка;
- Осложнения при вынашивании ребенка или перенесенные матерью заболевания во время беременности;
- Прием антибиотиков, нарушающих работу ЖКТ.
Вредные привычки проживающих в одном помещении с ребенком людей, такие, как курение, также отражаются на здоровье ребенка. Табачный дым оказывает негативное влияние не только на органы дыхания малыша, но и на его кожу.
Иногда случается так, что спускным механизмом для возникновения заболевания могут послужить стрессы (например, скандалы в семье, начало посещения детского сада). Постоянный контакт с раздражающими моющими веществами также является частым провоцирующим фактором.
Дерматит нередко сочетается с другими аллергическими заболеваниями:
- бронхиальной астмой,
- аллергическим ринитом,
- пищевой аллергией,
- конъюнктивитом.
Однако нейродермит – это наиболее часто проявляющаяся форма аллергии у детей. В первый год жизни у 80-85% детей аллергия проявляется именно в виде кожного воспаления. В дальнейшем болезнь идет на спад.
Типы и стадии
Заболевание может иметь легкое, среднее и тяжелое течение. Эти формы различаются по таким симптомам, как количество высыпаний, тяжесть поражения кожи, площадь пораженной поверхности. При ограниченном типе заболевания затрагивается менее 5% поверхности тела, при распространенном – от 5% до 25%, при диффузном – более 25%.
В зависимости от возраста детей выделяют следующие стадии заболевания:
- младенческая (2 месяца-2 года),
- детская (2 года –7 лет),
- подростковая (более 7 лет).
Нередко эти стадии плавно перетекают друг в друга.
Хроническая форма атопического дерматита у детей характеризуется усилением кожного рисунка, появлением трещин на коже. Время от времени возникают обострения заболевания.
В стадии ремиссии симптомы заболевания исчезают полностью или почти полностью. Этот период длится от нескольких месяцев до нескольких лет. Однако обычно этот период сменяется обострением. Если же проявления болезни отсутствуют более 7 лет, то говорят о клиническом выздоровлении.
Симптомы и диагностика
Очень часто первые признаки заболевания или признаки обострения хронической формы болезни возникают в том случае, если ребенку дают какой-то новый продукт. В такой ситуации важно вовремя распознать угрозу. Если отменить опасный продукт, то состояние малыша может вернуться в норму. Также для болезни (особенно в детском и подростковом возрасте) характерно сезонное течение. В холодный период проявления могут усиливаться, а в теплое время наблюдается ремиссия.
В целом проявления зависят от стадии заболевания (младенческая, детская или подростковая). Однако для большинства вариантов болезни характерны:
- Кожный зуд;
- Красные эритематозные пятна;
- Сухость кожи;
- Везикулы или папулы;
- Плохое самочувствие, аппетит и сон.
На первом году жизни, при младенческой стадии, характерны большие красные пятна на различных частях тела. Позже на месте воспаления могут появляться участки с мокнущей кожей. Также могут наблюдаться отеки на руках или ногах, ягодицах. На голове появляются белые чешуйки. Кожа на туловище становится очень тонкой.
Для детской формы атопического дерматита характерным симптомом является сухость кожи. Могут появляться везикулы. На пораженных местах кожи ощущается сильный зуд.
Также сильный зуд является основным симптомом при подростковой форме болезни. Везикулы встречаются реже, чем во время детской стадии. Зато часто появляются эритематозные пятна, участки с плотными корками.
Зуд – один из основных признаков заболевания. Он может беспокоить малыша на протяжении целых суток, немного стихая в ночное время.
Из-за расчесывания кожа может повреждаться, в результате чего к воспалению кожи присоединяется бактериальная инфекция. Это явление называется пиодермией.
Где чаще всего наблюдаются проявления атопического дерматита у детей? На первом году жизни обычно поражается волосистая часть головы, шея, наружная поверхность ног и рук, ягодицы, лицо, складки кожи. На лице обычно затрагивается подбородок, щеки и лоб. В этих областях кожа приобретает красный цвет. Именно покраснение является первым симптомом заболевания. Затем присоединяется шелушение кожи. Обычно в первую очередь затрагивается лицо, а затем высыпания и воспаление начинают наблюдаться на других частях тела.
У детей и подростков обычно поражается шея, локтевые и коленные сгибательные поверхности, лодыжки, боковая поверхность туловища, кисти и пальцы.
Диагностика
Дигностирование атопического дерматита у детей обычно не представляет сложности. Однако нередко бывает необходимо дифференцировать его от грибковых заболеваний кожи, экземы, псориаза, ихтиоза. В таком случае берется соскоб с кожи, который затем анализируется в лаборатории.
Для диагностики делаются также общий и биохимический анализы крови. Для заболевания характерны повышенное СОЭ, эозинофилия, повышенная концентрация антител IgE (более 165 МЕ/мл). Для детей старше 4 лет проводятся кожные провокационные пробы на аллергены.
Заболевание имеет 4 основных клинических признака и несколько дополнительных. К основным признакам относятся:
- Зуд,
- Определенное расположение основных кожных высыпаний (лицо, шея, подмышки и сгибательные поверхности),
- Хроническое рецидивирующее течение,
- Атопия в семейном анамнезе.
Вспомогательные признаки:
- Сухость кожи,
- Поражение кистей и стоп,
- Раннее начало (до 2 лет),
- Эритродермия,
- Высокий уровень иммуноглобулинов IgE.
Для хронического нейродермита характерны три основных симптома:
- Моргана (глубокие морщины на нижних веках),
- Меховой шапки (поредение волос на затылке),
- Зимней стопы (покраснение кожи стопы, трещины на коже, ее шелушение).
Лечение
Заболевание обычно проявляется на первом году жизни, а большинство детей избавляется от него по достижении младшего школьного возраста. Однако это не значит, что болезнь пройдет сама, и ее не стоит лечить. У многих людей заболевание сохраняется на всю жизнь. Вполне возможно, что это связано с недостаточным лечением детской фазы болезни.
Основные принципы лечения:
- Гипоаллергенная диета,
- Применение лекарственных препаратов,
- Устранение провоцирующих факторов.
Лечение преследует следующие цели:
- Устранение или уменьшение зуда и воспаления,
- Восстановление функций кожи,
- Предотвращение развития болезни и появления осложнений.
Важно понимать, что кожные проявления – это всегда следствие проблем с внутренними органами и слабого иммунитета. Поэтому необходимо оградить малыша от раздражающих факторов.
Коррекция диеты
Однако не всегда бывает возможным выявить конкретный аллерген. В большинстве случаев наблюдается реакция на какие-то вещества, содержащиеся в еде. Следовательно, необходимо так подобрать ребенку диету, чтобы в ней содержался бы минимум потенциально опасных субстанций. Далеко не обязательно это могут быть какие-то искусственные добавки и красители. Нередко бывает так, что аллергию могут вызывать натуральные продукты. Очень часто в качестве аллергенов выступают белки, содержащиеся в коровьем молоке.
- Вне зависимости от возраста больного должны быть удалены из меню:
- Сладости;
- Газированные напитки;
- Морепродукты;
- Шоколад;
- Красные ягоды и фрукты, цитрусовые;
- Мед;
- Орехи;
- Яйца.
На первом году жизни, когда заканчивается грудное вскармливание, важен правильный выбор питательных смесей. Если выявлена связь между пищевой аллергией и возникновением атопического дерматита у ребенка, то лучше всего использовать аминокислотные смеси или смеси с полным гидролизом белка. А от смесей с коровьим и козьим молоком лучше отказаться.
Местное лечение
Наружные препараты оказывают наиболее эффективное действие, доставляя активные компоненты лекарств непосредственно в место воспаления. Лечение наружными средствами преследует следующие цели:
- Устранение зуда,
- Уменьшение воспаления,
- Восстановление водно-липидного слоя кожи и ее барьерной функции.
Наружно применяются средства с противовоспалительными и антисептическими компонентами. Однако противовоспалительные средства с нестероидными компонентами могут оказаться неэффективными, тогда назначаются гормональные противовоспалительные препараты, содержащие бетаметазон, гидрокортизон, преднизолон. Обычно гормональные мази назначаются при тяжелой форме атопического дерматита у ребенка. Не стоит бояться подобных препаратов, ведь их содержимое не попадает в системный кровоток и не может навредить организму малыша. С другой стороны и злоупотреблять ГКС-средствами не стоит. Дозировка и продолжительность курса лечения гормональными средствами должна определяться врачом.
Также полезны эмоленты (увлажняющие кремы или мази). Они составляют основу лечения заболевания. Их можно использовать 2 раза в день, а в тяжелых случаях – через несколько часов. А антибактериальные препараты и антисептики (хлоргексидин, перекись водорода) используются для лечения или предотвращения вторичной бактериальной инфекции. Возможно применение комбинированных препаратов, содержащих гормоны и антибиотики.
Важна также и форма наружного средства. Мази обладают наилучшей проникающей способностью. Гели удобны для использования, и больше подходят для лечения волосистой части головы.
Кроме того, в период острой фазы заболевания необходим правильный уход за кожей, поддержание гигиены, регулярное мытье кожи (под душем).
Системная терапия
К лечению при помощи таблеток переходят лишь при тяжелых формах болезни. Существует несколько типов препаратов, назначаемых внутрь. Например, врач может прописать таблетки с антигистаминными компонентами. Если заболевание сопровождается нервными расстройствами, бессонницей, то для лечения предпочтительнее препараты первого поколения (Супрастин, Димедрол, Тавегил). Однако они противопоказаны в том случае, если наблюдаются также бронхиальная астма и аллергический ринит. Для длительного лечения или же при наличии респираторных аллергических реакций применяются антигистаминные лекарства второго поколения, такие, как Цетиризин, Лоратадин. При присоединении бактериальной инфекции применяются антибиотики, обычно короткими курсами.
При заболевании, обусловленном пищевой аллергией, кроме того, рекомендуются препараты для поддержания и улучшения работы ЖКТ. Прежде всего, это пробиотики, энтеросорбенты и ферментные препараты.
Также используются и другие методы лечения:
- УФ-терапия и фотохимотерапия (совместное применение ультрафиолета и фотосенсибилизующих препаратов),
- рефлексотерапия,
- курортотерапия и климатотерапия (в период ремиссии),
- методы очистки крови (гемосорбция и плазмафорез).
Могут применяться при заболевании и народные средства, но только с разрешения лечащего врача и в качестве вспомогательного, а не основного средства.
Профилактика
То, насколько здоровым будет ребенок, во многом зависит от его будущей матери. Поэтому профилактика заболевания должна начинаться еще в период беременности. Беременной женщине придется отказаться от питания высокоаллергенной пищей, а также избегать контактов с аллергенами – бытовыми или профессиональными. Кроме того, по возможности следует увеличить период грудного вскармливания, не злоупотреблять лекарственными препаратами.
Вторичная профилактика заключается в предотвращении перехода болезни в острую фазу у детей с устойчиво ремиссией. Вторичная профилактика включает диету, санаторно-курортное лечение, десенсибилизирующую терапию, исключение провоцирующих факторов.
Источник


