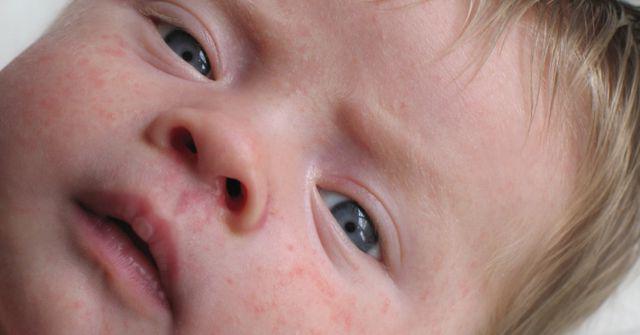
Присоединение вторичной инфекции при атопическом дерматите
7.5.
Лечение атопического дерматита, осложненного вторичной инфекцией
◊ Кожные
покровы больных атопическим дерматитом из-за сниженной антимикробной
резистентности отличаются высоким показателем колонизации золотистым
стафилококком. У больных атопическим дерматитом достоверно чаше встречается колонизация
кожи грибами родов Malassezia и Candida, которые также
могут служить источниками сенсибилизации.
◊ Другие вторичные инфекции, вызванные
дрожжами, дермато-фитами или стрептококками, могут рассматриваться как
триг-герные факторы при атопическом дерматите.
◊ Из-за дефекта функции кожного барьера больные
атопическим дерматитом подвержены более высокому риску рецидивирующей
бактериальной инфекции кожи. Применение как системных, так и топических
антибактериальных препаратов повышает риск развития бактериальной
резистентности.
◊ Антибиотики как системные, так и топические
временно сокращают колонизацию S. aureus на коже.
7.5.1. Антимикробные и антисептические
препараты для наружного применения
Общие принципы:
◊ Признаками бактериальной инфекции являются:
— появление
серозных или серозно-гнойных корок, пустулизации;
— внезапное
ухудшение общего состояния.
◊ Назначение
антимикробных препаратов для наружного применения необходимо только при
наличии признаков вторичного инфицирования.
◊ Антимикробные препараты для наружного
применения используются для лечения локализованных форм вторичной инфекции
(табл. 7).
◊ Микробиологическое исследование целесообразно
проводить больным атопическим дерматитом при отсутствии эффекта от применения
антибактериальных препаратов для наружного применения с целью идентификации
устойчивых к антибиотикам штаммов S. aureus или для определения
дополнительной стрептококковой инфекции.
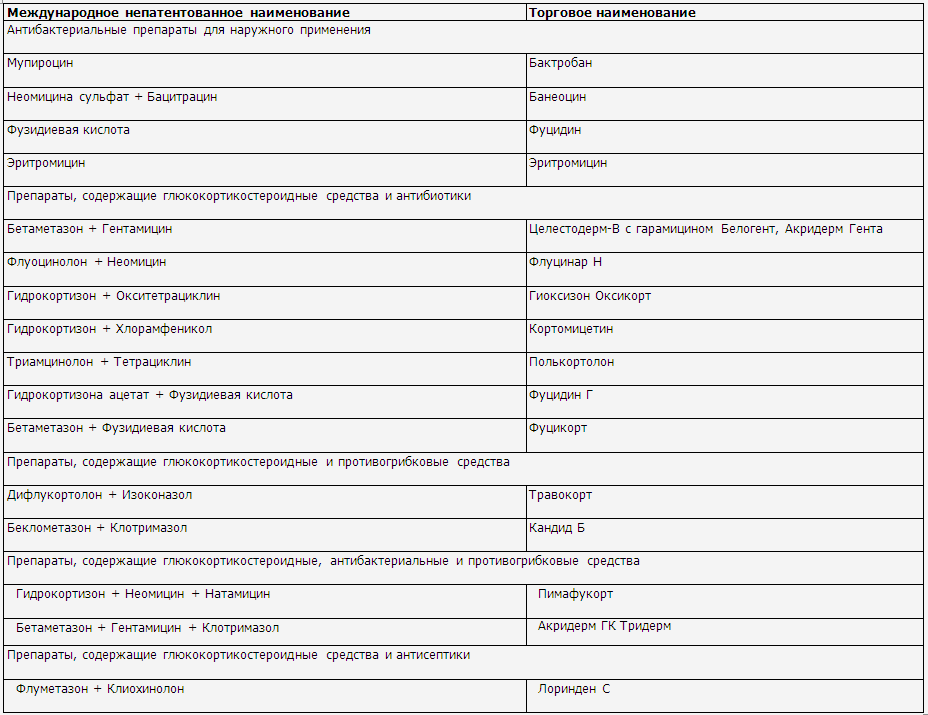
◊ Топические комбинированные препараты,
содержащие глюкокортикостероидные средства в сочетании с антибактериальными,
антисептическими, противогрибковыми препаратами, могут использоваться короткими курсами
(обычно в течение 1 недели) при наличии признаков вторичного инфицирования
кожи.
◊ Антимикробные препараты для наружного
применения наносятся на пораженные участки кожи 1—4 раза в сутки, продолжительность
до 2 недель с учетом клинических проявлений.
Меры профилактики вторичного инфицирования:
◊ Избегать длительного применения
антибактериальных препаратов для наружного применения с целью исключения развития
бактериальной резистентности.
◊ Избегать загрязнения препаратов для наружного
применения:
— тубы
с мазями не должны храниться открытыми;
— при
нанесении кремов необходимо соблюдать гигиенические процедуры — использование
чистых спонжей, удаление остатков крема с поверхности банки.

Также с целью
предупреждения и устранения вторичного инфицирования на местах экскориаций и
трещин применяют, особенно у детей, анилиновые красители: фукорцин, 1—2%
водный раствор метиленового синего. Кратность применения 1—2 раза в сутки в
течение 5—10 дней.
7.5.2.
Системные антибактериальные препараты
Показания
для назначения системной антибактериальной терапии:
◊ повышение
температуры тела;
◊ регионарный
лимфаденит;
◊ пациенты
с наличием иммунодефицитного состояния;
◊ распространенные
формы вторичного инфицирования.
Общие
принципы:
◊ Системные антибактериальные препараты
используются в лечении рецидивирующей или распространенной бактериальной
инфекции.
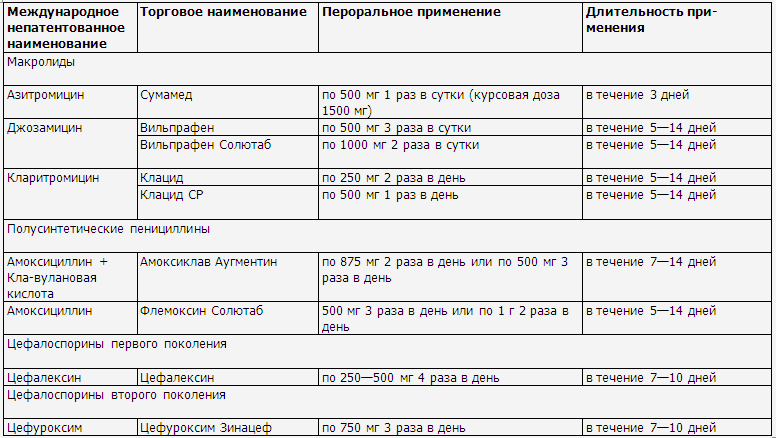
◊ Как правило, применяются с высокой
эффективностью инги-биторозащищенные пенициллины, цефалоспорины первого или
второго поколения и макролиды. Ориентировочная продолжительность системной
антибактериальной терапии составляет 7—10 дней (табл. 8, 9).
◊ В случае наличия в
анамнезе развития аллергии на препараты пенициллинового ряда или группы
цефалоспоринов возможно применение препаратов из группы макролидов.
◊ До назначения системных антибактериальных
препаратов желательно проведение микробиологического исследования с целью
идентификации возбудителя и определения чувствительности к антибиотикам.
◊ До получения результатов микробиологического
исследования в большинстве случаев начинают лечение антибактериальными
препаратами широкого спектра действия, активными в отношении наиболее часто
встречающихся возбудителей, в первую очередь S.aureus.
◊ Нельзя
проводить поддерживающую терапию системными антибактериальными препаратами в
связи с возможностью развития устойчивости микроорганизмов к антибактериальным
препаратам.
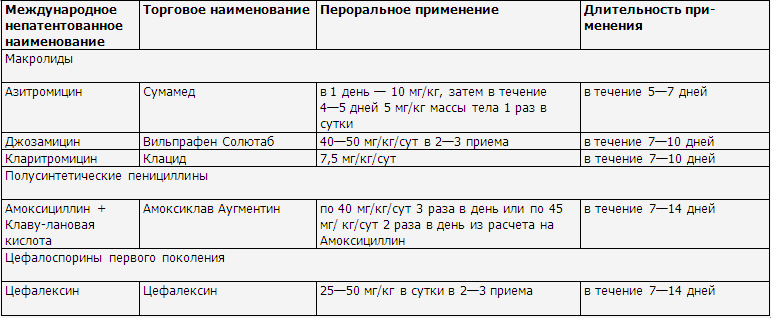
Препараты выбора антибактериальной терапии у детей
Системные
антибактериальные препараты, применяемые у детей
7.5.3. Системные противовирусные препараты
Одним
из тяжелых и жизнеугрожающих осложнений атопического дерматита является
развитие герпетической экземы (Капоши) при инфицировании кожи вирусом простого
герпеса I типа, которое требует назначения системной противовирусной терапии с
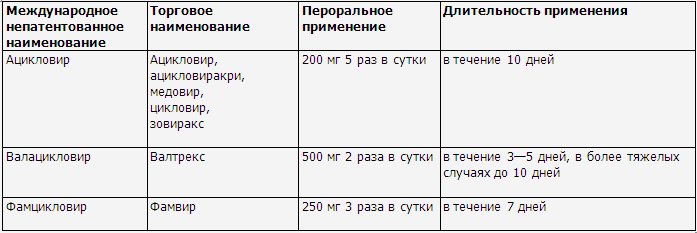
использованием ацикловира или других противовирусных препаратов (табл. 10).
Таблица
10
Дозы и схемы
применения системных противовирусных препаратов
Особенности
терапии у детей
Для
лечения герпетической экземы Капоши у детей рекомендуется назначение
системного противовирусного препарата — апикловира (табл. 11).
В
случае диссеминированного процесса, сопровождающегося общими явлениями
(повышение температуры тела, явления тяжелой интоксикации), необходима госпитализация
ребенка в стационар с наличием боксированного отделения. В условиях стационара
рекомендовано в/в введение ацикловира. Наружная терапия заключается в
использовании антисептических средств (фукорцин, 1% водный раствор
мети-ленового синего и др.).
В
случае поражения глаз рекомендовано применять глазную мазь ацикловира, которая
закладывается в нижний конъюнктивальный мешок 5 раз в день. Лечение продолжают
на протяжении не менее 3 дней после купирования симптомов.
Табл.
11
Дозы и схемы
применения системных противовирусных препаратов у детей
Международное | Торговое | Пероральное | В/в | Длительность |
Ацикловир | Ацикловир | 200 | 5—10мг/ | в |
7.5.4. Обучающие программы
Больные
атопическим дерматитом требуют длительной амбулаторной реабилитации, особенно
при ассоциированных психосоматических расстройствах, с применением как
медикаментозных, так и немедикаментозных, в частности психотерапевтических,
методик.
Недостаточная
информированность пациентов о своем заболевании снижает эффективность терапии.
В связи с этим большое значение влечении и профилактике атопического дерматита
играют обучающие психореабилитационные программы.
Рекомендуется
проведение таких программ в рамках «Школ для пациентов с атопическим
дерматитом», где занятия осуществляются лечащим врачом-дерматовенерологом с
привлечением клинического психолога. Обучение пациентов в «Школе ато-пика»
позволяет добиться повышения эффективности лечения больных атопическим
дерматитом при комбинации традиционных методов лечения с реабилитационными
мероприятиями, значительно улучшить течение заболевания и качество жизни
больных.
На
занятиях, проводимых как в условиях стационара, так и ам-булаторно, больные в
форме дискуссии, как с лечащим врачом, так и интерперсонально, получают полную
информацию о своем заболевании, методах его лечения, способах профилактики его
рецидивов и преодоления психосоциальных последствий этого заболевания. Особое
внимание должно уделяться обучению принципам лечебной диеты, рационализации
условий труда и отдыха. Пациентов обучают принципам самостоятельного
купирования рецидивов атопического дерматита и их профилактики, которые можно
использовать вне лечебного учреждения. Рационализация правил наружной терапии
атопического дерматита помогает минимизировать необходимость использования
глюкокортикостероидных препаратов.
В
процессе обучающих программ, при необходимости с привлечением смежных
специалистов, проводится психокоррекция характера сопутствующих психологических
расстройств, вызванных атопическим дерматитом, что улучшает социальную адаптацию
пациентов и значительно повышает качество жизни и трудоспособность больных.
Источник
 За последнее десятилетие заболеваемость атопическим дерматитом имеет определённую тенденцию к увеличению, особенно у детей, а также к развитию более тяжелых, непрерывно рецидивирующих форм заболевания, протекающих с явлениями присоединения микробных осложнений, устойчивых к традиционной терапии.
За последнее десятилетие заболеваемость атопическим дерматитом имеет определённую тенденцию к увеличению, особенно у детей, а также к развитию более тяжелых, непрерывно рецидивирующих форм заболевания, протекающих с явлениями присоединения микробных осложнений, устойчивых к традиционной терапии.
Наличие вторичного инфицирования кожи является серьезной проблемой у большинства больных атопическим дерматитом. Микроорганизмы, живущие на поверхности кожи маленьких пациентов, могут играть роль важнейшего фактора, который вызывает и поддерживает аллергическое воспаление кожи. О современных методах диагностики и лечения атопического дерматита у детей, осложненного вторичной инфекцией мы беседуем с доктором медицинских наук, профессором кафедры пропедевтики детских болезней и факультетской педиатрии с курсом детских болезней лечебного факультета КГМУ Татьяной Геннадьевной Маланичевой.
— Татьяна Геннадьевна, какие выделяют этиологические факторы атопического дерматита у детей?
— Атопический дерматит занимает одно из первых мест в структуре аллергических заболеваний у детей, а его частота непрерывно растет, варьируя от 13 до 25 %. Заболевание характеризуется ранним началом, упорным рецидивирующим течением, развитием вторичных инфекционных осложнений и сопровождается сложностями в лечении.
Ведущим этиологическим фактором развития атопического дерматита, особенно в раннем детском возрасте являются пищевые аллергены (белки коровьего молока, куриного яйца, рыба, злаки и др.). Развитию пищевой аллергии у детей первого года жизни способствует незрелость желудочно-кишечного тракта, недостаточная выработка пищеварительных ферментов и снижение его барьерной функции.
Другими факторами являются аэроаллергены жилищ (клещи домашней пыли), грибковые аллергены (плесневые, дрожжевые), аллергены животных и насекомых, бактериальные и лекарственные аллергены. К неспецифическим триггерам атопического дерматита относятся климатические, химические, физические, психосоциальные факторы, инфекционные заболевания кожи.
— В чем особенность атопического дерматита у детей? Перечислите, пожалуйста, формы заболевания?
— Одной из современных особенностей атопического дерматита у детей является патоморфоз клинических проявлений, связанный с формированием осложненных форм заболевания. Присоединение вторичной инфекции при атопическом дерматите встречается в 25-34 % случаев. Важное значение среди бактериальных агентов принадлежит Staphylococcusaureus. Условно-патогенные грибы (дрожжевые, плесневые, дерматомицеты) при атопическом дерматите у детей вызывают не только грибковые поражения кожи, но и способствуют микотической сенсибилизации. Грибковая инфекция играет важную роль в поддержании хронического как инфекционного, так и аллергического воспалительного процесса в коже при атопическом дерматите.
Выделяют следующие морфологические формы заболевания: экссудативная, эритематозно-сквамозная, лихеноидная, эритематозно-сквамозная с лихенификацией.
— Что способствуют присоединению вторичной инфекции при атопическом дерматите?
— Способствуют особенности кожных покровов, а именно, снижение барьерной функции по отношению к микроорганизмам, нарушение процессов кератинизации, изменения pH кожи, истончение водно-липидного слоя, уменьшение активности потовых и сальных желез. Также наличие входных ворот для инфекции вследствие расчесов и зуда, при котором создается порочный круг (воспаление, сухость, зуд, расчесы, инфицирование). Нарушение правильного ежедневного ухода за кожей (редкое купание, отсутствие увлажнения кожи), изменение количественного и качественного состава микробной флоры вследствие нарушения механического удаления микробов с чешуйками кожи, частое применение системных антибиотиков, широкое использование топических кортикостероидов, развитие вторичной иммунной недостаточности.
Таким образом, у детей, больных атопическим дерматитом, на коже создаются вполне благоприятные условия для активации грибковой и бактериальной микрофлоры, играющей важную роль в поддержании хронического аллергического воспаления, что создает определенные трудности в диагностике и лечении данной патологии.
— Обозначьте, пожалуйста, методы диагностики и лечения заболевания?
— Диагностика включает общий анализ крови, культуральное бактериологическое обследование кожных покровов. Также методы специфической лабораторной диагностики грибковой инфекции. Среди них микроскопия патологического материала, культуральные исследования на дрожжевую и плесневую микрофлору и дерматомицеты, определение чувствительности выделенной грибковой микрофлоры к антимикотикам, определение в сыворотке крови антигенов грибов рода Candida.
Терапия атопического дерматита у детей, осложненного вторичной инфекцией, должна быть комплексной и включать в себя элиминацию причинно-значимых аллергенов (диетотерапия, контроль за окружающей средой), наружную терапию (комбинированные препараты — противовоспалительные с антимикробным действием, лечебно-косметический уход за кожей), этиотропную терапию (антибиотики, антимикотики по показаниям), фармакотерапию (антигистаминные средства, энтеросорбенты, иммунокорректоры по показаниям).
— Каковы особенности структуры и течения атопического дерматита у детей, осложненного микотической инфекцией?
— В настоящее время в условиях экологического неблагополучия, нерационального применения антибиотиков, широкого использования топических кортикостероидов, одним из факторов, приводящих к утяжелению атопического дерматита, является микотическая инфекция. У детей раннего возраста в структуре грибковой преобладают дрожжевые грибы – Malaseziafurfur и Сandidaalbicans. У детей старшего возраста грибковую инфекцию вызывают дрожжевые грибы рода Сandidaи Rodothorularubra, а также мицелиальные дерматофиты. В целом, атопический дерматит, осложненный вторичной микотической инфекцией, характеризуется более тяжелым течением, непрерывно-рецидивирующим процессом, пролонгированием обострения, резистентностью к традиционной противоаллергичской терапии и положительной динамикой после санации грибковой микрофлоры. Микотическая инфекция ведет к развитию грибковой сенсибилизации организма, а обострение зачастую развивается в сырую погоду, при контакте с плесенью и употреблении в пищу продуктов, содержащих грибы.
Гульнара Абдукаева
Источник
- Атопический дерматит
- Лечение атопического дерматита
/
Лечение тяжелых форм атопического дерматита представляет сложную проблему, для решения которой, как правило, используют комплексный подход, включающий исключение воздействия триггерных факторов, элиминационную диету, интенсивную топическую и системную терапию. Кроме того, при крайне тяжелых обострениях используют эфферентные методы терапии (различные схемы плазмафереза). Эффективность того или иного метода лечения определяется клинико-иммунологическими особенностями заболевания у конкретного больного. Результативность терапии в значительной степени связана с комплаентностью больных или их родителей.
Выбор элиминационной диеты при тяжелых формах атопического дерматита соответствует общим принципам диетотерапии и основывается на результатах качественно проведенной аллергодиагностики и ограничения употребления продуктов, содержащих биогенные амины и листами нолибераторы. В случае наличия в анамнезе связи обострений заболевания с употреблением определенного пищевого продукта, последний строго элиминируется, даже при отсутствии подтверждения информации по результатам аллерготестирования.
Если аллерготестирование ранее не проводилось и на момент обострения невозможно, назначают олигоантигенную диету, заключающуюся в назначении ограниченного спектра только определенных продуктов.
Возможен и другой подход — исключение наиболее вероятных с традиционной точки зрения аллергенов, таких как коровье молоко, куриное яйцо, рыба, морепродукты, орехи: грецкие, миндаль, фундук, арахис, кунжут и т.д. Предпочтение отдается термически обработанным продуктам. У детей первого года жизни, страдающих тяжелым атопическим дерматитом, связанным с пищевой аллергией, значительно чаще актуальным становится использование аминокислотных смесей.
Топическую терапию обострений тяжелых форм атопического дерматита проводят в соответствии с общепринятыми принципами. Основой местной фармакотерапии обострений тяжелых форм атопического дерматита являются топические глюкокортикостероиды. Наряду с глюкокортикостероиды используют ингибиторы кальциневрина — такролимус, пиликролимус.
При недостаточной эффективности топических глюкокортикостероидов назначают системное введение глюкокортикостероидов.
Дополнительным обоснованием к применению системных глюкокортикостероидов у больного с тяжелой формой атопического дерматита является выраженное обострение других аллергических заболеваний (например, бронхиальной астмы). Наличие хорошо известных побочных эффектов данной группы препаратов, развитие обострения заболевания после их отмены ограничивают использование этого вида терапии у детей. Длительность применения системных глюкокортикостероидов обычно не превышает 5-7 дней, что позволяет свести к минимуму побочные эффекты терапии и избежать длительного подавления функции коры надпочечников. Парентерально преднизолон назначают в дозах 1; 1,5 или 2 мг/кг массы тела в сутки (1-2 раза в сутки) с учетом тяжести клинических проявлений атопического дерматита. При парентеральном введении преднизолона суточный физиологический ритм обычно не учитывается.
В некоторых ситуациях (при отсутствии эффекта от парентерально используемых глюкокортикостероидов , исключительно тяжелом остром поражении кожных покровов) у подростков возможно назначение глюкокортикостероидов внутрь в дозе 0,5-1,0 мг/кг в сутки с последующим быстрым снижением дозы препарата до полной отмены; курс лечения — 3-14 дней.
При назначении глюкокортикостероидов внутрь необходимо учитывать суточный физиологический ритм выработки глюкокортикостероидов, назначают утром.
В случаях тяжелых, резистентных к терапии форм ататопического дерматита у детей возможно использование системных иммунодепрессантов. Наиболее изучено применение циклоспорина, который является производным макролидов. Циклоспорин воздействует на транскрипцию генов, ингибирует Т-клеточную активацию и модулирует иммунный ответ. Циклоспорин назначается в капсулах, обычно начальная доза составляет 2,5-3,5 мг/кг массы тела в сутки (в 2 приема) и максимальная — до 5 мг/кг массы тела в сутки. Длительность использования стартовых доз препарата определяется эффективностью терапии и составляет не менее 4 нед с последующим снижением до минимальных поддерживающих. Скорость снижения дозы препарата — 0,5-1,0 мг/кг массы тела в сутки каждые 2 нед, контролируя клиническую эффективность. Курс лечения — от 4 нед до 12 мес. В случае отсутствия эффекта на фоне применения максимальной дозы препарата в течение 6 нед использование данного средства следует прекратить. Мониторинг возможных побочных эффектов препарата, особенно функций почек, необходим. Оценка концентрации циклоспорина в крови малоинформативна и не является обязательным условием при проведении терапии у больных атопическим дерматитом.
Присоединение вторичной бактериальной инфекции — наиболее частое осложнение атопического дерматита. Оно протекает в виде стрепто- и (или) стафилодермии с характерными кожными проявлениями на фоне обострения атопического дерматита и может иметь как локальный, так и распространенный характер. Чаще всего встречаются пиодермии, вызванные золотистым стафилококком, значительно реже выявляется комбинация стрепто- и стафилококковой инфекции. Изолированная стрептококковая инфекция как причина вторичной инфекции при атопическом дерматите встречается редко. Исключительно редко происходит вторичное инфицирование грамотрицательными синегнойными палочками (Pseudomonas aeruginosa), еще реже — протеем (Proteus).
Терапия осложненных инфекцией форм атопического дерматита предусматривает использование системных и местных антибактериальных средств. При распространенных и глубоких пиодермиях назначают системную антибактериальную терапию. Если нет возможности определения чувствительности микрофлоры, назначают антибиотики широкого спектра действия. Препаратами выбора являются цефалоспорины I (цефазолин, цефалексин и др.), II (цефуроксим), III (цефтриаксон) поколения и ингибиторзащищенные пенициллины (амоксициллин + клавулановая кислота).
В случае наличия у ребенка аллергии на вышеперечисленные антибактериальные препараты назначают макролиды (кларитромицин, рокситромицин, джозамицин). Курс лечения составляет 5—10 дней. При инфекциях кожи, вызванных грамотрицательными бактериями, назначают пенициллины (амоксициллин + клавулановая кислота), цефалоспорины III поколения (цефтриаксон). При необходимости их комбинируют с аминогликозидами II (гентамицином, тобрамицином) и III (амикацином) поколений.
Одной из наиболее тяжелых форм простого герпеса является герпетиформная экзема Капоши, которая часто развивается у детей с атопическим дерматитом после контакта с больным герпесом. Системная вирусемия и поражение внутренних органов (печени, легких, головного мозга, желудочно-кишечного тракта, надпочечников) являются главной причиной летального исхода в случае герпетиформной экземы Капоши. Септицемия вследствие вторичной бактериальной инфекции преимущественно связана с золотистым стафилококком (Staphylococcus aureus) изолированно или в сочетании с (3-гемолитическим стрептококком группы А, псевдомонадами (Pseudomonas aeruginosa) и пептострептококками (Peptostreptococcus anaerobius).
Основная цель лечения пациентов с экземой Капоши — снижение вероятности летального исхода и предупреждение тяжелых осложнений.
Наружное лечение определяется стадией процесса. В начальной стадии невскрывшиеся пузырьки и пустулы тушируют 1% спиртовыми растворами бриллиантового зеленого или метилтиониния хлорида 2-3 раза в день, после чего обрабатывают противогерлетическими мазями. Применение глюкокортикостероидных мазей при герпесе противопоказано, так как они способствуют присоединению бактериальной инфекции, увеличивают время существования сыпи, а иногда и образованию язв на местах вскрывшихся везикул. На массивные геморрагические корки накладывают 0,5-1% этакридина лактатом мазь 3% (этакридин), 2-3% борно-нафталановую либо 3% дерматоловую мази. Насильственное снятие геморрагических корок недопустимо. Для ускорения и облегчения отторжения корок на 2-4 ч накладывают салфетку из 4-8 слоев марли, обильно пропитанную метилурациловой мазью 10% или кремом акговегин или солкосерил. После отторжения корок применяют 2-3% нафтадерм мазь или салицилово-цинковую пасту (пасту Jlaccapa).
При поражении слизистой оболочки полости рта проводят противовирусную терапию 5% мазью с ацикловиром на всю слизистую оболочку 3-4 раза в день.
Основой системной противовирусной терапии является внутривенное введение ацикловира из расчета 15 мг/кг в сутки в течение 10 дней. Антибактериальную терапию курсом 7—10 дней проводят аминопенициллинами или цефалоспоринами II и III поколений в возрастных дозировках. Для уменьшения зуда и беспокойства назначают антигистаминные препараты I поколения — димедрол (дифенгидрамин), супрастин, тавегил. При лечении тяжело протекающей герпетиформной экземы Капоши показана инфузионная терапия (внутривенное вливание 5—10% раствора глюкозы (декстроза), свежезамороженной плазмы, 10% раствора альбумина человеческого, коллоидных растворов).
В комплексной терапии герпетической экземы также показано назначение иммунотропных препаратов, прежде всего интерферонов, обладающих широким спектром противовирусного действия. У детей обычно используют виферон (активное вещество — интерферон альфа-2Ь человеческий рекомбинантный). Детям грудного возраста назначают виферон-1, содержащий 150 000 ME, детям до 7 лет — виферон-2, содержащий 500 000 ME, а детям старше 7 лет — виферон-3, содержащий 1 000 000 ME. Назначают по 2 ректальных свечи в сутки ежедневно в течение 5—10 дней.
Необходимо подчеркнуть, что у детей с герпетиформной экземой Капоши при подозрении на герпетическое поражение глаз обязательна консультация окулиста, а при появлении неврологических симптомов — невропатолога.
Новые статьи
» Стронгилоидоз

Стронгилоидоз — хронически протекающий геогельминтоз с преимущественным поражением ЖКТ и общими аллергическими проявлениями.
Основной источник заражения стронгилоидозом — больной человек. Некоторые… перейти
» Трихинеллез

Трихинеллез у человека — это острый зооноз с природной очаговостью, протекающий с лихорадкой, мышечными болями, отеком лица, кожными высыпаниями, высокой эозинофилией, а при тяжелом т… перейти
» Энтеробиоз

Энтеробиоз — кишечный гельминтоз, вызываемый мелкой нематодой Enterobius vermicularis, со стертым и невыраженным течением, наиболее распространенный признак которого — перианальный зуд, возникающий на… перейти
» Аскаридоз

Аскаридоз — кишечный гельминтоз, вызываемый нематодой Ascaris lumbricoides, протекающий с поражением ЖКТ, интоксикацией, аллергическими реакциями.
Аскаридоз — один из самых распространенных гельмин… перейти
» Альвеококкоз

Альвеококкоз (Alveococcosis) — зоонозный биогельминтоз, вызываемый личиночной стадией цепней Echinococcus multilocularis, с хроническим прогрессирующим течением, развитием в печени и других органах мн… перейти
» Эхинококкоз

Эхинококкоз (Echinococcosis) — зоонозный биогельминтоз, вызываемый личиночной стадией цепня Echinococcus granulosus, характеризуемый хроническим течением и развитием преимущественно в печени, реже в л… перейти
Источник
Notice: Trying to access array offset on value of type bool in /var/www/www-root2/data/www/adm-bizhbulyak.ru/wp-content/themes/arianna/library/core.php on line 498