Роль медсестры в профилактике атопического дерматита у детей

Роль медицинской сестры в профилактике атопического дерматита у детей
Трищенко Олеся Олеговна
Научный руководитель: Штерцер А.Г.
преподаватель Рыльского филиала ОБПОУ
«Курский базовый медицинский колледж»
В настоящее время проблема аллергии чрезвычайно актуальна во всём мире, так как рост числа аллергических заболеваний достигает таких масштабов, что аллергию называют «эпидемией XXI века» или «чумой III тысячелетия».
Из аллергических заболеваний наиболее распространён в детском возрасте — атопический дерматит.
По данным Научного центра здоровья детей РАМН им страдает до 35% детского населения России.
Раннее проявление атопического дерматита серьезно повышает риск развития такого серьёзного заболевания как бронхиальная астма.
Профилактика данной патологии имеет большое значение в сохранении и укреплении здоровья детей. Большая роль в этом принадлежит медицинским работникам среднего звена.
Для планирования, организации и проведения профилактических мероприятий медицинской сестре необходимо уметь выявлять факторы, способствующие развитию атопического дерматита у детей.
Цель нашего исследования заключалась в проведении анализа заболеваемости атопическим дерматитом детей раннего возраста г. Рыльска за период с 2013-го по 2015- й годы, выявлении факторов, способствующих его развитию и определении основных направлений деятельности медицинских работников среднего звена по профилактике данной патологии.
Для достижения поставленной цели нам необходимо было решить следующие задачи:
1.Провести анализ данных годовых отчётов по заболеваемости атопическим дерматитом детей до 3-х лет г. Рыльска за 2013-2015 г.г.
2. Методом опроса выявить родителей детей до 3-х лет, у которых имеется наследственная предрасположенность к аллергическим заболеваниям и провести их анкетирование.
3. Учитывая результаты исследования, определить основные направления профилактики атопического дерматита у детей.
4.Составить рекомендации для родителей по профилактике данного заболевания у ребёнка.
Предметом исследования являлись:
— Заболеваемость атопическим дерматитом детей раннего возраста
г. Рыльска
— Факторы, способствующие развитию данной патологии .
Объектом исследования были:
Родители детей в возрасте до 3-х лет, имеющих отягощённую наследственность по аллергическим заболеваниям.
Мы использовали следующие методы научного исследования:
1. Метод анализа (анализ данных литературных источников, анализ данных годовых отчётов педиатрической службы ОБУЗ « Рыльская ЦРБ», анализ данных исследования).
2. Сравнительный метод (сравнение данных заболеваемости детей г. Рыльска атопическим дерматитом за 2013,2014,2015г.г.).
3. Эмпирический метод (опрос, анкетирование).
4. Математический метод (составление диаграмм, таблиц по результатам исследования).
Практическая значимость исследования связана с необходимостью координации работы медицинской сестры по профилактике атопического дерматита у детей и возможностью использования составленных нами рекомендаций в её практической деятельности.
На первом этапе исследования был проведён анализ заболеваемости атопическим дерматитом детей до 3-х лет г. Рыльска с 2013-го по 2015-й годы.
Результаты анализа отражены на рисунке 1.

На первой диаграмме видно, что в 2013г. с атопическим дерматитом было зарегистрировано — 29 детей, из них впервые выявлено заболевание у 72%.
В 2014году из 23-х детей, впервые поставлен диагноз у 26%.
В 2015году из 28 человек — 60% впервые выявленных.
Это подтверждает актуальность проблемы профилактики атопического дерматита.
Далее в ходе исследования проводился в Рыльской ЦРБ устный опрос родителей. Им задавались вопросы о возрасте ребёнка, болен ли он атопическим детматитом, выяснялась наследственная предрасположенность к аллергии. ( Опросник)
В результате опроса было выявлено 30 родителей, дети которых имеют отягощённую наследственность по аллергическим заболеваниям. Этим родителям было предложено ответить на вопросы анкеты.( Анкета) С помощью данной анкеты мы выявили факторы, способствующие развитию атопического дерматита у детей.
Факторы были распределены на 2 группы:
1. Внутриутробные или антенатальные факторы.
2. Постнатальные факторы
При изучении литературных источников было выяснено, что риск наследования атопического дерматита по материнской линии составляет — 60%, по отцовской-30%, если больны оба родителя-70-80%.
Данные анализа наследственной предрасположенности детей по результатам нашего исследования отражены на рисунке 2
Рисунок 2 — Наследственная предрасположенность к атопическому дерматиту
На диаграмме видно, что у 40% детей риск развития атопического дерматита наследуется от матери,
у 27% — от отца,
10% респондентов отметили наличие аллергического заболевания у обоих родителей ребёнка,
у 23% детей аллергическая патология имеется у более дальних родственников (бабушек, дедушек).
Результаты анализа внутриутробных факторов риска развития атопического дерматита отражены в таблице 1.
Таблица 1 — Факторы внутриутробной сенсибилизации
Фактор | Всего 30 человек | |
количество | % | |
Острые эпизоды проявления аллергии во время беременности. | 3 | 10 |
Хронические болезни. | 5 | 17 |
Острые вирусные инфекции | 2 | 7 |
Лечение антибактериальными препаратами. | 3 | 10 |
Курение во время беременности. | 1 | 3 |
Употребляли высоко аллергенные продуктоы: . | 4 | 13 |
Сочетание 3-х и более факторов. | 10 | 33 |
Из таблицы видно, что у 10% женщин во время беременности отмечались острые эпизоды аллергии.
У 17% — беременность протекала на фоне хронического заболевания.
7 % женщин переболели острой вирусной инфекцией
10% беременныхлечились во время беременности антибиотиками.
3% — во время вынашивания плода курили.
13% — во время беременности злоупотребляли аллергенными
продуктами питания.
У 33% — выявлено сочетание 3-х и более факторов, способствующих развитию аллергии у ребёнка.
Результаты анализа постнатальных факторов риска развития атопического дерматита у детей отражены в таблице 2
Таблица 2 — Факторы постнатальной сенсибилизации
Факторы. | Всего 30 человек. | |
количество | % | |
Раннее искусственное вскармливание (до 3 месяцев). | 4 | 13 |
Раннее введение прикормов | 13 | 43 |
Частые вирусные заболевания. (4 и более раз в году). | 4 | 13 |
Лечение антибактериальными препаратами. | 5 | 17 |
Часто занимались самолечением ребёнка | 2 | 7 |
Употребляли высоко аллергенные продукты: Из них часто: | 14 5 | 47 36 |
Сочетание 3-х и более факторов. | 16 | 53 |
Как видно из таблицы, у 13% детей выявлено раннее искусственное вскармливание.
43% — получили прикорм раньше положенного возраста.
У 13% — частые вирусные заболевания
17% детей получают более 1 раза в год лечение антибактериальными препаратами.
47% детей злоупотребляют в питании аллергизирующими продуктами. У 53% детей — сочетание 3-х и более факторов, способствующих развитию атопического дерматита.
В развитии атопического дерматита, кроме названных факторов, немаловажная роль принадлежит бытовым аллергенам.
На рисунке 3 изображены результаты анализа бытовых сенсибилизирующих факторов.
Рисунок 3 — Факторы бытовой сенсибилизации
На гистограмме видно, что все родители используют в быту средства бытовой химии. У 80% детей в комнате имеются ковры. У 40% детей в квартире живут домашние животные. 17% респондентов отметили наличие сырости, плесени в квартире. В 13% семей — имеется библиотека. 10% детей имеют аквариум с рыбками. 10% родителей курят в квартире в присутствии ребёнка. 7% родителей отметили наличие в квартире тараканов, продукты жизнедеятельности которых являются аллергенами для ребёнка
На 50% детей выявлено действие 3-х и более факторов, способствующих развитию атопического дерматита.
Таким образом, в результате исследования мы пришли к следующим выводам:
1. Необходимость координации деятельности медицинских сестёр педиатрической службы Рыльской ЦРБ по профилактике атопического дерматита у детей связана с ростом заболеваемости и дефицитом знаний родителей о факторах риска развития аллергии.
2. Большинство детей относится к группе высокого риска по развитию атопического дерматита, так как на фоне отягощённой наследственности выявлено комплексное воздействие на них антенатальных и постнатальных факторов.
3. Среди выявленных факторов — в основном управляемые факторы.
Значит, обеспечив ребёнку с отягощённой наследственностью по аллергическим заболеваниям определённые условия жизни, можно на много уменьшить риск возникновения у него атопического дерматита.
Основные направления профилактики заболевания:
I. Первичная антенатальная профилактики атопического дерматита у детей:
1. Организация рационального питания беременной (ограничение продуктов с высокой аллергенностью: шоколад, кофе, цитрусовые, мед, орехи и др.);
2. Своевременное лечение гестозов, которые значительно повышают проницаемость барьера «плацента-плод» и способствуют аллергизации плода;
3. Лечение сопутствующих заболеваний с минимальной медикаментозной нагрузкой на организм беременной.
4.Не заниматься самолечением
5. Отказ от вредных привычек.
6. Минимальное использование средств бытовой химии.
II. Первичная постнатальная профилактики атопического дерматита у детей:
1.Организация рационального вскармливания:
-поддержка грудного вскармливания;
-исключение из питания детей грудного возраста аллергизирующих продуктов;
-более позднее введение прикорма;
2.Организация рационального гипоаллергенного быта ребёнка.
( Щадящее воздействие бытовых аллергенов)
3. Профилактика вирусных заболеваний.
4.Строгий подход к антибактериальной терапии.
-исключить самолечение.
С учетом результатов исследования нами были составлены рекомендации для родителей по профилактике данной патологии, включающие советы по организации питания и режима дня женщины во время беременности и кормления грудью, по вскармливанию ребёнка и организации рационального гипоаллергенного быта ребенка.
С результатами нашего исследования были ознакомлены работники педиатрической службы ОБУЗ «Рыльская ЦРБ».
Список литературы
1. Балаболкин И.И. Аллергические заболевания у детей на современном этапе. [Электронный ресурс]. – НИИ педиатрии Научного центра здоровья детей РАМН, Москва, 2010. – Режим доступа: www.nedug.ru/lib/lit/child/01oct/child10/child.htm.
2. Ильенко. Л.И. Атопический дерматит// Медицинская сестра.–2014.–№7.С.24.
3. Соколова Н.Г., Тульчинская В.Д., Педиатрия с детскими инфекциями. – Изд. 10— е, испр. – Ростов /Д: Феникс, 2014г. – 446 с.
4. За жизнь без аллергии. [Электронный ресурс]. – М., 2013.– Режим доступа: https://vladmedicina.ru/news/world/2010-07-08-za-zhizn-bez-allergii.htm
5. Только цифры и только факты об аллергии. [Электронный ресурс]. – М., 2015. – Режим доступа:https://pollinoz.net/allergiya-v-cifrax-i-faktax-serezno-i-kurezno/tolko-cifry-i-tolko-fakty-ob-allergii.html.
Приложение 1
Опросник
Перечень вопросов для родителей
Вопросы задаются в устной форме
Возраст Вашего ребёнка.
Болен или нет Ваш ребёнок атопическим дерматитом?
(при положительном ответе на первый вопрос – опрос прекращался, при отрицательном ответе – задавались вопрос 3,4).
Имеется ли у Вас или другого родителя ребёнка аллергическое заболевание или склонность к аллергии?».
Имеется ли у других близких родственников ребёнка аллергическое заболевание или склонность к аллергии?».
Приложение 2
Анкета
Выявление факторов, способствующих развитию атопического дерматита у ребенка.
Уважаемые родители, просим Вас ответить на вопросы, отражающие причины развития атопического дерматита у ребенка. Это необходимо для планирования мероприятий по профилактике данного заболевания.
1.Возраст Вашего ребенка……..(написать);
2.Кто из членов семьи ребенка болен аллергическими заболеваниями: мать, отец, бабушка, дедушка (подчеркнуть);
3. Течение беременности: без особенностей, на фоне гестоза, хронического заболевания, на фоне аллергического заболевания, острой вирусной инфекции (подчеркнуть);
4.Наличие эпизодов острой аллергической реакции во время беременности: да, нет (подчеркнуть);
5. Курение во время беременности: да, нет (подчеркнуть);
6.Такие продукты, как шоколад, орехи, копчености, мёд, цитрусовые ела часто: да, нет (подчеркнуть);
7.До какого возраста ребенок находился на грудном вскармливании …(написать);
8. С какого возраста ребенку введен первый прикорм……. (написать);
9. Сколько раз в год ребенок болеет простудными заболеваниями …(написать)
10. Лечение ребенка антибактериальными препаратами: не проводилось, поводилось 1 раз в год, проводилось более 1 раза в год (подчеркнуть);
11. Получает ребенок продукты такие, как кофе(часто, редко, не получает); какао (часто, редко, не получает); цитрусовые(часто, редко, не получает); клубнику( часто, редко, не получает); конфеты(часто, редко, не получает);соки заводского производства (часто, редко, не получает); лимонад( часто, редко, не получает); (подчеркните вариант ответа);
12. В квартире, где находится ребенок, есть ковры, аквариум с рыбками, домашние животные, тараканы, сырость, плесень: (подчеркнуть);
13.Курят ли у Вас в квартире при ребенке: да, нет (подчеркнуть);
Приложение 3
Рекомендации
по первичной антенатальной профилактике атопического дерматита у детей
Беременные женщины с отягощенной наследственностью по аллергии и особенно страдающие ею должны максимально исключить контакты с любыми аллергенами (пищевыми, бытовыми, профессиональными).
1. При гиперчувствительности к бытовым аллергенам:
— В ванной комнате рекомендуется насухо вытирать все влажные поверхности. Уборку в ней нужно проводить с растворами, предупреждающими рост плесени, не менее 1 раза в месяц.
— На кухне необходимо пользоваться вытяжкой над плитой (удаление пара).
— Сушить одежду можно только в проветриваемом помещении, вне жилой комнаты.
2. При эпидермальной аллергии нельзя пользоваться одеждой из шерсти, меха животных, нужно исключить посещение зоопарка, цирка, домов, где находятся (или находились) животные. Если в квартире находилось животное, необходима неоднократная тщательная уборка помещения.
3. При аллергии к пыльце растений в период цветения следует герметизировать окна, во время проветривания — закрывать форточку влажной марлей, ограничивать прогулки в ветреную и солнечную погоду, особенно в зеленой зоне города или в сельской местности.
Важно также с осторожностью использовать растительные косметические средства (мыла, шампуни, кремы и т.д.), не проводить лечение фитопрепаратами.
4.Оградите беременную от неспецифических (неаллергенных) факторов, которые часто провоцируют обострение у неё заболевания и могут быть причиной развития атопического дерматита у ребёнка. К ним относятся: стресс, интенсивная физическая нагрузка (потливость), экстремально высокая или низкая температура, влажность, инфекционные заболевания.
5. Не занимайтесь самолечением любого заболевания.
6.Не допустимо курение, приём алкогольных напитков.
7. Если у беременной женщины нет аллергического заболевания и определён невысокий риск развития аллергии у ребёнка, диета и быт должны быть без особых ограничений, т.к. действие аллергенов на беременную женщину способствует выработке толерантности ребёнка к аллергенам.
Приложение 4
Рекомендации
попервичной постнатальной профилактике атопического дерматита у детей
Грудное вскармливание– лучшая профилактика аллергии. Доказано, что малые дозы аллергенов, проникающие в молоко матери, способствуют формированию пищевой толерантности у ребенка.
Кормящей маме не нужно соблюдать жесткую диету с ограниченрем многих пищевых ингридиентов в питании. Исключаются только те продукты, непереносимость которых ребенком объективно доказана (клинически или лабораторно) и продукты с высокой аллергизирующей активностью (цитрусовые, хурма, клубника, орехи, томаты, морковь, кофе, какао, мёд, куриное мясо, рыба) .
При искусственном вскармливании у детей с высоким риском развития атопического дерматита необходимо использовать гипоаллергенные адаптированные молочные смеси, которые подбирает только врач.
Ребёнку из группы повышенного риска по атопическому дерматиту необходимо создать гипоаллергенный быт.
Основные бытовые аллергены, с которыми нужно бороться:
домашняя пыль, особенно книжная, лучше убрать открытые книжные полки
споры плесневых грибов – чаще всего грибковые колонии находятся в ванной, туалете, кухне, в цветочных горшках.
клещи домашней пыли, которые размножаются в постельных принадлежностях, матрасах.
продукты жизнедеятельности тараканов
бытовая химия, аэрозольная косметика
табачный дым
Постель ребенка не должна содержать кокосовой стружки (часто бывает в матрасах), пера, пуха, шерстяных вещей (одеяло), морских водорослей, гречишной шелухи (частый компонент подушек.
Влажную уборку необходимо проводить ежедневно, в отсутствие ребенка дома (в комнате).
Исключить нахождение в квартире домашних животных.
Если у ребёнка нет риска или имеется невысокий риск развития атопического дерматита, то не нужно строгих ограничений в питании и ограждении ребёнка от контакта с бытовыми аллергенами, так как при щадящем воздействии аллергена на организм у ребёнка формируется к нему толерантность.
Источник
Сестринский процесс при атопическом дерматите. За последние годы распространенность аллергических заболеваний во всем мире увеличилась в 3 раза и продолжает неуклонно возрастать. Атопический дерматит — одно из наиболее ранних и частых клинических проявлений аллергии у детей.
Информация о заболевании. Атопический дерматит (АтД) — хроническое рецидивирующее аллергическое воспалительное заболевание кожи. Начинается в 60 % случаев на первом году жизни. АтД часто предшествует развитию бронхиальной астмы у детей.
Факторы риска развития АтД: генетическая предрасположенность к развитию аллергии (семейный аллергический анамнез); особенности конституции ребенка — диатезы (аномалия конституции, состояние. при котором организм на обычные раздражители отвечает неадекватными реакциями и определяет предрасположенность к развитию определенных патологических процессов); нерациональное питание матери во время беременности и в период кормления ребенка грудью; курение и злоупотребление алкоголем во время беременности и в период кормления грудью; раннее искусственное вскармливание, быстрое введение в рацион ребенка продуктов, обладающих высокоаллергенными свойствами; неправильный уход за кожей (использование шампуней, лосьонов, кремов со щелочными высокими значениями рН. способствующими сухости кожи); нарушение правил проведения вакцинации: нарушение функции желудочно-кишечного тракта: нерациональная антибиотикотерапия: социальный и экологический дискомфорт.
Причинные факторы АтД:
Аллергены. Наибольшее значение в детском возрасте имеют аллергены неинфекционного происхождения пища, лекарства и химические вещества. Основной причиной развития АтД у детей первого года жизни являются пищевые аллергены. Причинно-значимым аллергеном может быть любой пищевой продукт, но есть пищевые продукты, обладающие наиболее высокой сенсибилизирующей активностью и вызывающие аллергические реакции у большинства больных детей. Роль различных аллергенов неодинакова и зависит от возраста ребенка. У детей первых лет жизни чаше всего аллергические реакции появляются при употреблении молока, яиц, пищевых злаков, сои. рыбы.
Причинно-значимые аллергены (пищевые продукты):
С высокой степенью аллергенности: молоко животных (коровье, козье молоко и др.). куриное яйцо; рыба, морепродукты, икра; куриное мясо; злаковые культуры (пшеница, рожь); орехи; овощи (морковь, томаты); фрукты и ягоды (киви, виноград, клубника, земляника. малина, манго, ананас, хурма, гранаты, цитрусовые, дыня); грибы: мед. кофе, шоколад.
Со средней степенью аллергенности: свинина, говядина, мясо индейки; гречневая и овсяная крупа, рис; горох, бобы, соя; кукуруза; картофель, капуста, перец красный; абрикосы, персики, бананы, клюква, черника, брусника, черная смородина.
С низкой степенью аллергенности: конина, мясо кролика, тощая баранина; перловка, пшено; кабачки, патиссоны, тыква светлой окраски, репа, огурцы, арбуз; зеленые сорта яблок, белая смородина, крыжовник, слива, белая черешня.
Важной проблемой пищевой аллергии является перекрестное реагирование различных групп аллергенов. Знание возможных вариантов таких реакций помогает правильно составить элиминационную (гипоаллергенную) диету. Например, при аллергии к коровьему молоку может появиться аллергическая реакция на козье молоко; при аллергии к куриному яйцу — на майонез, крем. Под пищевой сенсибилизацией может скрываться псевдоаллергическая реакция на вещества. попадающие в пищевые продукты при их переработке — это пищевые красители, консерванты и ароматизаторы. С возрастом значимость пищевых аллергенов снижается и возрастает роль ингаляционных (бытовые и пыльцевые аллергены).
Триггеры (факторы, вызывающие обострение): резкие изменения климатических условий; высокие значения температуры и влажности; химические раздражающие вещества: средства для стирки, уборки помещений; мыла; лосьоны с отдушкой и др.; физические раздражающие факторы: расчесывание, потение, синтетическая одежда; пища, оказывающая раздражающий эффект (острая, кислая): инфекция; психосоциальные стрессы: хронические заболевания.
Современные методы диагностики:
— Кожные тесты с аллергенами прик-тест, скарификацнонные кожные пробы, внутрикожные пробы в период ремиссии для выявления причинно-значимых аллергенов. Элиминационно-провокационные пробы с пищевыми продуктами для выявления пищевой аллергии, особенно к злаковым и коровьему молоку. Определение концентрации иммуноглобулинов Е в сыворотке крови. Определение аллергенспецифических иммуноглобулинов Е-антител в сыворотке крови.
Радиоаллергосорбентный тест — выявление аэроаллергенов.
Принципы лечения. При лечении требуются усилия не только педиатра, но и аллерголога, дерматолога, диетолога, гастроэнтеролога, отоларинголога, а также настойчивость и терпение самих родителей, полное доверие между родителями, врачами и медицинской сестрой.
I. Диетотерапия: должна обеспечивать физиологические потребности ребенка в основных пищевых ингредиентах, энергии, витаминах. минеральных веществах, микроэлементах.
Назначается в два этапа.
Первый этап: до проведения аллергологического исследования: назначается неспецифическая гипоаллергенная диета с исключением из рациона наиболее вероятных аллергенов: режим питания.
Суточный объем и качественный состав пищевого рациона должен соответствовать возрасту ребенка.
Второй этап после получения результатов обследования: дополнительная коррекция пищевого рациона с целью элиминации (исключения) причинно-значимых аллергенов.
— Продолжительность диеты индивидуальна. Расширение осуществляется осторожно и постепенно под контролем общего состояния ребенка. Для установления причинно-значимого аллергена необходимо ведение «Пищевого дневника» не менее 1 мес., в котором отмечают все получаемые ребенком продукты питания, время их введения, количество. качество (свежие, консервированные, длительность хранения и др.). Врач-педиатр анализирует результаты и проводит исключение подозреваемого пищевого аллергена. Исключается не только основной продукт, но и продукты, вызывающие перекрестные аллергические реакции. Самым лучшим питанием для ребенка является грудное молоко, поэтому необходимо стараться сохранять естественное вскармливание как можно дольше. При невозможности грудного вскармливания и в случае сенсибилизации к белкам коровьего молока можно использовать смеси НАН Гипоаллергенный 1 или 2, смеси на основе соевого белка: Ниутриция, Нутрилак-соя. Продолжительность безмолочного питания составляет от 4-6 мес. до 1 года и более. При аллергической реакции на соевые смеси и тяжелом течении АтД можно перейти на смеси с высокогидролизированным белком: Альфаре (Нестле). Нутрилон Пепти, Прегистимил. Фресопеп. Фрисопеп АС и др. Детям с риском формирования АтД и при отсутствии аллергии к белкам коровьего молока при невозможности естественного вскармливания лучше назначать: НАН Гипоаллергенный, Хумана, Хипп Гипоаллергенный. При легких проявлениях АтД в качестве основного продукта можно использовать адаптированные кисломолочные смеси — НАН кисломолочный.
Прикормы: 1-й вводится с 4,5-5 мес. — это монокомпонентное овощное пюре из кабачков, белокочанной капусты, патиссонов, цветной капусты, брокколи, тыквы светлоокрашенной и других овощей зеленой и белой окраски. К овощному пюре добавляется растительное масло (оливковое, кукурузное, подсолнечное): 2-й вводится с 5.5-6.0 мес. в виде безмолочной каши из гречневой, кукурузной, рисовой, ячневой, овсяной крупы. Каши разводятся водой или получаемыми молочными смесями. Кашу давать 1 раз в день, и каждый раз из разной крупы: с 5.5-6.0 мес. вводится мясное пюре из дважды вываренного мяса (говядина); 3-й вводится с 8-9 мес. в виде второго овощного пюре или овошекрупяного блюда (кабачки с рисовой крупой, цветная капуста с гречкой). Мясной бульон противопоказан. Супы лучше готовить вегетарианские. Соки только из зеленых сортов яблок.
Диетотерапия у детей старше I года: из рациона исключаются причинно-значимые аллергены и назначается индивидуальная элиминационная диета — безмолочная, беззлаковая, без яиц и т. д.
В период клинических проявлений АтД диета должна быть максимально строгой, элиминация не только причинно-значимых, но и перекрестно реагирующих аллергенов. В стадии ремиссии рацион ребенка постепенно расширяется за счет ранее исключенных продуктов и блюд. Адекватно подобранное питание на начальных стадиях АтД ускоряет ремиссию, а при тяжелом течении способствует улучшению состояния ребенка.
II. Создание гипоаллергенного быта.
Установлено, что бытовые, эпидермальные. пыльцевые и другие аллергены окружающей среды играют определенную роль в развитии обострений и хронизации АтД. Поэтому необходимо:
— максимально разгрузить комнату (квартиру) от лишних вещей. особенно собирающих пыль:
— ежедневно проводить влажную уборку: использовать воздухоочистители, тщательно проветривать квартиру, следить за свежестью воздуха в ночное время;
— не держать комнатные растения, домашних животных и птиц, шкуры животных:
— использовать специальные противоаллергенные постельные принадлежности, одеяла, подушки, матрацы:
— не допускать контакта ребенка с бытовой химией; веществами с резким запахом (косметика, духи, дезодоранты и т. д.);
— исключить пассивное курение ребенка.
III. Медикаментозная терапия: антигистаминные препараты (супрастин, диазолин и др.), обладающие десенсибилизирующим, противовоспалительным и седативным эффектом, уменьшают зуд; кларитин, зиртек, кестин, телфаст — препараты нового поколения, не обладают седативным эффектом, не вызывают привыкание, назначаются длительно до 6 мес.; применяются у детей старше 1 года. Витаминные препараты назначают для нормализации обменных процессов; ферментативные препараты — абомин, панзинорм форте, креон и биопрепараты хилак форте — при функциональных нарушениях желудочно-кишечного тракта.
IV. Наружная (местная) терапия для восстановления эпидермиса. устранения субъективных ощущений и воспалительной реакции кожи. лечения и профилактики вторичной инфекции: примочки, эмульсии. лосьоны, болтушки, пасты, кремы, присыпки, мази. гели.
— Прогноз. Полное клиническое выздоровление наступает у 17- 30 % больных детей.
— Неблагоприятный прогноз на выздоровление имеют дети, у которых АтД развился в возрасте 1 -3 мес. жизни; дети с АтД в сочетании с бронхиальной астмой.
Показания к госпитализации. Обострение АтД с нарушением общего состояния; распространенный кожный процесс, сопровождающийся вторичным инфицированием; рецидивирующие кожные инфекции; неэффективность стандартной противовоспалительной терапии.
Этапы сестринского процесса при атопическом дерматите:
1 этап. Сбор информации о пациенте
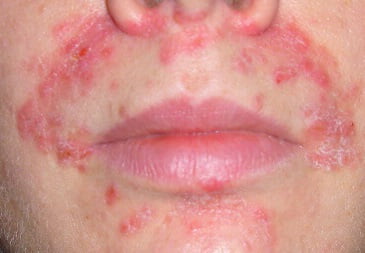
Субъективные методы обследования. Характерные жалобы: беспокойство, нарушение сна, нарушение аппетита, кожный зуд, сухость. шелушение, различные высыпания, отеки, локальные или распространенные. гиперемия на коже: упорные опрелости (у детей первых месяцев жизни).
История (анамнез) заболевания: начало острое или постепенное, чаше в грудном возрасте.
История (анамнез) жизни: заболевший ребенок из группы риска, наличие аллергических заболеваний у родителей и/или родственников.
Объективные методы обследования:
Осмотр: ребенок беспокойный, раздражительный, кожный зуд. Опрелости в области ягодиц и промежности: гнейс на бровях и волосистой части головы, гиперемия и шелушение, мелкие чешуйки на коже шек: мокнущие трещины, эрозии; полиморфные высыпания, пятна, везикулы, папулы, мелкая узелковая сыпь, наполненная серозным содержимым.
Результаты методов диагностики (амбулаторная карта или история болезни): общий анализ крови — эозинофилия, лейкоцитоз, лимфоцитоз; скарификационные кожные пробы — выявляются причинно-значимые аллергены.
2 этап. Выявление проблем больного ребенка
Существующие проблемы, обусловленные аллергигеским воспалением кожи и слизистых оболочек. Кожный зуд. Патологические изменения на коже (отек, гиперемия, мокнутие или сухость, высыпания). Обильные слизистые выделения из носа. Неустойчивый стул, метеоризм.
Возможные потенциальные проблемы: прогрессирование заболевания в более тяжелое течение; риск вторичного инфицирования.
3-4 этапы. Планирование и реализация ухода за пациентом в условиях «стационар на дому».
Цель ухода: способствовать улучшению, не допустить переход в более тяжелое течение и развитие осложнений.
Сестринский процесс при атопическом дерматите представлен в таблице.
Сестринский процесс при атопическом дерматите
| № | План сестринского ухода | Реализация ухода с мотивацией |
| 1 | Opганизовать «стационар на дому» | Взаимозависимое вмешательство: Обеспечение сестринской помощи и лечения Обеспечение комфортных условий больному ребенку |
| 2 | Провести беседу с ребенком и/или родителями о заболевании, причинах развития, необходимости лечения,профилактике. | Независимое вмешательство: |
| 3 | Дать конкретные рекомендации: По проведению элиминационной диеты; организации режима; контролю над окружающей средой (гипоаллергенный быт); правилам приема назначенных препаратов; уходу — обеспечить влажность в квартире;в жаркую погоду использовать кондиционер; ежедневно купать ребенка, за исключением детей с распространенной инфекцией кожи; длительность купания 15-20 мин; температура воды 35-37 «С; перед купанием воду отстаивать в ванне в течение 1-2 ч с последующим согреванием; лучше использовать воду, прошедшую очистку через фильтр; нельзя растирать кожу, использовать мочалку; после купания кожу досужа не вытирать, промокнуть простыней или полотенцем; для смягчения кожи во время купания можно добавлять в воду специальные гели для ванны (ванна трикзера); для ухода за кожей лучше использовать увлажняющие смягчающие средства; крем Трикзера, атодерм, липикар, нутриложи, топикрем, крем Мюстела. Эти средства наносятся сразу же после купания, чтобы кожа не осталась сухой, в первые дни 5-10 раз в сутки, а далее не более 3 раз в cyтки после сна. после купания и перед сном; одежда, нательное и постельное белье должны быть просторными из хлопчатобумажной ткани; новую одежду перед ношением выстирать; для стирки использовать только жидкие моющие средства, тщательно прополаскивать; в период обострения коротко стричь ногти, спать ребенок должен в х/б носках и перчатках; в солнечную погоду пользоваться солнцезащитными кремами, не вызывающими контактного раздражения кожи. | Независимое вмешательство: — расширение знаний о заболевании; — формирование навыков ухода за ребенком; — обеспечение качества ухода за больным ребенком; — удовлетворение физиологической потребности быть чистым; — уменьшение сухости кожи; — противовоспалительный эффект; — уменьшение расчесывания; — профилактика вторичного инфицирования; — выявление причинно-значимых аллергенов; — коррекция диеты; — противовоспалительная терапия, профилактика инфицирования кожи |
| 4 | Активные патронаж с целью: контроля над соблюдением режима и питания: проведением общей и местной терапии, назначенной врачом: выполнением всех рекомендации по уходу за ребенком; ведением «Пищевого дневника»; обучения матери правильному приему лекарственных препаратов; проведения динамического наблюдения за реакцией на лечение; самочувствие ребенка, аппетит, эмоциональное состояние, длительность и характер сна. состояние кожи и видимых слизистых оболочек; физиологические отправления, при ухудшении состояния срочное сообщение врачу или вызов на дом | Зависимое вмешательство: — контроль и коррекция лечебных мероприятий; — оценка эффективности проводимого лечения; — своевременное выявление осложнений; — коррекция лечения. |
5 этап. Оценка эффективности ухода.
При правильной организации сестринского ухода наступает улучшение общего состояния ребенка.
Источник
Notice: Trying to access array offset on value of type bool in /var/www/www-root2/data/www/adm-bizhbulyak.ru/wp-content/themes/arianna/library/core.php on line 498