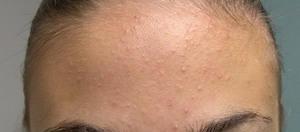
Состояние кожи лица при вич

Прыщи при ВИЧ – основное проявление этой вирусной инфекции на ранней стадии. Но сыпь значительно отличается от всех остальных видов высыпаний, которые могут появиться на теле.
Проявления этого симптома слишком специфичны, а то, как выглядит сыпь при ВИЧ, зависит от локализации и провоцирующих факторов.
Что может появиться
Высыпания бывают разными, поэтому однозначного ответа на вопрос какие прыщи при ВИЧ получить нельзя. Это может быть:
- Пиодермия.
- Себорейный дерматит.
- Воспаления сосудов.
- Грибковые поражения кожи.
- Папулы.
- Пустулы.
- Вирусное поражение эпидермиса.
В статье будут показаны фото прыщей при ВИЧ. Но поставить диагноз по ним самостоятельно невозможно. Поэтому при малейшем подозрении на заболевания необходимо немедленно обратиться к врачу.
Что такое ВИЧ (вирус иммунодефицита человека) и в чём его опасность
ВИЧ – начальная стадия смертельного заболевания под названием СПИД. Основное воздействие вирус иммунодефицита оказывает на клетки, которые признаны защищать наш организм – иммунные. В результате этого организм не только теряет иммунитет. У человека повышается риск развития злокачественных опухолей, а инфекции буквально сменяют друг друга, не давая человеку никакой передышки.
После того, как вирус проникает в тело, он начинает встраиваться в клетки. Они изменяются на генетическом уровне и уже в дальнейшем производят точно таких же больных собратьев, которые не в состоянии больше защищать вас.
Иммунная система перестаивается полностью. Вирус клетками производится в большом количестве, а вот защитный барьер от микробов, бактерий и других заболеваний полностью исчезает.
Все эти изменения происходит незаметно и довольно длительно. Поэтому прыщи на лице, которые возникают при ВИЧ, могут оказаться первыми симптомами неполадки с иммунной системой.
Когда неправильных иммунных клеток, поражённых вирусом, становится больше, чем клеток – защитников, начинаются и другие проявления болезни.
Основные из них – многочисленные заражения самыми разными инфекциями, которые всегда переносятся в тяжёлой форме и требуют длительного и упорного лечения на протяжении нескольких месяцев.
Прыщи при ВИЧ-инфекции – это первый симптом, который ни в коем случае нельзя пропустить.
В дальнейшем у пациента постоянно присутствует повышенная температура тела, потливость, нарушения пищеварения. Это выражается в частых поносах, резком похудение. Диагностируется молочница в ротовой полости, простуды, которые следуют одна за другой. И, наконец, сыпь на коже.
Если в это время пациенту не будет оказано должного лечения, через несколько лет ВИЧ переходит в свою смертельную стадию и теперь будет называться СПИД.
Как скоро на теле при ВИЧ появляются прыщи
Прыщи на теле при ВИЧ – один из первых симптомов заболевания. Причём угревая сыпь – не единственное кожное проявление заболевания. Иногда сыпь выражена очень ярко и не обратить на неё внимание невозможно. Но иногда высыпания очень мелкие, едва заметные и первые симптомы заражения ВИЧ-инфекции можно пропустить.
Чаще всего на теле человека с ВИЧ-инфекцией можно обнаружить следующие виды сыпи:
- Грибковое поражение, которое затрагивает и эпидермис, и волосы, и ногти.
- Пиодермия. Это заражение кожи стафилококком и стрептококком. Внутри таких прыщей – гнойное содержимое.
- Пятнистая сыпь. Она развивается из-за повреждения стенки сосуда. Основные проявления – эритематозные и геморрагические пятна, а также телеангиоэктазии.
- Себорейный дерматит. На коже возникает сильное шелушение с большим количество отпавших чешуек.
- Вирусные инфекции. Здесь прыщи будут зависеть от того, какое именно заболевание было диагностировано.
- Онкология. В большинстве случаев опухоли выявляются на поздних стадиях. Основным заболеванием онкологического характера при ВИЧ будет саркома Капоши.
- Папулы. Они могут возникать на любом участке тела, быть единичными или множественными, находиться на разной стадии своего развития.
При ВИЧ появляются самые разные прыщи, поэтому точно установить диагноз может только врач. Примечательно, что поставить диагноз ВИЧ-инфекция можно не раньше, чем через 6 месяцев от дня попадания вируса в организм.
Почему при ВИЧ появляется сыпь
При ВИЧ прыщи могут появляться не только на теле, но и во рту. Все высыпания – это результат инфекции кожи, которую больше не может защитить иммунитет человека. Поэтому состояние кожи и слизистой оболочки – отличный показатель, который поможет определить наличие иммунодефицита на ранней стадии его развития.
Однако поражения на коже – это только видимая глазу часть заболевания. У большинства пациентов уже на этой стадии диагностируется дисфункция органов и систем.
При ВИЧ кожные заболевания могут быть самыми разными. Все проявления зависят не только от стадии заболевания. Но и от пола, возраста, возбудителя заболевания и от того, сколько времени прошло с тех пор, как вирус проник в организм.
Поэтому прыщи у ВИЧ-инфицированных – не единственная проблема. У многих заразившихся на коже начинают появляются:
- Бородавки.
- Опухоли.
- Геморрагии.
- Кандидоз слизистых.
- Лишаи.
- Себорейный дерматит.
- Контагиозный моллюск.
Уже после 8 суток от момента заражения ВИЧ на коже шеи, спины, лица, на половых органах и слизистых оболочках начинают появляться красные пятна большого размера. Они напоминают внезапно появившиеся родинки.
Но прыщи на шее или спине при ВИЧ – не единственный симптом заболевания. У пациента появляются жалобы на:
- Повышенную температуру тела.
- Слабость.
- Понос.
- Ломоту в теле.
- Боль в мышцах.
- Боль в суставах.
- Лихорадку.
- Повышенную потливость.
Все кожные высыпания, в том числе и прыщи, протекают в хронической стадии. Поэтому ответ на вопрос проходят ли прыщи при ВИЧ будет в большинстве случаев отрицательный. Вылечить кожное заболевание очень сложно.
В дальнейшем обязательно присоединяется грибковая инфекция, появляется стоматит и постоянный герпес, может развиться лишай. У детей частые гнойничковые поражения кожи, себорея и другие проблемы, связанные с эпидермисом.
Как распознать прыщи при ВИЧ. Симптомы у мужчин
Как выглядят прыщи при ВИЧ? Интенсивность высыпаний может быть разной. В первую очередь надо обратить внимание на пятна, которые появляются снова и снова. Замечено, что у людей со светлой кожей они будут красными, а на тёмной коже – фиолетовыми.
Надо знать, что прыщи при ВИЧ-инфекции у мужчин на теле могут и не появиться. У одних их очень много, и они находятся буквально везде.
У других всего несколько штук. Если же прыщи при ВИЧ появились на фоне приёма противовирусного препарата, а такое бывает часто, то они будут приподнятыми и красными. Их название – лекарственные. Особенно часто вызывают прыщи на коже такие препараты, как ампренавир, абакавир и невирапин.
Передаётся ли ВИЧ через прыщи? Нет, такого произойти не может. Содержимое прыщей не содержит вируса иммунодефицита. А значит заразиться при рукопожатии или объятых с таким человеком нельзя.
Какие прыщи бывают при ВИЧ? Всего принято выделять два типа высыпаний. Это экзантемы и энантемы.
Экзантемы – это кожные высыпания, которые появляются в результате вирусного поражения. Она возникает на поверхности в первые несколько недель после заражения.
Энантемы – это высыпания, которые появляются на слизистых оболочках. Так, например, прыщи на корне языка – это может быть симптомом ВИЧ. Но утверждать это однозначно нельзя.
Есть ли прыщи при ВИЧ? Да, при этом серьёзном заболевании высыпаний на теле может быть много. Однако только по их наличию или отсутствию говорить о заболевании нельзя. Помочь определить болезнь поможет только анализ крови.
Первые признаки ВИЧ-инфекции напоминают развитие гриппа. Причём они длительное время не проходят даже при назначенном лечении. А общее состояние заметно ухудшается.
Сыпь при ВИЧ у женщин
Прыщи при ВИЧ у женщин, которые видны на фото, да и симптомы заболевания несколько отличаются от тех, что появляются у мужчин. На первый план выступает:
- Повышенная температура тела на протяжении длительного периода.
- Кашель.
- Боль в горле.
- Озноб.
- Головная боль.
- Боль в мышцах.
- Боль в суставах.
- Увеличение лимфатических узлов.
- Болезненные ощущения в области таза.
- Выделения из половых органов.
Через 8 – 12 дней с момента заражения на коже у женщин начинают появляться высыпания. Это говорит о воздействии стрептококка или стафилококка, с которыми ослабленный иммунитет больше не может бороться.
Характерными высыпаниями на коже при ВИЧ у женщин можно назвать:
- Импетиго.
- Фолликулиты, которые напоминают обычные угри, но сильно чешутся. Распространяются на груди, спине, лице.
- Пиодермия, которая практически не поддаётся лечения лекарствами и имеет высокий риск рецидива.
Прыщи при ВИЧ-инфекции в нашей статье можно посмотреть на фото. Но точно определить причину их появления, а также назначить лечение может только специалист.
Можно ли ВИЧ определить по сыпи
Да, действительно, основным начальным проявлением заболевания является кожная сыпь. Она сопровождается сильным зудом, возникает через 2 – 3 недели от попадания вируса в организм и может появиться на самых разных частях тела.
Основное проявление – выступающие прыщи и пятна красного цвета. Таких высыпаний может быть всего несколько, а иногда они могут покрывать всё тело. Кроме того, пациент будет жаловаться и на ухудшение общего состояние, постоянную тошноту или рвоту, понос, увеличение лимфатических узлов, отсутствие аппетита, повышенную температуру тела.
Прыщи на теле при ВИЧ на фото в этой статье самые разные. Однако только этот симптом не позволит точно сказать, что у пациента есть ВИЧ-инфекция.
Медицинская помощь
Первое, что надо сделать – сдать анализ крови на ВИЧ, даже если сыпь едва заметна и прыщиков всего несколько. Но при этом присутствуют другие симптомы.
Если анализ будет отрицательным, тогда скорее всего сыпь носит аллергическую природу. В некоторых случаях точно такие же симптомы появляются и при экземе.
Если результат будет положительным, инфекционист обязательно посоветует начать противовирусное лечение.
Если же ВИЧ у вас уже есть и на фоне приёма лекарств внезапно возникла сыпь, появились прыщи или угри, то в некоторых случаях может быть рекомендована смена лекарства.
А для уменьшения кожных проявлений болезни и снятия зуда нередко используются препараты от аллергии, а также гормоны глюкокортикостероиды.
Необходимо обратиться к врачу, если тело буквально усыпала сыпь. При этом нередко появляются и другие симптомы – жар, тошнота, рвота, боль в мышцах, появление язв во рту.
Чаще всего при ВИЧ-инфекции сыпь возникает на фоне приёма препаратов следующих групп:
- Ненуклеозидный ингибитор обратной транскриптазы (ННИОТ)
- Нуклеозидные ингибиторы обратной транскриптазы (НИОТ)
- Ингибиторы протеазы.
Если это случилось решение об отмене или замене препарата принимает только врач.
Чтобы снять зуд, на сыпь или прыщи можно нанести средство от аллергии в форме геля или мази. Делать это надо несколько раз в день.
Не выходите на открытое солнце и не подвергайте кожу воздействию сильного холода. Это также может стать причиной появления прыщей, угрей и других видов сыпи.
Принимайте только тёплую ванну, избегая слишком горячей воды. После купания обязательно нанесите на тело крем с увлажняющим эффектом. Чаще всего это косметическое средство, которое содержит алоэ.
Старайтесь мыться только мылом или гелем для душа с натуральной основой или с экстрактами трав в составе. Избегайте косметики, в состав которой входят:
- Вазелин.
- Метил-,
- Пропил-,
- Бутил-,
- Этилпарабены.
- Пропилен гликоль.
Старайтесь носить одежду только из натуральной ткани, не используйте синтетическое нижнее бельё, блузки, рубашки, брюки и юбки. Синтетика не пропускает воздух, а значит только усугубит ситуацию.
И обязательно принимайте противовирусные препараты, которые будут назначены врачом.
Автор — Анна Михайлова, врач дерматолог-косметолог первой категории, специалист Академии научной красоты. Специально для сайта «Лечим прыщи».
Видео: прыщи и сыпь как симптомы ВИЧ-инфекции
Источник
26. КОЖНЫЕ ПРИЗНАКИ ВИЧ-ИНФЕКЦИИ И СИНДРОМА ПРИОБРЕТЕННОГО ИММУНОДЕФИЦИТА (СПИД)
Вирус
иммунодефицита человека (ВИЧ) относится к семейству ретрови-русов и
имеет тропизм к лимфоцитам CD4 (Т-хелперам), что ведет к их гибели и
снижению иммунитета.
Синдром
приобретенного иммунного дефицита (СПИД) — последняя стадия
ВИЧ-инфекции, при которой угнетение иммунной системы приводит к развитию
рецидивирующих инфекционных заболеваний и злокачественных опухолей.
Эпидемиология. По
данным Всемирной организации здравоохранения, на декабрь 2005 г. в мире
было зарегистрировано 40,3 млн ВИЧ-инфицированных, из которых 4,9 млн
выявлено в 2005 г. В том же году умерло 3,1 млн больных, из них 570 000
детей до 15 лет. По темпам роста вновь регистрируемых случаев
ВИЧ-инфекции наша страна занимает одно из первых мест в мире.
Официальное число ВИЧ-инфицированных в России составляет 360 000, но
реальная численность людей, живущих с ВИЧ/СПИД в Российской Федерации, в
несколько раз больше.
Этиология и патогенез. ВИЧ
относится к группе ретровирусов и обладает особым тропизмом к
Т-хелперам, имеющим CD4-рецепторы. Выявлено 2 типа вируса: ВИЧ-1 (широко
распространенный во всем мире, а также в нашей стране) и ВИЧ-2,
выделяемый преимущественно от больных в Западной Африке.
Пути
передачи ВИЧ — половой, через кровь, вертикальный. Основной путь —
половой при гетеросексуальных и гомосексуальных контактах.
Через
кровь возможна передача при пользовании общими шприцами (у наркоманов),
при переливании крови или ее препаратов, при трансплантации органов и
тканей от ВИЧ-инфицированных. Известны случаи заражения больных
гемофилией при введении им препаратов (фактор VIII и фактор IX) из крови
носителей ВИЧ, а также при пересадке трупной роговицы от больного. При
вертикальном пути заражение происходит внутриутробно или во время родов,
а также через грудное молоко. Другие пути передачи (воздушно-капельный,
кровососущими насекомыми) не зарегистрированы.
Основные группы риска по ВИЧ/СПИД:
— потребители инъекционных наркотических веществ;
— работники коммерческого секса обоего пола, включая гомосексуа-лов;
— заключенные в тюрьмах;
— мигранты и перемещенные лица, а также беспризорные и безнадзорные дети.
Стадии ВИЧ-инфекции.
1. От момента заражения до появления серопозитивности. Заражение не сопровождается какими-либо клиническими проявлениями.
После
инкубационного периода продолжительностью от 1 до 6 нед могут
наблюдаться кратковременные подъемы температуры, боли в мышцах и
суставах, головные боли, увеличение лимфатических узлов, астения. Кожные
проявления отмечаются только у 10-50% ВИЧ-инфицированных в виде
пятнистых или пятнисто-папулезных высыпаний, преимущественно на
туловище. Обычно они не сопровождаются зудом и самопроизвольно
разрешаются в течение 6-8 дней. Отмечаются афтоз-ные высыпания в полости
рта, фарингиты, язвы на половых органах. Лимфоцитов CD4 более 500 в 1
мм3.
2. Бессимптомная стадия у носителей ВИЧ-инфекции. После
стихания острой реакции на внедрение вируса наступает бессимптомная
стадия, длящаяся иногда годами. ВИЧ-инфицированные сохраняют
трудоспособность и видимость полного здоровья, но у них чаще наблюдаются
банальные инфекции, в том числе кожные. Уменьшение количества CD4 до
400 в 1 мм3 указывает на быстрое прогрессирование болезни.
3. Стадия клинических проявлений СПИДа. Промежуток между заражением ВИЧ и развитием СПИДа составляет в среднем 8 лет (от 1 до 18 лет).
Наряду
с общими симптомами, кожные проявления являются наиболее
демонстративными и могут служить диагностическими и прогностическими
маркерами ВИЧ-инфекции.
Лимфоцитов CD4 у больных на этой стадии менее 400 в 1 мм3.
Общие
клинические проявления СПИДа: потеря массы тела более 10% исходной;
поносы длительностью более 1 мес; рецидивирующие инфекции верхних
дыхательных путей; туберкулез легких; необычное течение банальных
инфекций; оппортунистические инфекции: пневмо-цистная пневмония,
церебральный токсоплазмоз, энцефалиты различной этиологии,
сальмонеллезная септицемия, церебральный токсоплазмоз, инфекция,
вызванная цитомегаловирусом.
Клинические проявления ВИЧ-инфекции на коже
Грибковые инфекции кожи и слизистых оболочек
Кандидоз слизистой оболочки ротовой полости или глотки, вызываемый дрожжеподобными грибами рода Candida, встречается
у 40% ВИЧ-инфицированных. Белые налеты на слизистой оболочке щек, языка
и гортани способны сливаться в очаги с четкими границами.
Эритема-тозная форма кандидоза указывает на агрессивное течение болезни.
Часто диагностируются упорные вульвовагиниты, проявляющиеся
серовато-белым крошковатым налетом, зудом и жжением. Несколько реже
наблюдаются онихии, паронихии и кандидоз крупных складок.
При выраженном иммунодефиците развивается кандидоз трахеи, бронхов и легких, входящий в перечень оппортунистических инфекций.
Микозы у
ВИЧ-инфицированных бывают распространенными, тяжелыми, плохо поддаются
лечению и часто рецидивируют. Встречаются диссеминированные формы
микозов, в том числе разноцветного лишая, а также поражения волосистой
части головы у взрослых, что редко наблюдается у лиц с нормальным
иммунным статусом. Диагноз основывается на клинической картине и
нахождении мицелия при микроскопическом исследовании, а также на
идентификации полученной при посеве культуры возбудителя.
Глубокие микозы (криптококкоз,
споротрихоз, хромомикоз и др.) вне эндемичных для них зон являются
оппортунистическими инфекциями и указывают на быстрое прогрессирование
СПИДа.
Вирусные инфекции
Клинические
проявления простого герпеса встречаются у 5-20% ВИЧ-инфицированных, так
как иммунодефицит способствует активации вируса, а серопозитивность по
вирусу простого герпеса (ВПГ-2) определяется у 40-95% зараженных лиц.
Поражения могут занимать не-
обычно
большую площадь и завершаться некрозом. Особенности клинических
проявлений, торпидность течения, а также рецидивы болезни позволяют
подозревать СПИД.
Herpes zoster может
служить маркером ВИЧ-инфекции, так как возникает у 70-90% больных и
проявляется буллезными и везикулезными высыпаниями (рис. 102).
Локализация поражений в области головы и шеи указывает на агрессивное
течение ВИЧ-инфекции. Наиболее тяжелыми осложнениями являются кератиты и
слепота при герпетических высыпаниях в области глаз. На фоне
иммунодефицита наблюдаются рецидивы опоясывающего лишая (в том же или
другом дерматоме) и его хроническое течение.
Веррукозная лейкоплакия имеет
бляшечную и бородавчатую разновидности. Для последней, этиологическим
фактором которой считают вирус Эпштейна-Барр, типично появление
бугристых или бородавчатых образований молочно-белого или белого цвета с
неровными краями на слизистой оболочки ротовой полости. У 80% пациентов
с признаками бородавчатой лейкоплакии («волосатый язык») через 7-31 мес
после установления диагноза развился СПИД.
Ветряная оспа вызывается тем же вирусом varicella zoster, что и герпес zoster. Везикулезные
высыпания сразу же после своего возникновения напоминают капли воды на
коже. В центре везикул появляются пупко-образные вдавления, а сами
везикулы в течение 8-12 ч превращаются в пустулы, а затем в корки. После
их отпадения через 1-3 нед остаются розоватые, слегка запавшие
углубления округлой формы, иногда атрофические рубчики. Первые элементы
возникают на лице и волосистой части головы, затем процесс постепенно
распространяется на туловище и конечности. Сыпь наиболее обильная между
лопатками, на боковых поверхностях туловища, в подколенных и локтевых
ямках. Часто поражаются слизистые оболочки: нёбо, глотка, гортань,
трахея. Возможны высыпания на конъюнктиве и слизистой оболочке
влагалища. Субъективно больные отмечают

Рис. 102. Herpes zoster у ВИЧ-инфицированного
выраженный зуд. Появление болезни у взрослого человека, особенно из группы риска, требует серологического обследования.
Остроконечные кондиломы, вызываемые
вирусом папилломы человека (обычно типов 6 и 11), представляют собой
мягкие бородавчатые образования. Сливаясь в более крупные очаги, они
напоминают цветную капусту или петушиный гребень. Чаще всего
локализуются на внутреннем листке крайней плоти у мужчин (рис. 103) или у
входа во влагалище у женщин. По мере нарастания иммунодефицита
кондиломы сильно разрастаются и могут образовывать весьма обширные
конгломераты.
Вирус герпеса 6-го типа обнаруживается у 90% ВИЧ-инфицированных с так называемым синдромом хронической усталости или внезапной экзантемой в виде пятнистых и папулезных высыпаний, не имеющих специфических признаков и обычно проходящих под диагнозом токси-кодермии.
Контагиозный моллюск, этиологическим
фактором которого являются 2 типа поксвирусов, проявляется в виде
плотных, часто блестящих полусферических узелков цвета нормальной кожи,
размером от 1 мм до 1 см, с пупкообразным вдавлением в центре. У
ВИЧ-инфицированных бывают многие сотни элементов, они достигают крупных
размеров и часто поражают лицо.
Простые (вульгарные) бородавки вызываются
вирусом папилломы человека. Локализованная доброкачественная
гиперплазия эпидермиса в виде папул или ороговевающих бляшек с грубой
неровной поверхностью не представляет затруднений в диагностике.
Распространенность и тяжесть проявлений зависит от степени
иммунодефицита.
Саркома Капоши, входящая
в группу мезенхимальных опухолей сосудистой ткани, является
патогномоничным клиническим проявлением ВИЧ-инфекции. Классическими
кожными признаками эпидемической саркомы Капоши, как и спорадической,
являются пятна, узелки, бляшки и опухолевидные образования. Пятнистые
элементы способны занимать значительную площадь, превосходящую таковую у
больных спорадической саркомой Капоши. Узелки и узлы полусферической
формы плотной или эластической консистенции диаметром от нескольких
миллиметров до 1-2 см и более, локализуются в дерме и захватывают
гиподерму. Свежие элементы красно-багрового или красно-фиолетового
цвета, цвет старых ближе к красно-коричневому (рис. 104).
Саркома
Капоши на фоне иммунодефицита чаще располагается на верхней половине
туловища. Высыпания склонны к образованию бляшек, часто бывает поражение
слизистых оболочек, кончика носа и внут-
ренних
органов. Высыпания на слизистой оболочке рта наблюдаются примерно у
трети больных, чаще на мягком нёбе, иногда на языке или деснах.
Продолжительность
жизни больных в этой стадии зависит от степени иммунодефицита и
активности присоединившихся оппортунистических инфекций.
Бактериальные инфекции
Стафилококковые и стрептококковые поражения
кожи в виде фолликулитов, фурункулов, карбункулов, флегмон, импетиго,
абсцессов возникает при ВИЧ-инфекции наиболее часто. Торпидность
течения, низкая эффективность лечения антибиотиками должны настораживать
и служить основанием для серологического обследования на ВИЧ.
Сифилис у
ВИЧ-инфицированных пациентов сопровождается более частыми и выраженными
поражениями ладоней и подошв вплоть до сифилитической кератодермии,
папуло-пустулезными высыпаниями во вторичном периоде, гиперпигментацией
кожи ладоней и подмышечных областей. Развивающийся иммунодефицит
способствует быстрому появлению симптомов нейросифилиса в результате
поражения центральной нервной системы бледной трепо-немой, не-смотря на
полноценное лечение.
Любое
язвенное поражение половых органов (сифилис, герпес, мягкий шанкр)
становится фактором риска, а пациент должен пройти всестороннее
серологическое обследование, в частности на ВИЧ.
Паразитарные инфекции
Чесотка нередко
сопутствует иммунодефициту, принимая атипичные формы с большим
количеством гиперкератотических высыпаний на туловище, в круп-

Рис. 103. Остроконечные кондиломы

Рис. 104. Саркома Капоши у ВИЧ-инфицированного
ных складках, на коленях и локтях, а также на шее. Отмечались случаи норвежской чесотки у ВИЧ-инфицированных больных. Прочие дерматозы
Себорейный дерматит у
ВИЧ-инфицированных локализуется как на типичных участках (волосистая
часть головы, носогубные и заушные складки, грудь, межлопаточная
область), так и на носу, щеках, подбородке. У ВИЧ-инфицированных
отмечаются псориазиформные высыпания. Распространенность и тяжесть
процесса зависят от степени иммунодефицита.
Стафилококковые инфекции в
виде фолликулитов, фурункулов, карбункулов, флегмон, длительно
существующих и плохо поддающихся лечению, могут указывать на сниженный
иммунитет.
Таким образом,
дерматологические проявления при иммунодефиците позволяют не только
заподозрить его и путем серологического обследования подтвердить
клинический диагноз, но и прогнозировать течение СПИДа. Лейкоплакия
языка, кандидоз полости рта и глотки, хроническое течение опоясывающего
лишая или его локализация в области головы, саркома Капоши служат плохим
прогнозом течения болезни.
Диагностика ВИЧ-инфекции
Тестирование
на ВИЧ должно быть предложено всем пациентам с подозрительными
клиническими признаками, а также лицам, входящим в группу риска.
Диагностика
ВИЧ-инфекции обычно проводится в специализированных учреждениях с
помощью чувствительного иммуноферментного анализа (ИФА) сыворотки крови
на антитела к ВИЧ-1. Положительный результат скринингового ИФА в
обязательном порядке должен быть подтвержден более специфическим тестом,
таким, как вестерн-имму-ноблоттинг (ВБ). Антитела к ВИЧ выявляются у
95% пациентов в течение 3 мес после заражения. Отрицательные тесты,
полученные в период менее 6 мес после предполагаемого заражения, не
исключают инфекцию.
Тестирование
на ВИЧ-2 рекомендуют только лицам, приехавшим из стран, где ВИЧ-2 имеет
эпидемическое распространение, или имевшим половые контакты с жителями
этих стран.
Лечение ВИЧ-инфекции
является сложной проблемой и проводится только в специализированных
учреждениях. Комбинации антиретрови-русных препаратов подбирают
индивидуально, с учетом общего состояния пациента, количества
лимфоцитов-хелперов (CD4+), сопутствующих заболеваний и др.
Комбинированную противовирусную терапию прово-
дят
не одним, а тремя препаратами и более (тимазид, хивид, видекс, вирасепт
и др.) в различных сочетаниях в зависимости от устойчивости вируса. В
основе действия современных фармакологических препаратов лежит ингибиция
некоторых ферментов ВИЧ (обратной транскриптазы, протеаз и др.), что
препятствует размножению вируса.
Профилактика ВИЧ-инфекции. Основными
путями распространения ВИЧ-инфекции являются заражение при половых
контактах или совместном использовании шприцев наркоманами. В связи с
этим основные меры профилактики:
— все мероприятия, направленные на борьбу с наркоманией;
— информирование
населения о доступных мерах профилактики ВИЧ-инфекции (защищенный секс,
использование только одноразовых шприцев);
— обеспечение
безопасности медицинских манипуляций, переливания донорской крови,
биологических жидкостей или их препаратов, пересадки органов и тканей;
— регулярная информация врачей всех профилей о клинике, диагностике, эпидемиологии и профилактике ВИЧ-инфекции.
Источник