Статьи по пеленочному дерматиту

Версия: Клинические рекомендации РФ (Россия)
Категории МКБ:
Пеленочный дерматит (L22)
Разделы медицины:
Дерматовенерология
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ПЕЛЕНОЧНЫМ ДЕРМАТИТОМ
Москва — 2015
Шифр по Международной классификации болезней МКБ-10
L22
ОПРЕДЕЛЕНИЕ
Пеленочный дерматит – распространенное заболевание детей в возрасте до 2 лет, характеризующееся островоспалительными высыпаниями на коже в области ношения подгузника [1].
Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Пеленочный дерматит развивается у 20% младенцев и детей в возрасте до 2 лет, чаще всего в возрастной период между 9 и 12 месяцами [2]. Заболевание с одинаковой частотой наблюдается у детей женского и мужского пола [3, 4].
Пеленочный дерматит — мультифакториальное заболевание. Основными этиологическими факторами его развития являются трение, мацерация (размягчение верхних слоев эпидермиса в результате мокнутия), воздействие на кожу мочи, ферментов кала, изменение рН кожи в щелочную сторону, контакт кожи с очищающими гигиеническими средствами, присоединение вторичной грибковой инфекции (C. albicans).
Несоблюдение гигиенических процедур приводит к продолжительному контакту кожи ребенка в области подгузника с мочой и калом, что обусловливает повышенную влажность кожи в этой зоне и проникновение щелочных веществ через эпидермальный барьер. При сохранении указанных условий более трех дней отмечается присоединение C. albicans.
Клиническая картина
Cимптомы, течение
В зависимости от преобладания тех или иных провоцирующих факторов выделяют три клинических типа пеленочного дерматита: пеленочный дерматит в результате трения, контактный ирритантный пеленочный дерматит и пеленочный дерматит, осложненный кандидозом [5].
Пеленочный дерматит в результате трения является наиболее легкой и часто встречающейся клинической формой пеленочного дерматита у детей в возрасте от 7 до 12 месяцев. Проявления заболевания обусловлены, в первую очередь, контактом кожи с мочой. Высыпания локализуются в местах наибольшего сдавления и трения кожи подгузником: на животе в области талии, внутренних поверхностях бедер, ягодицах. Дерматит характеризуется умеренной эритемой кожи.
Контактный ирритантный пеленочный дерматит чаще всего локализуется в области межъягодичной складки, на лобке, перианально. Могут быть также поражены нижняя часть живота и верхняя часть бедер. Клинические проявления могут варьировать от слабого покраснения и шелушения кожи до выраженных папулезных и пустулезных элементов на фоне яркой эритемы. Тяжелые формы заболевания характеризуются нарушением целостности кожного покрова вплоть до появления эрозий. Основными провоцирующими факторами их развития являются диарея и щелочная рН кала.
Пеленочный дерматит, осложненный кандидозом, характеризуется ярко-красными эрозивными очагами высыпаний с приподнятыми периферическими краями и влажной поверхностью, точечными везикуло-пустулами и единичными сателлитными пустулами. Высыпания локализуются в генитальной области, нижней части живота, на ягодицах, внутренней поверхности бедер и могут выходить за пределы зоны подгузника.
Диагностика
Диагноз пеленочного дерматита основывается на:
— данных анамнеза (длительность существования высыпаний, особенности очищения и ухода за кожей, тип используемых подгузников, частота мочеиспусканий и дефекаций, особенности вскармливания, наличие сопутствующей гастроинтестинальной патологии);
— клинической картине заболевания, характеризующейся островоспалительными высыпаниями на коже в области ношения подгузника.
По показаниям могут назначаться лабораторные исследования:
— клинический анализ мочи;
— копрограмма;
— микроскопическое исследование на Candida.
Дифференциальный диагноз
Дифференциальная диагностика пеленочного дерматита проводится с себорейным дерматитом, псориазом, энтеропатическим акродерматитом, первичным кандидозом, импетиго, ягодичной гранулемой новорожденных, гистиоцитозом Х.
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Лечение
Цели лечения:
— клиническое выздоровление;
— предотвращение рецидивов заболевания
Общие замечания по терапии
Ключевым моментом в терапии больных пеленочным дерматитом является комплекс мероприятий по уходу за кожей ребенка для предотвращения заболевания.
Показания к госпитализации
Отсутствуют
Немедикаментозное лечение и профилактика
Для профилактики и лечения пеленочного дерматита применяется комплекс мероприятий ABCDE (от английских слов air – воздух, barrier – барьер, cleansing – очищение, diapering – смена подгузников, education – обучение) [6].
1. Воздушные ванны позволяют сократить контакт кожи с любыми раздражителями и уменьшить трение и раздражение кожи подгузником (D) [7, 8].
2. Наружные средства в форме крема или пасты, содержащие оксид цинка и/или вазелин, создают барьер, позволяющий уменьшить контакт кожи с мочой и калом. В то же время они не создают препятствия для восстановления поврежденной поверхности кожи и регресса высыпаний. Барьерные наружные средства должны наноситься толстым слоем после каждой смены подгузника на всю поверхность кожи, имеющую контакт с повреждающими и раздражающими факторами (А) [9].
Детские присыпки, особенно с содержанием крахмала, не рекомендуются для ухода за кожей в зоне подгузника в связи с риском вдыхания порошкообразных веществ [10].
3. Очищение кожи является неотъемлемой частью профилактики и лечения пеленочного дерматита. Традиционное очищение водой с использованием хлопковой материи по своему влиянию на увлажненность кожи, рН, эритему, микробную колонизацию при пеленочном дерматите не отличается от очищения при помощи специальных влажных салфеток. В то же время, применение влажных салфеток позволяет быстрее очистить поверхность от остатков кала, тем самым уменьшая дополнительное трение кожи (А) [11, 12]. При выборе влажных салфеток необходимо избегать содержания в них ароматизаторов и спирта, способных вызвать аллергический контактный дерматит (D) [13].
4. Своевременная смена подгузника один из основных и важнейших факторов в лечении пеленочного дерматита. Необходимо менять подгузник через каждые 1–3 часа в течение дня и, как минимум, один раз ночью, а так же в случае его выраженного загрязнения [14]. Доказательными исследованиями роль одноразовых подгузников в предупреждении возникновения пеленочного дерматита не подтверждена, но и не опровергнута (А) [15], при этом ряд научных работ свидетельствует о важном значении этого фактора [16, 17].
5. Обучение. Родители или ухаживающий персонал должны быть информированы об особенностях ухода за кожей в зоне подгузника и обязательном соблюдении правил гигиены, ориентированы на максимально быструю смену загрязненного подгузника и, по возможности, частое пребывание ребенка без подгузника [14].
Медикаментозная терапия.
При правильном уходе за кожей ребенка клинические проявления пеленочного дерматита регрессируют в течение 2–3 дней. При отсутствии положительного эффекта от проводимого немедикаментозного лечения проводят медикаментозную терапию. Чаще всего медикаментозное лечение требуется в случае пеленочного дерматита, осложненного вторичной грибковой и/или бактериальной инфекциями.
Схемы лечения.
При пеленочном дерматите, осложненном С. albicans:
— клотримазол 1% крем наружно 2 раза в сутки в течение 14 дней (А) [18]
или
— нистатин мазь наружно 2 раза в сутки в течение 14 дней (А) [18]
При присоединении стафилококковой или стрептококковой инфекции:
— мупироцин 2% мазь наружно 2-3 раза в сутки в течение 7–10 дней (А) [19]
или
— фузидовая кислота 2% крем 2-3 раза в сутки в течение 7–10 дней (А) [19]
При контактном ирритантном пеленочном дерматите на фоне диареи:
— декспантенол 5% крем в сочетании с цинковой мазью наружно в течение 7 дней (В) [20]
Особые ситуации
Топические кортикостероидные средства не показаны для лечения пеленочного дерматита. Однако в отдельных случаях при выраженном контактном ирритантном пеленочном дерматите возможно применение наружных нефторированных кортикостероидов со слабой или средней противовоспалительной активностью коротким курсом (D) [7].
Требования к результатам лечения
отсутствие воспалительных явлений на коже.
ПРОФИЛАКТИКА
Описана в разделе «Немедикаментозное лечение».
Информация
Источники и литература
- Клинические рекомендации Российского общества дерматовенерологов и косметологов
- 1. Merrill L. Prevention, treatment and parent education for diaper dermatitis. Nurs Womens Health 2015; 19 (4): 324–337.
2. Ward D.B., Fleischer A.B., Feldman S. Characterization of diaper dermatitis in the Unated States. Arch Pediatr Adolesc Med 2000; 154 (9): 943–946.
3. Atherton, D.J. The aetiology and management of irritant diaper dermatitis. J Eur Acad Der-matol Venereol 2001; 15 (Suppl. 1), 1–4.
4. Gupta, A.K., Skinner A.R. Management of diaper dermatitis. Int J Dermatol 2004; 43 (11), 830–834.
5. PallerA.S., Mancini A.J., editors. 2011. Hurwit’z Clinical Pediatric Dermatology, 4th edition. London: Elsevier.
6. Boiko, S. (). Treatment of diaper dermatitis. Dermatol Clin 1999; 17 (1): 235–240.
7. Klunk C., Domingues E., Wiss K. An update on diaper dermatitis. Clin Dermatol 2014; 32 (4), 477–487.
8. Stamatas G.N., Tierney N.K. Diaper dermatitis: etiology, manifestations, prevention, and management. Pediatr Dermatol 2014; 31 (1): 1–7.
9. Heimall L.M., Storey B., Stellar J.J., Davis K.F. Beginning at the bottom: Evidence-based care of diaper dermatitis. MCN Am J Matern Child Nurs 2012; 37 (1), 10–16.
10. Pairaudeau P.W., Wilson R.G., Hall M.A. et al: Inhalation of baby powder: an unappreciated hazard. BMJ 1991; 302 (6786): 1200–1201.
11. Lavender T., Furber C., Campbell M. et al. Effect on skin hydration of using baby wipes to clean the napkin area of newborn babies: Assess or blinded randomised controlled equiva-lence trial. BMC Pediatr 2012; 12, 59-2431-12-59.
12. Blume-Peytavi U., Hauser M., Lunnemann L. et al. Prevention of diaper dermatitis in in-fants—A literature review. Pediatr Dermatol 2014; 31 (4), 413–429.
13. Fields K.S., Nelson T., Powell D. (). Contact dermatitis caused by baby wipes. J Am Acad Dermatol 2006; 54 (5 Suppl.): S230–S232.
14. Association of Women’s Health, Obstetric and Neonatal Nurses(AWHONN). (2013). Neona-tal skin care evidence-based clinical practice guideline (3rd ed.). Washington, DC: Author.
15. Baer E.L., Davies M.W., Easterbrook K.J. Disposable nappies for preventing napkin dermati-tis in infants. Cochrane Database Syst Rev 2006; 3 (3), CD004262.
16. Atherton D.J. A review of the pathophysiology, prevention and treatment of irritant diaper dermatitis. Curr Med Res Opin, 2004; 20 (5), 645–649.
17. Odio M., Thaman, L. Diapering, diaper technology,and diaper area skin health. Pediatr Der-matol 2014; 31 (Suppl.1): 9–14.
18. Hoeger P.H., Stark S., Jost G. Efficacy and safety of two different antifungal pastes in infants with diaper dermatitis: A randomized, controlled study. J Eur Acad Dermatol Venereol 2010; 24 (9): 1094–1098.
19. Koning S., Verhagen A.P., van Suijlekom-Smit L.W. et al: Interventions for impetigo. Coch-rane Database Syst Rev. 2004; 2 (2): CD003261.
20. Wananukul S., Limpongsanuruk W., Singalavanija S. et al: Comparison of dexpanthenol and zinc oxide ointment with ointment base in the treatment of irritant diaper dermatitis from di-arrhea: a multicenter study. J Med Assoc Thai 2006; 89: 1654–1658.
- 1. Merrill L. Prevention, treatment and parent education for diaper dermatitis. Nurs Womens Health 2015; 19 (4): 324–337.
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Пеленочный дерматит»:
Прошутинская Диана Владиславовна – ведущий научный сотрудник отделения детской дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, доктор медицинских наук
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций (Таблица 1):
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций (таблица 2):
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (GoodPracticePoints – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Пеленочным дерматитом (ПД) принято обозначать воспалительные изменения кожи в паховой и/или ягодичной областях («под подгузником»), развивающиеся, как правило, из–за нарушений гигиенического ухода [1,2,11]. Наиболее часто ПД встречается у детей первого года жизни, у которых, по данным различных авторов, распространенность пеленочного дерматита может составлять от 35 до 50%. У более старших детей ПД развивается значительно реже, что связано как с «дозреванием» защитных функций кожи, так и с приобретением ребенком гигиенических навыков [2,8,11].
Этиология и патогенез. В течение длительного периода, начиная с первых описаний и попыток провести дифференциальный диагноз между пеленочным дерматитом и другими патологическими состояниями кожи у детей раннего возраста [J. Parrot, 1877; L. Jacquet, 1905; H. Adamson, 1908 и др.], исследователи безуспешно пытались определить основные его этиологические факторы и патогенез. При этом большинство из них указывали на то, что ПД развивается только в тех случаях, когда имеет место длительное воздействие на кожу ребенка мокрых и загрязненных пеленок – именно это и определило название данного заболевания. В дальнейшем J. Zahorsky (1915) предположил, что основным повреждающим фактором при этом является аммиак, присутствующий в загрязненных пеленках. «Аммиачная концепция» развития ПД преобладала вплоть до 50–70–х годов ХХ столетия, когда работы G. Rapp (1955), C. Burgoon (1961), P. Koblenzer (1973), J. Leyden (1977) и др. авторов достоверно опровергли представление об аммиаке, как о главной и единственной причине заболевания [11–16]. При этом было доказано, что генез ПД связан с комплексным воздействием целого ряда различных провоцирующих и повреждающих факторов, а также установлено, что ПД развивается циклически, при этом на каждом из этапов заболевания могут преобладать различные факторы.
Таким образом, согласно современным представлениям, ПД – это полиэтиологическое заболевание, в патогенезе которого существенную роль играют не только непосредственно повреждающие, но и предрасполагающие факторы. Среди этиологических факторов выделяют механические (трение, повышенная влажность), химические (ферменты кала и бактерий, продукты расщепления мочевины) и микробные. К предрасполагающим факторам относят возрастные анатомо–физиологические и конституциональные особенности различных органов и систем, в первую очередь кожных покровов. Так, тонкий слой эпидермиса, его повышенная влажность, слабая соединительнотканная связь эпидермиса и дермы, недостаточная функция потовых желез, при высоком уровне васкуляризации кожных покровов определяют у детей раннего возраста легкую ранимость кожи и способствуют очень быстрому развитию в ней воспалительных изменений. Провоцирующими факторами при этом могут быть как сопутствующие заболевания (диарейный синдром, иммунодефициты, атопический и себорейный дерматит и др.), так и нарушения гигиенического ухода за кожей (редкая смена подгузников, отказ от купания, нерациональная обработка кожи и т.д.). При этом преобладание и выраженность тех или иных этиологических, провоцирующих и предрасполагающих факторов, а также индивидуальные особенности ребенка (возраст, конституция, сопутствующая патология и др.) во многом влияют на особенности течения ПД и определяют необходимость дифференцированного подхода к выбору лечебно–профилактических мероприятий в каждом конкретном случае [2,8,13,14].
Согласно современными представлениям ПД – это циклический процесс, начальные этапы которого связаны с усилением повреждающего воздействия на кожу физических, химических и микробных факторов. При этом длительный контакт кожи с «мокрыми пеленками» приводит к повышению ее влажности. Это сопровождается возрастанием коэффициента трения, что обусловливает усиление механического ее повреждения. Возрастает проницаемость кожи и повышается чувствительность к другим повреждающим факторам (химическим, микробным) (рис. 1). Особое место среди них занимают энзимы кала (липаза, протеаза). Установлено, что неблагоприятное воздействие на кожу указанных пищеварительных ферментов связано с разрыхлением эпидермиса, соединительнотканного матрикса и увеличением проницаемости дермы. В тех случаях, когда имеет место длительный контакт кожи с каловыми массами (при дефектах ухода за ребенком), в результате повреждающего действия липазы и протеазы могут развиваться клинические проявления ПД. При этом неблагоприятное влияние пищеварительных энзимов может значительно возрасти, если на кожу одновременно воздействуют кал и моча. Оказалось, что при этом из мочевины мочи под действием уреазы, синтезируемой микробами кала, образуется аммиак. Возрастание концентрации аммиака приводит к повышению рН кожи, что, в свою очередь, способствует увеличению активности ферментов кала (протеаза и липаза) и их токсическому воздействию на кожу (рис. 2). Следует отметить, что повышение рН и влажности кожи способствуют также усиленному размножению на ее поверхности микроорганизмов (в частности, Candida albicans и Brevibacterium ammoniagenes). В результате этого воспаление кожи «под подгузником» дополнительно усиливается инфекционным компонентом, что не может не сказаться на степени ее выраженности и клинических проявлениях. При этом в зависимости от особенностей клинической манифестации ПД на практике принято выделять три степени тяжести заболевания – легкую, среднюю и тяжелую.
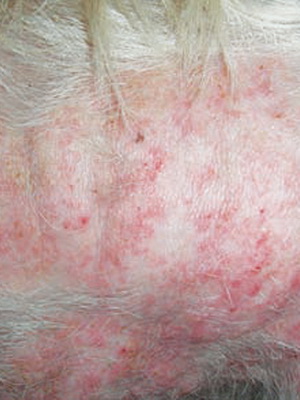
Легкая степень ПД характеризуется легкой гиперемией и/или единичными элементами мелкой макуло–папулезной сыпи. Следует отметить, что воспалительные изменения при этом носят ограниченный характер и локализованы преимущественно в области промежности (вокруг естественных отверстий), а также в области ягодиц и верхней трети бедер.
ПД средней степени проявляется выраженной гиперемией, локализованной инфильтрацией в местах максимального повреждения, а также распространенной папулезной сыпью. Реже отмечаются единичные пустулы и эрозии. Следует отметить, что на этой стадии развития заболевания возрастает роль микробного воспаления. Дальнейшее распространение воспаления и развитие деструктивных изменений в виде эрозий и значительной мацерации кожи является базой для метаболических и инфекционных осложнений. Опасность трансформации легкой в средне–тяжелую и тяжелую формы ПД наиболее велика у детей с неблагоприятным преморбидным фоном (диарейный синдром, грибковая инфекция, дефицит витаминов – особенно группы В, микроэлементов – цинк), а также у пациентов с аллергическим и/или себорейным дерматитом.
Установлено, что при неосложненных формах ПД своевременное устранение провоцирующих факторов и нормализации ухода за кожей с использованием адекватных дермато–репаративных препаратов позволяет добиться быстрого регресса клинических проявлений ПД. При этом в качестве топических средств, способствующих быстрому заживлению и восстановлению защитных свойств кожи, в последние годы с успехом применяется Бепантен.
Действующим веществом Бепантена является декспантенол – провитамин пантотеновой кислоты (синоним – витамин В5). Известно, что витамин В5 является составной частью коэнзима А, участвующего во многих ферментативных реакциях аэробного метаболизма клеток. Коэнзим А при этом, выполняя функции промежуточного переносчика ацильных групп, способствует образованию ацетил–КоА с последующей инициацией эффективного окислительного расщепления углеводов и жирных кислот (цикл лимонной кислоты). Благодаря этому образуется АТФ и создаются мощные потоки высокоэнергетических электронов, поступающих в последующем в дыхательную цепь с образованием, в конечном итоге, большого количества молекул АТФ в процессе окислительного фосфорилирования [17]. Таким образом, декспантенол (витамин В5) является одним из обязательных компонентов, позволяющих нормально функционировать сложной системе клеточной биоэнергетики и метаболизма. При этом установлено, что при использовании Бепантена декспантенол, входящий в состав препарата, быстро превращается в клетках кожи в пантотеновую кислоту, которая играет важную роль как в нормальном функционировании, так и в заживлении поврежденных кожных покровов. Показано, что препарат усиливает метаболическую активность дерматоцитов, стимулируя процессы регенерации. Благодаря этому быстро восстанавливается поврежденный эпидермис и нормализуется его барьерная функция. Следует отметить, что данные, полученные в экспериментальных условиях, подтверждаются целым рядом клинических исследований [Н.А. Коровина и соавт., 2004; В.А. Ревякина, 2004; Ю.С. Акоев и соавт., 2005; G. Putet et al., 2004 и др.]. Результаты, полученные при этом, свидетельствуют о высокой клинической эффективности и переносимости Бепантена при лечении детей с ПД. Установлено, что в большинстве случаев уже на 2–3–и сутки терапии отмечалось уменьшение или исчезновение клинических проявлений ПД. Особо следует подчеркнуть, что среди исследуемых были не только дети грудного возраста, но и пациенты неонатального периода (как доношенные, так и недоношенные). При этом положительный эффект Бепантена отмечали как при использовании у новорожденных, так и у детей более старшего возраста.
При тяжелом ПД клинические проявления характеризуются распространенной (практически на всем протяжении «под подгузником») и/или выраженной гиперемией в сочетании с отечностью и более глубоким поражением кожи в виде распространенной везикуло–папулезной сыпи с одновременным наличием глубоких эрозий, мокнутия и изъязвлений. Следует отметить, что признаки инфильтративного, гранулематозного (ягодичная гранулема), а также глубокого зрозивно–язвенного воспаления кожи следует считать инфекционными осложнениями ПД. Неоднозначность причин и патогенеза тяжелых и осложненных форм ПД служит основанием для назначения комплексной местной терапии. В состав кремов, мазей и лосьонов входят антибиотики широкого спектра действия или с преимущественным действием на грамположительную флору (гентамицин, эритромицин), противогрибковые препараты (клотримазол и др.), в тяжелых случаях – глюкортикостероидные препараты. Комплексная местная терапия тяжелых и осложненных форм ПД предусматривает использование и препаратов, содержащих декспантенол (Бепантен и др.). При этом целесообразность назначения данных лекарственных средств обусловлена их дермато–репаративным и противовоспалительным эффектами, связанными с нормализацией метаболизма в клетках кожи, что ускоряет регенерацию кожных покровов.
Опыт работы с контингентом детей раннего возраста показывает, что практически у 40% пациентов имеет место очень быстрое ухудшение состояния кожи после появления первых легких признаков дерматита, если своевременно не устранены провоцирующие факторы и не проводится адекватный уход за кожей. У некоторых детей (до 15%) тяжелая форма дерматита развивается в течение 1–2 дней, имея при этом в дальнейшем склонность к рецидивам при малейших погрешностях в уходе и/или в случаях развития диареи. В то же время нельзя не отметить, что у ряда детей, даже при выраженных клинических проявлениях ПД, воспалительные изменения кожи быстро уменьшаются после обычных гигиенических мероприятий и своевременного начала использования дермарепаративных средств (Бепантен и др.).
Необходимо подчеркнуть, что при равнозначных условиях ухода степень тяжести и характер течения ПД во многом зависят от конституциональных особенностей и состояния иммунитета ребенка [9]. Так, детям с экссудативным типом конституции свойственна предрасположенность к длительному и рецидивирующему течению ПД. Тяжелые и осложненные его формы чаще встречаются у детей с признаками лимфатизма и транзиторной недостаточностью клеточного иммунитета. В то же время в патогенезе дерматита у детей с нервно–артритическим типом конституции доминируют, как известно, нарушения метаболизма, что также может быть причиной длительного воспаления, сопровождающегося зудом, экскориациями и присоединением вторичной инфекции.
Серьезным осложнением пеленочного дерматита могут быть различные формы гнойно–воспалительного процесса (абсцессы, инфильтраты, импетиго), нередко сопровождающиеся температурной реакцией, симптомами интоксикации, нарушением аппетита, сна, характера стула, гипотрофией. Наиболее частым возбудителем при этом является золотистый стафилококк. Кроме этого, во всех случаях осложненного пеленочного дерматита обнаруживают грибковую флору. Доминирующее кандидозное воспаление характеризуется яркой гиперемией кожи в области паховых складок, ягодиц, бедер, живота и гениталий. Появляются папулы, везикулы, которые быстро распространяются, образуя обширные области поражения. Следует отметить, что при этом возможно развитие эрозий и изъязвлений. Упорное, рецидивирующие течение ПД с выраженными проявлениями инфекционного компонента требует исключения иммунодефицитов, гиповитаминозов, недостаточности микроэлементов (в первую очередь цинка) и др. патологических состояний.
Профилактика ПД заключается в рациональном уходе за кожей ребенка. При этом адекватный уход включает: своевременный туалет кожи (удаление продуктов жизнедеятельности, подмывание, купание), использование исключительно адаптированных для детей раннего возраста средств ухода (моющих средств, кремов, лосьонов и др.), применение одноразовых, влагопоглощающих подгузников, достаточная частота их смены и др.
Для профилактики ПД очень важно соблюдать рекомендации по рациональному уходу за кожей. При этом особое значение имеет правильное подмывание и купание малыша. Обычно для этого достаточно использовать проточную воду, реже рекомендуют ванны с различными настоями из трав (если у малыша нет к ним аллергии). Мыло при купании целесообразно использовать не чаще 1 раза в 5–7 дней, в небольших количествах. При подмывании допустимо применять мыло только в тех случаях, когда имеется сильное загрязнение кожи каловыми массами. При этом следует использовать такие виды детского мыла, которые содержат «смягчающие» компоненты (оливковое масло, масло какао или пальмовое масло) и травяные экстракты (календула, ромашка, тысячелистник и др.). После мытья с мылом рекомендуется обработать кожу малыша специальным увлажняющим маслом, лосьоном (содержащими насыщенные жирные кислоты, а также травяные экстракты календулы, арники, ромашки). Хороший эффект при этом отмечен при использовании крема или мази на основе декспантенола (Бепантен и др.). Так, G. Putet et al. (2004) показали, что в целом при использовании у детей Бепантена риск развития ПД снижается в 1,84 раза. При этом особо отмечено, что при идентичном гигиеническом уходе за однояйцевыми близнецами, применение препарата позволило добиться более существенных результатов, снизив частоту развития ПД в 3,4 раза (рис. 3).
Особо следует отметить, что у детей раннего возраста недопустимо применение таких сортов мыла, которые содержат антисептические добавки, т.к. это может приводить к нарушению нормальной микрофлоры кожи и снижению ее защитных свойств. Если при подмывании и купании ребенка мыло используют часто, то кожа очень быстро становится сухой. Из–за этого кожные покровы становятся уязвимыми и легко повреждаются. Поэтому рациональный уход за кожей малыша обязательно включает использование увлажняющих кремов, лосьонов или масел. В тех случаях, когда на коже ребенка появляется раздражение, необходимо использовать также специальные мази. При этом для правильного ухода за кожей подходят кремы, лосьоны, мази, которые характеризуются не только увлажняющим, но и восстанавливающим эффектами (например, Бепантен).
Таким образом в основе эффективной профилактики ПД лежит рациональный уход за кожей (применение одноразовых подгузников, регулярная их смена, своевременное подмывание ребенка, купание, проведение воздушных ванн, применение протективных и дермато–репаративных средств (Бепантен), а также своевременное формирование у детей гигиенических навыков [2,3,11,13]. Учитывая это, предупреждение пеленочного дерматита во многом зависит от уровня гигиенической культуры родителей и других лиц, ухаживающих за детьми раннего возраста. Лечение ПД должно быть комплексным, включающим рациональный уход за ребенком, устранение этиологических и провоцирующих факторов, а также местную терапию, объем которой в каждом конкретном случае зависит от тяжести поражения и индивидуальных особенностей ребенка.
Литература
1. Белоусова Н. А., Горелов А. В., Семеновых Е. Г. Лечение пеленочного дерматита у новорожденных с применением мази Д–пантенол // Педиатрия 2002. № 4. с. 54.
2. Геппе Н.А., Белоусова Н.А., Кор?