Зудящие аллергические дерматозы атопический дерматит нейродермит
Среди зудящих дерматозов следует выделить нозологические единицы:
- пруриго, или почесуха (детское, простое подострое и хроническое, узловатое);
- нейродермит (лишай Видаля, лихенификация гигантская, простой бородавчатый лишай);
- атопическая форма пруригинозного дерматита (экземы).
Пруриго детское
О причине этого заболевания идут споры, но более убедительная версия склоняется к тому, что детское пруриго — это результат укусов и уколов насекомых, в ответ на которые возникает бурная иммунологическая реакция. Эту болезнь часто сравнивают с крапивницей.
На фоне полного здоровья у ребенка возникает сильный зуд с различным количеством элементов – небольших волдырей, в центре которых могут появляться серозные пузырьки. Со временем эти пузыри увеличиваются, туго наполняются серозной жидкостью. Места высыпаний: на туловище, конечностях, в паху. После заживления на коже остается пятнышко — гипер- или депигментированное. Течение, как правило, приступообразное, но может переходить в хроническую форму.
Лечение этой формы почесухи включает назначение:
- антигистаминных таблетированных препаратов;
- подсушивающего талька или лосьона с содержанием цинка;
- мази с анестетиком (Тезит);
- антигистаминных мазей (Фенистил, Совентол).
Кроме этого, нужно следить за чистотой кожи ребенка, часто менять постельное и нательное белье.
Простое подострое пруриго
Это заболевание более характерно для женщин в возрастном промежутке 20-30 лет. Для мужчин эта болезнь актуальна после 50 лет. Связывают эту болезнь кожи с невротическими отклонениями и атопией в анамнезе.
Характерна следующая симптоматика:
- высыпания имеют вид папул (узелков);
- чаще всего располагаются на разгибательных поверхностях;
- редко сыпь появляется на коже лица;
- зуд более выражен в ночное время;
- на местах высыпаний имеются выраженные расчесы;
- после того как высыпания расчесаны и кровоточат, зуд проходит.
Хотя герпетическая инфекция имеется практически у каждого человека, но такой дерматоз, как «герпес беременных» не имеет отношения к вирусу герпеса. Зуд может локализоваться на туловище, коже лица, в паху, на волосистой части головы. Именно пруриго подострое или хроническое возникает у беременных женщин в этом случае. После родов болезнь проходит бесследно, при повторной беременности — возникает с новой силой.
Если только удается установить причину болезни, то лечение в первую очередь направляется на нее. Зачастую фактор, вызвавший поражение кожи, остается неизвестным, поэтому лечение может продолжаться долгие годы безрезультатно.
Лечить хроническую или подострую почесуху следует:
- гормональными препаратами (эквивалентная доза Преднизолона 40-60мг);
- антигистаминными средствами с седативным эффектом;
- транквилизаторами перед сном;
- эстрогенами или лютеотропныи гормоном (для женщин в менопаузе);
- антибиотиками для санации ЖКТ (курс Тетрациклин-Амфотерици)+пробиотики;
- наружными анестезирующими средствами (Тезит, Ихтиол, раствор ментола);
- наружными антигистаминными препаратами (Фенистил).
Пруриго узловатое
Эта патология также носит название узловатого нейродермита Гайда. Поражает женщин в возрастном диапазоне 40-60 лет. У мужчин встречается редко. Сильный зуд при этой болезни сопровождается специфическими высыпаниями — чашеобразными узлами.
Запускают механизм болезни стрессы, невротические отклонения, эндокринные патологии, хронический холецистит, гепатит и прочие нарушения системного характера. Поражены разгибательные участки конечностей, в то время как область лица и туловища остается интактной. Узлы имеют размер с фасолину. Из-за постоянного расчесывания на коже отмечается покраснение. Интенсивность зуда может быть настолько выраженной, что люди могут прибегать к суицидальным попыткам.
Чтобы эффективно лечить эту патологию, дерматологу следует сотрудничать с психиатром. Назначаются транквилизаторы, а также внутриочаговые инъекции Триамцинолона ацетонида.
Лишай Видаля
Ограниченный нейродермит, или лишай Видаля, подразумевает под собой воспалительный процесс кожи с выраженным зудом, под действием которого кожа утолщается — возникает лихенификация. Болезнь чаще поражает женщин, нежели мужчин.
Характерен для ограниченного нейродермита один, реже 2-3 очага. У женщин очаг расположен чаще на затылке, разгибательных поверхностях конечностей, в области промежности (вульва). У мужчин высыпания локализованы чаще в паху, промежности.
Зуд сильно выражен по ночам, возникает внезапно. Болезнь может длиться несколько месяцев или даже лет. Прогноз благоприятный.
Прежде чем лечить нейродермит, определяют основную патологию. Это сразу может улучшить состояние больного. Если причина неизвестна, то назначают гормональные местные препараты (Адвантан, Дерматоп). Лечение сильного зуда можно проводить при помощи инъекций в очаг Триамицинолона ацетонида. При стихании симптомов можно применять Ихтиол и дегти.
Лихенификация гигантская
Эта болезнь с сильнейшим зудом поражает область промежности как мужчин, так и женщин. Преобладает сильное воспаление, папилломатозные разрастания и мокнутие кожи. Поскольку область промежности подвержена постоянному трению, соприкосновению с испражнениями, то нередки случаи присоединения вторичной инфекции, чаще рожистого воспаления.
Важно чтобы кожа промежности была чистой. Это актуально как для мужчин, так и для женщин. Следует применять тальк или лосьон с цинком. Назначаются примочки и повязки с кортикоидными препаратами на область промежности. Сильный зуд устраняется средствами с анестетиком. Папулломатозные разрастания удаляются криодеструкцией или азотом.
Простой хронический бородавчатый лишай
Эта форма нейродермита свойственна больным с хронической венозной недостаточностью вен голени. На поверхности кожи при этом возникают разрастания. С одинаковой частотой встречается у мужчин и женщин.
Предпринимается лечение основной патологии. Эффективно применение примочек с глюкокортикоидными гормонами.
Атопический дерматит
Существуют различные формы атопического дерматита, или экземы. Стойкий мучительный зуд вызывает пруригинозная форма этого дерматоза. Основные «излюбленные» места этой формы находятся на разгибательных поверхностях конечностей, в паху и промежности, на ягодицах. Основные элементы — папулы, на вершине которых расположен пузырек с серозной жидкостью.
Поскольку атопический дерматит в любой форме связан с аллергической реакцией, то лечение должно включать устранение аллергена. Основное мероприятие — местное лечение, а именно:
- антигистаминные средства (Докселин, Фенистил);
- кортикостероиды (Адвантан, Локоид, Афлодерм);
- нестероидные противовоспалительные препараты (Индометацин, Диклофенак);
- препараты дегтя;
- фитопрепараты (Капсаицин).
Устранение выраженного зуда — это прерогатива врача. Ожидание улучшения может продлиться надолго, а тем временем сильнейший зуд будет сводить с ума. Поэтому первые признаки нестерпимого навязчивого желания почесаться должны стать причиной обращения к специалисту.
Дерматоз беременных: особенности проявления различных видов
Женщин, ждущих появления ребенка, очень часто беспокоят кожные заболевания. Особенно к этому склонны те из них, кто имел подобные проблемы до начала вынашивания плода. Дерматозы у беременных проявляются в различной форме. Они могут наблюдаться в виде:
- пруриго;
- крапивницы;
- кожного зуда;
- стрипа;
- папулезного дерматита;
- папилломы;
- герпеса;
- импетиго;
- аутоиммунного дерматита;
- зудящих фолликулитов.
Такое разнообразие проявлений кожных патологий медики связывают с перестройкой гормонального фона будущей мамы, изменениями, происходящими в различных системах организма, в том числе и иммунной.
Одним из чаще всего встречающихся кожных недугов является герпес беременных. Он может проявляться на различных сроках и даже в первый день после родов. Кожные покровы при этом заболевании поражаются в определенной последовательности:
- Пупочная зона;
- Живот;
- Область бедер;
- Грудная клетка;
- Ладошки;
- Стопы;
Клиника заболевания имеет достаточно характерную картину. Женщину преследует сильный зуд, на месте которого заметны кожные уплотнения, со временем перерождающиеся в пузыри. Заболевание проходит само по себе после родов. Однако во время приема противозачаточных таблеток, при следующем вынашивании плода или при менструации могут быть рецидивы.
Другая разновидность кожного заболевания — полиморфный зудящий дерматоз беременных — характерна для будущих мам, находящихся на последнем триместре. Высыпания, сопровождающиеся сильнейшим зудом, появляются на руках и груди женщины. Они не дают ей покоя около 10 дней, а потом в течение такого же времени проходят.
Атопический дерматит беременных является одной из разновидностей кожных заболеваний, возникающих у будущих мам. Лечение дерматоза проводится достаточно успешно, однако после родов он проходит и самостоятельно. Для него характерна зудящая сыпь.
Развивается заболевание на первом или втором триместре. Пораженные области имеют локализацию в районе шеи, на сгибах конечностей. Меньшее количество случаев характеризуется патологическими высыпаниями на животе, руках и ногах.
Следует знать, что дерматоз беременных никоим образом не угрожает жизни или здоровью малыша. Поэтому будущим мамам по этому поводу нервничать не стоит.
Источник
 Кожный зуд имеет общую природу с болью – он возникает при слабом раздражении болевых рецепторов, которого недостаточно для их полноценного возбуждения. Интенсивность самого зуда при этом может быть различной – от незначительно выраженной, до мучительной, лишающей человека сна и покоя.
Кожный зуд имеет общую природу с болью – он возникает при слабом раздражении болевых рецепторов, которого недостаточно для их полноценного возбуждения. Интенсивность самого зуда при этом может быть различной – от незначительно выраженной, до мучительной, лишающей человека сна и покоя.
Зудящий дерматоз – это группа заболеваний, связанных с повышенной реактивностью иммунной системы и проявляющихся зудом, высыпаниями, огрубением ограниченных участков кожи. Как правило, течение дерматозов хроническое, с периодами обострений и затишья.
Причины развития заболевания
Зудящие дерматозы развиваются при избыточной активности иммунной системы, что является наследственной, генетически обусловленной особенностью организма больного. Однако кожные изменения появляются под действием провоцирующих факторов, которыми могут стать:
- избыточное употребление простых углеводов;
- аллергены в пище;
- домашняя пыль;
- укусы насекомых;
- шерсть домашних животных;
- плесневые грибки;
- бытовая химия;
- гормональные нарушения;
- вирусные, бактериальные, грибковые инфекции;
- половое созревание;
- климакс;
- вредные привычки;
- прием лекарственных препаратов;
- болезни крови;
- ВИЧ-инфекция;
- глистные инвазии;
- стрессы;
- злокачественные опухоли;
- болезни желудочно-кишечного тракта;
- заболевания нервной системы.
У женщин мощным пусковым фактором является беременность, после разрешения которой проявления дерматоза проходят самостоятельно.
Механизм развития
Зудящие аллергические дерматозы развиваются под влиянием аллергенов, попадающих в организм через кожу или слизистые оболочки. После первой встречи с чужеродным веществом иммунные клетки дермы «запоминают» его, что внешне никак не проявляется. Такой процесс подготовки иммунной системы называется сенсибилизацией.
При повторном попадании аллергена в сенсибилизированный организм в считанные минуты развивается аллергическая реакция немедленного типа. Иммунные клетки выбрасывают биологически активные гранулы, которые вызывают местный отек, застой крови и чувство зуда. Таким образом, они ограничивают распространение чужеродного агента по тканям, «запирая» его в месте контакта.
При зудящих дерматозах процесс протекает в эпидермисе, что и проявляется появлением зудящих волдырей. Отек приподнимает эпителий, красный цвет ему придают расширенные сосуды, а гистамин – основной медиатор аллергической реакции – взаимодействует с болевыми рецепторами и вызывает зуд. После стихания острой реакции включается второй механизм – гиперчувствительность замедленного типа. Она поддерживает патологический процесс в течение месяцев и даже лет.
Проявления на коже
В группу зудящих дерматозов (нейродерматозов) входят несколько различных заболеваний, отличающих друг от друга проявлениями на коже.
Атопический дерматит
Заболевание нередко сочетается с бронхиальной астмой, поллинозом (сезонной аллергией на цветущие растения) и носит семейный характер. Начинается оно в младенческом возрасте и сопровождает больного на протяжении всей жизни. Атопический дерматит протекает стадийно:
- Младенческая фаза – характерен зудящий дерматоз на лице, ягодицах, конечностях в виде бляшек красного цвета с мокнущей поверхностью, которые постепенно покрываются корочками. Одновременно с ними возникают волдыри, отечные папулы, в центре их можно увидеть пузырек с прозрачной жидкостью внутри. Выраженный зуд в тяжелых случаях приводит к беспокойству ребенка, плохому сну, снижению аппетита и недобору массы тела.
- Детская фаза – развивается у детей старше 18-ти месяцев. Высыпания становятся менее отечными, более плотными и мелкими. Локализуются они в основном на коже локтевых, коленных сгибов, на лучезапястных суставах. Появляются зудящие очаги огрубевшей кожи с усиленным кожным рисунком, буроватые шелушащиеся пятна.
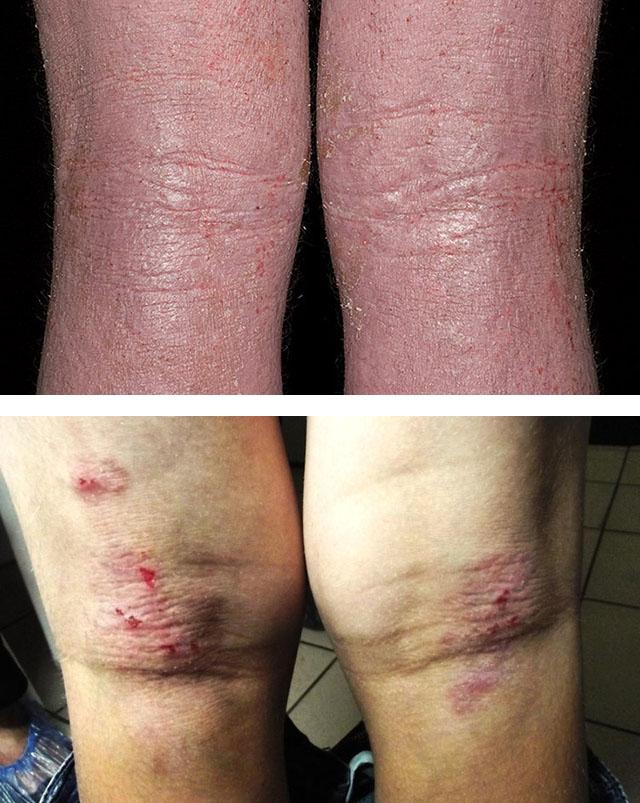
- Взрослая фаза – наступает в период пубертата. На коже лица, шеи, туловища, верхних конечностей появляются плотные папулы, не отличающиеся по цвету от эпителия, очаги огрубевшей кожи или больного беспокоит кожный зуд без видимых высыпаний.
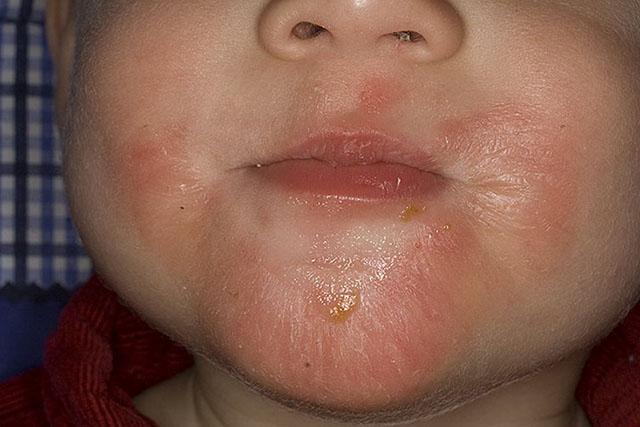
Младенческая фаза атопического дерматита
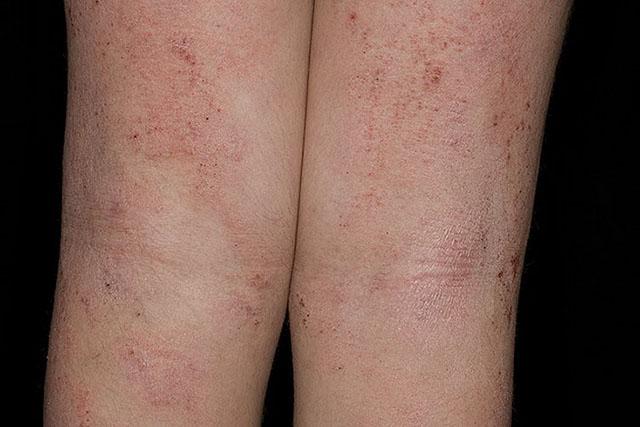
Атопический дерматит — детская фаза

Взрослая фаза АТ
Почесуха (пруриго)
Заболевание тесно связано с бытовыми аллергенами и укусами насекомых, в некоторых случаях проявляется лишь в определенный сезон года (зимняя и весенняя почесуха). Симптомы зудящего дерматоза различаются в зависимости от возраста пациента:
- Детская острая почесуха – развивается на первом году жизни, проявляется рассеянными по телу, лицу, волосистой части головы волдырями ярко-розового цвета, в центре которых нередко расположен пузырек с серозной жидкостью. Они сильно зудят, сливаются друг с другом, после расчесывания вскрываются и покрываются желто-бурыми корочками.
- Почесуха взрослых – высыпания локализуются на разгибательных поверхностях верхних конечностей, на бедрах, туловище. На коже появляются плотные розовые или красные папулы, которые невыносимо зудят до расчесывания. Здоровая кожа вокруг элементов сыпи не зудит, поэтому расчесы наблюдаются только на папулах.
- Узловатая почесуха – чаще всего развивается у женщин 20-40 лет. В толще кожи разгибательных поверхностей конечностей формируются плотные зудящие узлы с чашеобразным углублением. Они не сливаются между собой, расположены изолированно друг от друга, поверхность их буро-красного цвета.
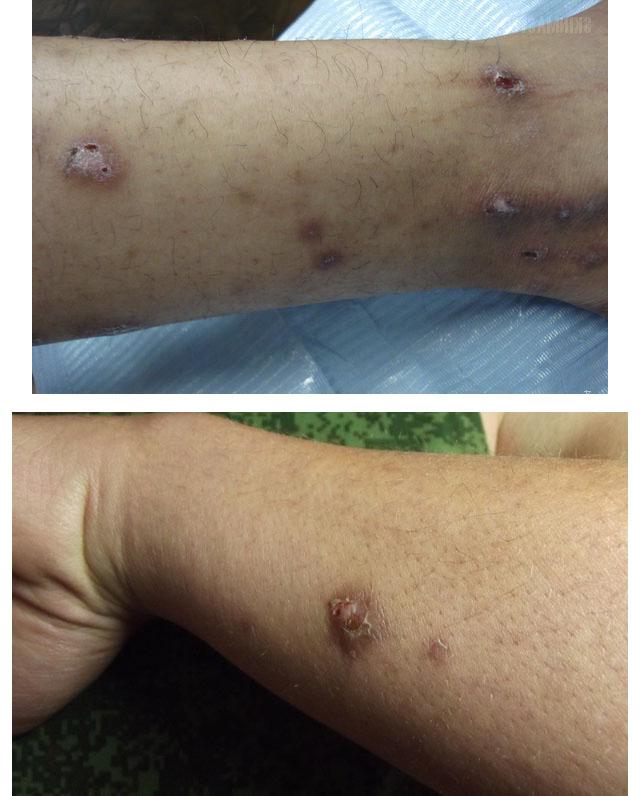
Почесуха узловатая
Диагностика
Диагноз «зудящий дерматоз» устанавливает врач-дерматолог, опираясь на анамнез, жалобы пациента и характер кожных изменений. Для установления причины болезни проводят кожные аллергические пробы: на предплечье больного наносят по капле различных аллергенов, после доктор наносит царапины иглой по количеству нанесенных растворов. Аллерген, попадая в эпителий, вызывает реакцию иммунной системы. При положительном результате (наличии сенсибилизации к определенному веществу) царапина с ним резко краснеет, отекает и начинает зудеть. Дополнительно проводят биохимический анализ крови, общий анализ крови, исследуют уровень Ig E – главного маркера сенсибилизации и аллергических реакций.
Читайте также: Дерматоз и его проявления
Принципы терапии
Лечение зудящего дерматоза проводит врач-дерматолог в амбулаторных условиях. Стационарное лечение требуется при упорном тяжелом течении болезни, присоединении бактериальной или грибковой инфекции. Полному излечению поддаются случаи болезни с установленной причиной, при условии полного исключения контакта с ней.
Доктор назначает гипоаллергенную диету с ограничением:
- специй;
- яркоокрашенных продуктов;
- экзотических фруктов, цитрусовых, ягод;
- цельного молока;
- яичного белка;
- колбас, сосисок, полуфабрикатов;
- копченых и маринованных продуктов;
- морепродуктов;
- меда;
- орехов;
- кофе, шоколада.
На фоне диеты проводят санацию кишечника антибиотиками, сорбентами, пре- и пробиотиками в течение нескольких недель. Выведение токсинов и аллергенов из желудочно-кишечного тракта – обязательное условие успешного лечения.
Лечение мазями назначают при неосложненных случаях дерматоза или в комплексной терапии. Эффективные средства содержат:
- антигистаминные компоненты (Фенистил) – они блокируют чувствительные к гистамину рецепторы, за счет чего устраняют зуд, отек, покраснение;
- соединения цинка (Скин-кап) – нормализуют реактивность кожи, обладают подсушивающим, противозудным эффектом;
- глюкокортикоиды (Адвантан) – снижают местную активность иммунной системы, стабилизируют мембраны клеток, препятствуют выбросу гранул биологически активных медиаторов из лейкоцитов.
Мазь наносят на папулы, бляшки, очаги огрубения (лихенификации) 2-3 раза в сутки до устранения местных изменений. Глюкокортикоидные мази следует использовать с осторожностью, так как передозировка чревата атрофией кожи, присоединением вторичной инфекции.
В местной терапии также используют раствор рингера в виде примочек. Он успокаивает зуд, снимает отек и воспаление, безопасен для кожи.
Тяжелые случаи дерматоза требуют назначения глюкокортикоидов и антигистаминных средств системно. Для десенсибилизации внутривенно вводят раствор кальция хлорида, натрия тиосульфата не менее 10 дней.
Источник
Атопический дерматит (нейродермит) – хроническое кожное заболевание, сопровождающееся периодами рецидивов и ремиссий. Характеризуется интенсивным кожным зудом и сыпью. Возникает в младенческом возрасте и может сопровождать человека в течение всей жизни.
Атопия – повышенная чувствительность организма к внешним и внутренним раздражителям. При их воздействии организм отвечает неадекватными реакциями, проявляющимися в виде внешних признаков.
Причины возникновения нейродермита
Нейродермит – второе название атопического дерматита, он обостряется при нестабильной работе нервной системы: тревожных состояниях, депрессиях, нервных срывах, эмоциональных потрясениях, умственных перегрузках.
Точные провокаторы болезни до конца не выявлены, но считается, что кроме неврогенных факторов, на развитие болезни оказывают влияние генетическая предрасположенность к аллергическим реакциям и гиперчувствительность кожного покрова.
В коже с повышенной чувствительностью отмечается нарушение водного баланса, отсутствие необходимого количество жиров (липидов), понижение уровня белка, соединяющего клетки верхнего слоя эпидермиса, в результате, это облегчает проникновение внутрь кожи раздражающих веществ.
Дополнительными провоцирующими факторами болезни являются:
- обменные нарушения в организме;
- ослабление иммунитета;
- эндокринные патологии;
- неправильное питание и вредные привычки беременной (в период внутриутробного развития ребенка);
- употребление кормящей матерью аллергенных продуктов;
- влияние окружающей среды (температуры воздуха, влажности);
- чрезмерное потоотделение;
- аллергические реакции;
- неправильное функционирование желудочно-кишечного тракта;
- невротические нарушения;
- неприятие организмом некоторых лекарственных препаратов;
- инфекционные болезни;
- сосудистые заболевания.
А также иммунный ответ организма на поступление аллергенов, которыми могут являться:
- курение и табачный дым;
- пищевые продукты;
- не соответствующие средства по уходу за кожей;
- домашние животные;
- цветение растений;
- медикаментозные препараты;
- пылевые клещи и плесневые грибки;
- паровые выделения бытовой и строительной химии.
Люди, имеющие предрасположенность к возникновению болезни у себя или детей, должны стараться избегать неблагоприятных условий и влияния вредных факторов, постоянно ухаживать за кожей.
Разновидности атопического дерматита и их симптоматика
Болезнь имеет волнообразное течение с обострениями и рецидивами в зимний период. Летом наблюдается частичное или полное затухание процессов и наступление ремиссии.
Существуют несколько форм клинических проявлений.
Младенческая – возникает в возрасте от 1 месяца до двух лет. В этой фазе наблюдается очаговое поражение кожи с локализацией сыпи на лице, в зоне локтей, коленей, ягодиц.
Отмечаются следующие признаки:
- увеличение лимфатических узлов;
- шелушение и сильный зуд кожи;
- возникновение пузырьков, наполненных жидким содержимым;
- присоединение грибковых и бактериальных инфекций;
- беспокойное поведение;
- нарушение сна;
- слияние пораженных зон.
Расчесывание пораженной зоны провоцирует появление корочек, ранок, растрескиваний с образованием мокнущих очагов.
Комбинация определенных факторов может привести к длительному течению болезни и переходу в другую возрастную форму. Но случается, что ребенок подрастает и заболевание проходит безвозвратно.
Детская – проявляется у детей от 2 до 13 лет. В этот период преобладают очаговые высыпания на шее, сгибах рук и ног, в ямках под коленями, на внешней стороне кистей.
Клинические симптомы:
- покраснение и отек кожи;
- возникновение эритематозно-сквамозной сыпи;
- утолщение кожи;
- нарушение пигментации;
- появление более четкого рисунка.
В период обострения заболевания усиливается пигментация кожи вокруг глаз, появляются дополнительные складки на нижнем веке.
Взрослая – старше 13 лет. В подростковом возрасте возможно как полное исчезновение признаков болезни, так и ее обострение с распространением на значительные площади кожного покрова (лицо, шея, кисти рук, стопы ног, зона декольте, плечи).
Симптоматика проявлений:
- лихенизация кожных покровов (срастание чешуек кожи и образование струпьев);
- гиперемия;
- уплотнение эпидермиса;
- присоединение вторичной инфекции.
Классификация нейродермита
По степени распространенности болезни существуют:
- Ограниченная форма – папулезные высыпания формируются на определенных участках и не распространяются на другие зоны. Характеризуется интенсивным зудом (более выраженным в ночное время), появлением при расчесывании пятен розового или коричневатого цвета, покрытых отрубевидными чешуйками. Увеличиваясь в размерах, они образуют очаги с отчетливо выраженным рельефом.
- Диффузная форма – появляются одиночные папулы, которые сливаются, образуя большие пятна, покрывающие значительную поверхность кожного покрова. Кожа при этом утолщается, становится сухой и жесткой. Это наиболее распространенная форма заболевания встречается у детей, часто сочетается с бронхиальной астмой, поллинозом, крапивницей.
- Диссеминированная форма – отдельные узелковые высыпания распространены по всему телу. Характеризуется длительным течением и осложнением в виде пиодермии (гнойничковых образований, вызванных стафилококковой инфекцией).
Диагностические мероприятия
Нейродермит или атопический дерматит часто дифференцируют с псориазом, различными видами дерматитов, чесоткой, экземой, лишаем.
Поэтому для идентификации болезни необходимо обратиться к дерматологу или аллергологу и провести необходимую диагностику:
- визуальный осмотр кожных покровов;
- общий анализ крови;
- кожные пробы;
- провокационные пробы (с целью выявления и устранения аллергена). Результаты обследования помогут определить необходимые способы устранения недуга.
Методы лечения
Основные цели терапии:
- Снижение воспалительных процессов и устранение кожного зуда.
- Нормализация состояния кожных покровов (улучшение метаболизма и микроциркуляции кожи).
- Лечение сопутствующих заболеваний провоцирующих возникновение атопического дерматита.
Борьба с нейродермитом заключается в комплексном лечении с использованием внутренних и внешних медикаментозных средств:
- Антигистаминных препаратов (Цитиризина, Зиртека, Зодака) – устраняют кожный зуд и снимают воспаление.
- Успокоительных средств (валерианы, пустырника, брома и других) – стабилизируют работу нервной системы.
- Иммуномодуляторов (Тимогена, Левамизола, Метилурацила) – повышают защитные функции организма, оказывают противовоспалительное, противозудное и регенерирующее воздействие на кожу.
- Витаминных препараты групп A, E и B – насыщают организм недостающими веществами.
- Сорбентов (Энтеросгеля, Полисорба) и ферментных препаратов (Мезима, Фестала) – очищают организм от токсинов и улучшают работу кишечника.
- Негормональных препаратов (Эплана, Скин-капа, Цинокапа, Гистана, Пиритиона цинка) – способствуют снижению воспалительного процесса, смягчению и увлажнению кожи, восстановлению структуры кожных покровов.
- Гормональных препаратов (Преднизолона, Дексаметазона, Флуцинара, Адвантана) – обладают мощным противовоспалительным действием. Назначают при тяжелом течении болезни краткими курсами, так как они имеют множество побочных эффектов.
- В острой фазе использование внутривенных инъекций (30% раствор тиосульфата натрия и 10% глюконата кальция) – снижают чувствительность к воздействию раздражителей.
Одновременно с медикаментозным лечением рекомендуют применение лечебных ванн (сероводородных, радоновых, с морской солью, отрубями, крахмалом), ультрафиолетовое облучение, соблюдение режима дня и правильное питание.
Самостоятельное применение лекарственных препаратов может нанести непоправимый вред здоровью и осложнить ситуацию, поэтому лечение должен назначать врач, специализирующийся в данной сфере.
Народные способы лечения
Лечение лекарственными травами в некоторых случаях может способствовать значительному облегчению состояния больного. Но перед началом использования народных средств необходимо проконсультироваться с врачом о возможности применения.
Рецепты народной медицины:
- 2 ч. л. сухих листьев и корней одуванчика залить 200 мл воды. Прокипятить 5 мин., настаивать в течение 8 часов. Пить горячим перед едой по 100 мл.
- Взять равное количество: корней лопуха большого, девясила высокого и листья грецкого ореха.
- 1 ст. л. измельченной смеси трав залить стаканом кипятка. Выдержать на водяной бане 10 мин., процедить и смазывать пораженные участки кожи.
- Измельчить свежие листья сельдерея, выдавить сок и смазывать гнойные ранки 2-3 раза в день.
- 1 ст. л. коры дуба и 1 ст. л. корня аира запарить 300 мл кипятка. Прокипятить 15 мин., и использовать в виде компрессов при воспалениях на кожном покрове.
- Ромашка аптечная (содержит эфирное масло) и в виде ванн оказывает целебное воздействие на кожу. Применять при кожных высыпаниях, нарывах, ранах. Необходимо 250 г растения залить 500 мл воды и кипятить 15 мин., после процедить и использовать для приема ванн.
- В легких случаях избавить от кожных высыпаний и зуда помогут травяные ванны. Для приготовления отвара взять по 3 ст. л. трав (ромашки, череды, шалфея) заварить кипятком и настоять 30-40 минут, после процедить и добавлять при принятии ванны.
Профилактика заболевания
Людям с повышенной чувствительностью кожи и склонностью к аллергии необходимо придерживаться некоторых рекомендаций:
- поддерживать в жилом помещении необходимую температуру и влажность воздуха;
- соблюдать режим питания с исключением продуктов, вызывающих аллергию;
- проводить ежедневную влажную уборку;
- удалить все возможные аллергены;
- ограничить использование средств бытовой химии с большой концентрацией вредных веществ;
- использовать специализированные средства по уходу за чувствительной кожей;
- применять средства индивидуальной защиты при работе с вредными веществами;
- носить одежду, прилегающую к телу из хлопчатобумажных тканей;
- следить за целостностью кожных покровов;
- избегать стрессовых ситуаций;
- работать над повышением иммунитета.
Болезнь не излечивается полностью, но правильно подобранное лечение способно облегчить состояние человека и привести к длительной ремиссии без обострений.
Источник

