Аллергический дерматит диф диагностика

Дифференциальный диагноз аллергического контактного дерматита (АКД) включает широкий спектр воспалительных кожных заболеваний. Наличие в гистологическом исследовании эозинофильного спонгиоза и многоядерных дермальных дендритных фиброгистиоцитарных клеток особенно подозрительно на аллергический контактный дерматит (АКД), если обнаруживаются они в лимфоцитарном инфильтрате, с дермальными эозинофилами и гиперкератозом.
Болезни для дифференциальной диагностики аллергического контактного дерматита (АКД):
1. Ирритантный контактный дерматит (ИКД). Физические проявления могут быть клинически неопределенными; чаще всего имеет место отсутствие пузырьков (лишь очень сильные раздражители вызывают появление пузырьков), и жжение выражено сильнее зуда. Не распространяется далее области контакта с продолжительной экспозицией.
2. Атопический дерматит. Может помочь характер распределения на коже аллергических проявлений; у пациентов с атопией может и в действительности развивается контактная аллергия. Ухудшение заболевания может быть индикатором нового развития контактной аллергии.
3. Нуммулярный дерматит (НД). Широко распространенный АКД может симулировать у определенных пациентов этот дерматит; тем не менее, классическая морфология монетовидных, четко отграниченных бляшек на ногах, тыле кистей и разгибательных поверхностях свидетельствует в пользу НД.
4. Себорейный дерматит. Сальные и шелушащиеся папуло-чешуйчатые бляшки обычно расположены на коже с волосистым покровом, переносице и носогубных складках.
5. Астеатозный дерматит (экзема). На нижних частях ног имеются пятна по типу «пергаментной кожи», без отека и образования пузырьков.
6. Застойный дерматит. Папулосквамозные бляшки с дисхромией, локализованные на голенях и медиальных поверхностях нижних конечностей на фоне сопутствующей варикозной болезни.
7. Дисгидроз и/или дисгидротическая экзема. Глубоко расположенные везикулы на ладонях, подошвах, боковых поверхностях пальцев и краях ладоней.
8. Псориаз. Если он развивается в классической форме, то диагноз может не вызывать затруднений, однако при наличии малочисленных очагов и ограниченной их локализации лишь на кистях и /или стопах дифференциальный диагноз становится труднее. Может помочь классическая локализация и доминирование в областях травматизации (Кобнеризирующее заболевание), а также наличие (если есть) сопутствующего артрита.
9. Грибовидная гранулема (ГГ) (пятнистая/бляшечная стадия кожной Т-клеточной лимфомы). Хорошо отграниченные, атрофические, пойкилодермные, шелушащиеся пятна и бляшки ГГ обычно обнаруживаются в областях кожи, не подверженных солнечному облучению, таких как туловище, грудь, бедра и ягодицы (расположение в области купального костюма).
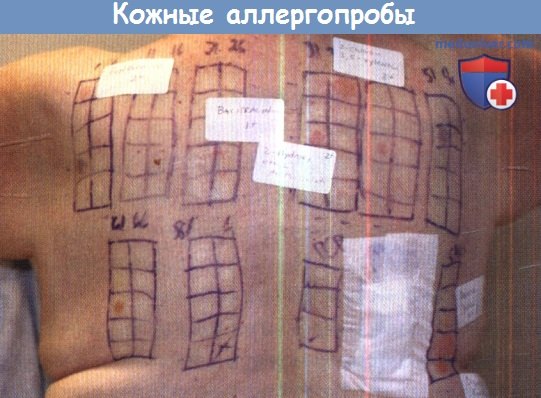
У этого пациента множественные значимые положительные аллергопробы.
Бацитрацин, хлороксиленол, 2-гидроксиэтил метакрилат являются причиной тяжелого дерматита у этого пациента,
но в настоящее время они не входят в группу аллергенов для коммерческих скрининговых исследований.
— Рекомендуем далее ознакомиться со статьей «Лечение и прогноз аллергического контактного дерматита (АКД)»
Оглавление темы «Дерматит (воспаление кожи).»:
- Кожные проявления аллергического контактного дерматита (АКД)
- Где появляется аллергический контактный дерматит? Локализация
- Рассеянный генерализованный дерматит (SGD)
- Системный контактный дерматит и его стадии
- Оценка частоты аллергического контактного дерматита (АКД)
- Аппликационная кожная проба для выявления аллергена — методика, оценка
- Осложнения кожной пробы на аллерген
- Дифференциальная диагностика аллергического контактного дерматита (АКД)
- Лечение и прогноз аллергического контактного дерматита (АКД)
- У кого возникает атопический дерматит (АД)? Эпидемиология
- Атопический дерматит
- Об атопическом дерматите
/
Дифференциальную диагностику проводят с себорейным дерматитом, аллергическим и контактным дерматитом, чесоткой, монетовидной экземой, псориазом, проявлениями иммунодефицита и рядом наследственных заболеваний.
Себорейный дерматит. У детей первых месяцев жизни бывает трудно отличить атопический дерматит от себорейного дерматита, особенно при первых проявлениях заболевания. Высыпания при себорейном дерматите характеризуются гиперемией и шелушением в складках (носогубных, за ушами, шейных, подмышечных, пахово-бедренных) и на волосистой части головы, зуд редкий и слабый.
Аллергический дерматит возникает при повторном контакте с аллергеном, на который развилась сенсибилизация. Высыпания в виде эритемы, отечности, папул и везикул могут появляться не только в местах контакта с аллергеном, но и на отдаленных участках. При правильном лечении высыпания быстро разрешаются.
Отличается от атопического дерматита отсутствием типичной локализации, преимущественно экссудативными высыпаниями, но может быть и начальным проявлением атопического дерматита. Сомнения разрешаются в процессе наблюдения.
Контактный дерматит ограничивается высыпаниями в месте воздействия раздражающего фактора (высокой и низкой температуры, солнечного ожога, растворов щелочей, кислот и других веществ). Интенсивность эритемы, отечности, появление пузырей и эрозий зависят от силы воздействия.
Чесотка отличается вовлечением в воспалительный процесс ладоней и подошв, наличием крупных узелков в складках кожи (лимфоплазии), преимущественно ночным зудом, отсутствием эффекта от противозудных средств и топических глюкокортикостероидов, наличием заболевания у других членов семьи.
Для монетовидной (нуммулярной) экземы характерно начало заболевания в связи с нарушением целостности кожи (царапины, ссадины, ранки).
При неправильном лечении вокруг них возникают папуловезикулы, пустулы, мокнутие, корочки, расположенные на эритематоз- ном фоне. Высыпания занимают все большую поверхность кожи, сливаются в бляшки, асимметричны, чаще расположены на тыле кистей, предплечьях, плечах, голенях, бедрах, реже на туловище.
При псориазе очаги поражения в виде бляшек с четкими границами и серебристыми чешуйками на поверхности локализуются преимущественно на волосистой части головы, локтях, коленях, лице, области промежности, зуд небольшой или отсутствует. В начальной стадии высыпания могут долго существовать в виде единичного очага на лице или волосистой части головы.
Гистиоцитоз из клеток Лангерганса (гистиоцитоз X, болезнь Леттерера—Сиве) — накопление и (или) пролиферация в очагах поражения клеток с характеристиками эпидермальных гистиоцитов — клеток Лангерганса.
Для кожных поражений характерны красновато-коричневые папулы, локализованные на коже головы, за ушами, в подмышечных и паховых складках. На поверхности папул могут быть пузырьки, изъязвления. Только в редких случаях на начальной стадии бывают изолированные поражения кожи, помимо них можно обнаружить язвочки в полости рта, тромбоцитопению, гепатоспленомегалию, поражение костной ткани, легких.
Гипер-IgE-синдром (синдром Джоба—Бакли). В первые 3 мес жизни появляются высыпания в виде мелких папул, пустул, везикул и эритемы на голове, лице, в крупных складках, позже — абсцессов на коже и волосистой части головы, рецидивирующих тяжелых стафилококковых инфекций ушей, носоглотки, легких, кандидоза кожи и слизистых оболочек. Характерны грубые черты лица. Уровень IgE в сыворотке превышает 2000 МЕ/мл.
Некоторые наследственные заболевания также требуют дифференциальной диагностики с атопическим дерматитом.
Обычный аутосомно-доминантный ихтиоз трудно диагностировать на ранних стадиях, в этом помогают семейный анамнез, раннее генерализованное шелушение кожи с отсутствием его в кожных складках, складчатостью ладоней и подошв (неотличимы от атопических ладоней), отсутствием воспалительных изменений и зуда (за исключением сочетания с атопическим дерматитом).
Х-сцепленный синдром Вискотта-Олдрича — рецессивное, сцепленное с полом заболевание, поражающее только мальчиков. Помимо кожных изменений, напоминающих атопический дерматит, регистрируются тромбоцитопения и иммунодефицит. Высыпания располагаются на лице, ушных раковинах, в складках кожи. Кожные признаки тромбоцитопении — петехии, пурпура, носовые кровотечения и диарея с примесью крови.
Признаки иммунодефицита — частые простудные заболевания, воспаление среднего уха.
Синдром Нетертона представляет собой аутосомно-рецессивно наследуемое сочетание высыпаний, не отличающихся по клиническим проявлениям от атопического дерматита и характерных для небуллезной врожденной ихтиозиформной эритродермии, но редко захватывающих весь кожный покров, часто периоральной эритемы, фотодерматита, аномалии строения стержня волоса по типу бамбуковидных волос (trichorrhexis invaginata), часто аминоаци- дурии, катаракты. Синдром существует с рождения.
Новые статьи
» Стронгилоидоз

Стронгилоидоз — хронически протекающий геогельминтоз с преимущественным поражением ЖКТ и общими аллергическими проявлениями.
Основной источник заражения стронгилоидозом — больной человек. Некоторые… перейти
» Трихинеллез

Трихинеллез у человека — это острый зооноз с природной очаговостью, протекающий с лихорадкой, мышечными болями, отеком лица, кожными высыпаниями, высокой эозинофилией, а при тяжелом т… перейти
» Энтеробиоз

Энтеробиоз — кишечный гельминтоз, вызываемый мелкой нематодой Enterobius vermicularis, со стертым и невыраженным течением, наиболее распространенный признак которого — перианальный зуд, возникающий на… перейти
» Аскаридоз

Аскаридоз — кишечный гельминтоз, вызываемый нематодой Ascaris lumbricoides, протекающий с поражением ЖКТ, интоксикацией, аллергическими реакциями.
Аскаридоз — один из самых распространенных гельмин… перейти
» Альвеококкоз

Альвеококкоз (Alveococcosis) — зоонозный биогельминтоз, вызываемый личиночной стадией цепней Echinococcus multilocularis, с хроническим прогрессирующим течением, развитием в печени и других органах мн… перейти
» Эхинококкоз

Эхинококкоз (Echinococcosis) — зоонозный биогельминтоз, вызываемый личиночной стадией цепня Echinococcus granulosus, характеризуемый хроническим течением и развитием преимущественно в печени, реже в л… перейти
Атопический дерматит диф диагностика
Гистопатологическая картина заболевания зависит от его вида. При наличии экссудативных очагов в период младенчества обнаруживают те же явления, что и при аллергическом контактном дерматите: спонгиоз и спонгиотические пузыри, начинающийся акантоз с гипер- и паракератозом и сывороточными включениями, а также дермальный периваскулярный инфильтрат из лимфоцитов и гистоцитов с экзоцитозом. В лихенифицированных очагах эпидермис акантотически утолщен в 3—5 раз и имеет нарушения ороговения (гиперкератоз); папиллярное тело гипертрофично и пронизано воспалительными клетками (лимфоцитами, гистиоцитами). Примечательным является также наличие, как и при псориазе, большого числа тучных клеток, что объясняется повышенным содержанием гистамина в хронических лихенифицированных очагах.
Выделены две группы диагностических критериев (основные или обязательные, и дополнительные или вторичные признаки), которые помогают в постановке диагноза атопического дерматита. Основные (главные или обязательные) критерии:
1. Зуд кожных покровов.
2. Типичная морфология и локализация высыпаний: в детском возрасте — поражение кожи лица, разгибательных участков конечностей, туловища; у взрослых — лихенификация на сгибательных участках конечностей.
3. Атопия в внамнезе или наследственная предрасположенность к атопии.
4. Хроническое рецидивирующее течение с обострениями весной и в осенне-зимнее время года.
Вторичные признаки (дополнительные или вспомогательные критерии) атопического дерматита.
Хотя диагноз атопического дерматита кажется достаточно прямолинейным, существуют пограничные случаи и некоторые другие кожные состояния у атопических лиц, поэтому важно придерживаться вышеуказанных диагностических критериев. Для постановки диагноза необходимо, как минимум, наличие трех главных и трех дополнительных признаков.
Европейская оперативная группа по атопическому дерматиту (European Task Force on Atopic Dermatitis) в 1993 году разработала метод балльной оценки тяжести этого заболевания: индекс СКОРАД (The SCORAD Index).
При атопическом дерматите диагностика направлена в первую очередь на выявление причинной связи с различными аллергенами, которые играют ведущую роль в развитии воспаления кожи. Важным является сбор аллергологического анамнеза, включающего историю развития поражения кожи, семейный аллергологический анамнез, наличие атопических респираторных проявлений, сопутствующие заболевания кожи, наличие в анамнезе факторов риска (течение беременности и родов, характер вскармливания, наличие инфекции в младенческом возрасте, прием антибактериальных препаратов в раннем детстве, сопутствующие заболевания и очаги фокальной инфекции, непереносимость лекарственных препаратов).
Аллергологическое обследование предусматривает постановку кожных проб (вне обострения и при отсутствии антигистаминной терапии) и провокационных тестов. При торпидном рецидивирующем течении дерматоза и распространенных поражениях кожного покрова проводится определение специфических IgE и IgG4 — антител к неинфекционным аллергенам с помощью МАСТ (множественного аллергосорбентного теста) или PACT (радиоаллергосорбентного теста), проводятся также другие параклинические и специальные инструментальные исследования.
Дифференциальная диагностика атопического дерматита.
Атопический дерматит необходимо дифференцировать со следующими заболеваниями: ограниченный нейродермит, красный плоский лишай, пруриго Гебры, грибовидный микоз, хроническая экзема.
Для ограниченного нейродермита (лишая Видаля) характерно отсутствие атопии в анамнезе, начало заболевания во взрослом периоде жизни; отсутствие зависимости обострений от действия аллергенов; локализованное поражение; наличие трех зон в очаге поражения: центральной лихенификации, лихеноидных папулезных высыпаний и дисхромической зоны; сопутствующие заболевания предшествуют кожным высыпаниям; уровень общего IgE в сыворотке крови нормальный; кожные пробы отрицательные.
При красном плоском лишае имеются типичные папулы фиолетового цвета с блестящей поверхностью и пупковидным вдавлением в центре; характерно наличие сетки Уикхема в виде беловато-сероватых точек и полосок; наблюдается поражение слизистых оболочек.
У больных с пруриго Гебры папулы располагаются на разгибательных участках конечностей; элементы изолированы друг от друга; увеличены лимфатические узлы; нет атопии в анамнезе.
При грибовидном микозе очаги лихенификации менее выражены, отсутствуют ремиссии в летнее время года.
Для хронической экземы характерны полиморфизм высыпаний, везикулы, мокнутие, красный дермографизм.
— Вернуться в оглавление раздела «дерматология.»
Использованные источники: medicalplanet.su
ВАС МОЖЕТ ЗАИНТЕРЕСОВАТЬ:
Атопический дерматит на губах мазь
Вивасан лечение атопического дерматита
Атопический дерматит: дифференциальное диагностирование заболевания
Генетические болезни с хроническим, периодически рецидивирующим течением проявляющиеся аллергическим зудом и кожными высыпаниями объединили одним термином – атопический дерматит (АД). Недуг проявляется с самого раннего детства и со временем трансформируется, поэтому для его лечения кроме врача дерматолога и аллерголога необходима консультация пульмонолога, гастроэнтеролога, отоларинголога, педиатра.
Диагностика атопического дерматита у детей равно как у взрослых на сегодняшний день не имеет единой стандартной для всех системы. В США (1989 год) был разработан диагностический алгоритм, согласно которому для того чтобы диагностировать АД, необходимо наличие обязательных и дополнительных критериев (признаков заболевания).
Необходимые критерии
Диагноз атопического дерматита устанавливается, в случае если у больного обнаружены обязательные критерии (не менее 3 признаков) и дополнительные критерии (не менее 3 признаков).
К обязательным критериям относят следующие признаки:
- кожный зуд;
- локализация и внешний вид (морфология) элементов сыпи. Ребенок младшего возраста – шелушащаяся сыпь в районе лица, туловища, локтей, запястий, коленей, голеней. Дети от 5 до 16 лет – наблюдается уплотнение кожных покровов (лихенификация) в районе шеи, а также на кожных поверхностях сгибательных конечностей. У взрослых людей – характеризуется наличием диффузной лихенизации зудящих элементов сыпи (папул);
- характер течения заболевания – хронический рецидивирующий, устойчивый к проводимой терапии;
- имеющиеся сопутствующие заболевания аллергического характера (ринит, астма);
- первичная симптоматика, проявляющаяся в раннем детстве;
- генетическая предрасположенность.
К дополнительным критериям диагностического алгоритма относятся:
- ксеродермия – сухость, шелушение кожных покровов на поверхности разгибательных конечностей (легкая форма ихтиоза);
- ихтиоз – сложная форма диффузного ороговения кожи (напоминает рыбью чешую);
- инфекционные заболевания кожи, например стафилодермия;
- склонность к дерматологическим заболеваниям;
- чувствительность к герпесвирусу;
- атопические ладони – усиление проявления, а также удлинение кожного рисунка ладоней;
- наличие заед, трещин, сухости, воспаления губ (хейлит);
- растрескивание кожи за ушами;
- выпячивание центральной части роговицы (кератоконус) – обнаруживается при офтальмологическом осмотре;
- суборбитальные линии Денье-Моргана – специфическое морщинистое углубление на нижних веках детей.
Это далеко не все критерии, на основании которых может быть установлен диагноз атопический дерматит.
Симптоматическое диагностирование
Диагностировать атопический дерматит можно исходя из клинических проявлений заболевания (симптомы и критерии для этого достаточно четкие).
Выделяют несколько форм атопического дерматита каждая, из которых имеет свои особенности. По возрасту различают – младенческую, детскую и подростково-взрослую формы.
Младенческая
Проявляется у малышей возрастом до 24 месяцев. Воспалительный процесс при этом затрагивает область лба, щек, может распространяться также на другие части тела. В острой стадии заболевания элементы сыпи отечные, мокнут и покрываются корочками.
Довольно часто острая стадия переходит в подострую, при этом сыпь преобразуется из везикул в папулы, которые сильно чешутся.
Детская
Проявляется в возрасте 2-7 лет. Воспалительный процесс распространяется на кожу за ушами (могут возникать трещины), поражает кожные покровы крупных суставов, поверхности кистей. Характерным для этой формы является – сухость, шелушение, лихенизация кожи, папулезные или эритемные высыпания. Возможны изменения пигментации, складчатость нижнего века (линии Денье-Моргана).
Подростково-взрослая
Проявляется в возрасте 7-18 лет, далее частота рецидивов снижается, а к 40 годам обострения возникают крайне редко. Характерными являются папулезные, эритемные высыпания поражающие туловище, лицо, декольте, шею. Наблюдается лихенизация, сухость, трещины, шелушение кожных покровов, интенсивный зуд, часто приводящий к неврологическим нарушениям.
Атопический дерматит, а точнее его диагностика также базируется на морфологических особенностях элементов сыпи. В зависимости от проявлений выделяют следующие формы морфологических высыпаний:
- эритематозно-сквамозную форму – она обусловлена интенсивным зудом, наличием множественных мелких папул. Кожные покровы сухие, шелушащиеся с элементами лихенизации;
- лихеноидную форму – при этом кожа сухая, воспаленная, несколько отечная. Высыпания в виде крупных сливающихся воедино папул. Могут поражаться обширные участки кожи, что чревато присоединением вторичной инфекции;
- пруригинозную форму – характерна умеренная сухость и лихенизация кожных покровов, экскориация (нарушение целостности кожи), папулезная сыпь;
- экзематозную форму – как правило, воспаление затрагивает область локтей, кистей, коленей. Сыпь полиморфная (может включать в себя все вышеперечисленные проявления).
Помимо симптоматических проявлений, обязательных и дополнительных критериев для постановки диагноза проводится также забор анализов для лабораторных исследований.
Лабораторные исследования
Проводимые в лаборатории методы диагностики при подозрении на атопический дерматита следующие:
- Клинический (развернутый) анализ крови – дает возможность выявить тип инфекции, определить интенсивность воспаления и наличие антител в организме.
- Биохимический анализ крови – может выявить воспалительный процесс в организме еще до появления первичной симптоматики (проводится исследование крови на клеточном уровне).
- Клинический анализ мочи – определение химического, физического, микробиологического состава. Позволяет выявить нарушение функциональности органов и систем человека.
- Анализ на наличие иммуноглобулина в крови (аллергологическое диагностирование) – позволяет выявить аллерген спровоцировавший развитие АД, а также сопутствующих заболеваний.
- Бактериологический анализ кала на дисбактериоз и яйца гельминтов.
Еще одним важным критерием диагностики АД является аллергологический анамнез и физикальное обследование пациента.
Анамнез и физикальное обследование
Анамнез – это совокупность сведений полученных врачом при опросе пациентов. При подозрении на АД важно собрать именно аллергологический анамнез, поскольку заболевание носит аллергический характер.
Учитываются следующие сведения:
- генетическая предрасположенность;
- рацион матери во время вынашивания и кормления ребенка грудью;
- условия работы отца, матери;
- введение первого прикорма и последующее разнообразие рациона малыша (может быть напрямую связано с проявлением АД);
- применение лекарственных препаратов (часто становится причиной появления аллергических реакций);
- реакция на цветение растений, шерсть животных, бытовую пыль;
- возможное наличие дополнительной симптоматики (помимо высыпаний) – чихание, кашель, удушье, слезотечение;
- возможные болезни почек, нервной системы, ЛОР-органов и ЖКТ;
- реакции малыша после прививания;
- условия жизни ребенка – наличие животных в доме и корма для них, сухой или наоборот слишком влажный воздух, большое количество мягких игрушек, множество книг, другого;
- реакция ребенка на проводимые терапевтические мероприятия;
- нормализация состояния малыша при смене привычных для него условий (смена климата, пребывание вне дома, другое).
Кроме сбора анамнеза проводится физикальное обследование – врач выполняет ряд диагностических мероприятий осмотр, пальпацию, аускультацию (прослушивание), перкуссию (простукивание) не требующих значительной оснащенности оборудованием. При этом доктор обращает внимание на общее состояние, внешний вид, самочувствие пациента. Выявляет морфологические особенности сыпи, ее локализацию и масштаб поражения кожи.
Помимо всех вышеперечисленных исследований проводится также дифференциальная диагностика атопического дерматита, поскольку болезнь имеет схожие проявления с множеством других кожных недугов.
Идентификация заболевания
Установить дифференциальный диагноз атопического дерматита, можно лишь исключив другие заболевания проявляющиеся схожими кожными высыпаниями. К таким заболеваниям относятся – себорейный и контактный и некоторые другие виды дерматитов, микробная экзема, болезнь Жибера (розовый лишай), чесотка, синдром Сезари и грибовидный микоз (Т-клеточная лимфома кожи), синдром Вискотта-Олдрича.
Отличительная характеристика заболеваний описана далее.
Себорейный дерматит
Генетической предрасположенности к атопии нет. Папулы имеют четкие границы, шелушатся, отделяемые чешуйки сальные имеют желтый оттенок. Эритема располагается на коже в местах скопления сальных желез (на голове, лбу, груди, носогубной складке, спине).
Контактный дерматит
Развивается вследствие контакта кожи с раздражающими химическими, косметическими, лекарственными веществами. Характеризуется отечностью, везикулярной, эритематозной, папулезной сыпью расположенной в местах соприкосновения кожи с раздражителем. У детей младшего возраста развивается так называемый пеленочный дерматит.
Микробная экзема
Возникает из-за повышенной чувствительности к стафилококковой и стрептококковой инфекции у детей старше 6 лет. Экзематозная сыпь интенсивно красного цвета с четкими границами и ассиметричными очагами (страдает низ живота, голени, поверхности стоп). Зуд, боль, жжение умеренное.
Болезнь Жибера
Инфекционное заболевание, развивающееся на фоне обычной ОРВИ. Локализация пятен на любом участке тела. Бляшки розового цвета, с четкими краями и шелушением. Сначала появляются крупные материнские пятна, а затем более мелкие, дочерние высыпания. Развивается у детей старшей возрастной группы.
Чесотка
Недуг провоцирует чесоточный клещ. Папулезные, эрозивные, везикулярные высыпания образуются преимущественно между пальцами. Поражают ладони, кожные покровы суставных областей нижних и верхних конечностей, область паха, живот.
Т-клеточная лимфома
Развивается у людей старше 45 лет, характеризуется интенсивным зудом и увеличением лимфоузлов. Высыпания множественные с умеренной лихенизацией.
Синдром Вискотта-Олдрича
Проявляется с рождения до 3 лет, встречается крайне редко. Экзематозный дерматит, тромбоцитопения, рецидивирующие инфекции ЖКТ и респираторных путей – эта симптоматическая триада присущая данному синдрому.
Исключив все возможные заболевания (имеющие похожую симптоматику), проведя клинические, лабораторные исследования и собрав анамнез, врач может определить диагноза атопический дерматит и назначить лечение.
Использованные источники: papillomy.com
ПОХОЖИЕ СТАТЬИ:
Атопический дерматит на губах мазь
Вивасан лечение атопического дерматита
Дифференциальный диагноз атопического дерматита;
Диагностика
Диагностический алгоритм при АтД следующий:
- Общеклиническое обследование;
- Клинико-лабораторное и аллергологическое обследование.
Наиболее значимые диагностические критерии АД:
• Возрастные изменения характерных поражений кожи
• Хроническое рецидивирующее течение
• Наличие атопических заболеваний у пациента или его родственников
• Начало в раннем возрасте
• Сезонность обострений (ухудшение в холодное
время года и улучшение летом)
• Обострение процесса под влиянием провоцирующих факторов
(аллергены, ирританты, пищевые продукты, эмоциональный стресс и т.д.)
• Склонность к кожным инфекциям
• Симптом Dennie-Morgan (дополнительная складка нижнего века)
• Гиперпигментация кожи периорбитальной области
• Повышение содержания общего и
специфических Ig Е в сыворотке
• Эозинофилия периферической крови
Для оценки степени тяжести АтД используют полуколичественные шкалы, из которых наиболее широкое применение получила шкала SCORAD (Scoring of Atopic Dermatitis). Оцениваются объективные и субъективные симптомы.
Субъективные: ощущение зуда, нарушение сна (у детей старше 7 лет и взрослых).
Объективные: распространенность с указанием площади поражения и интенсивность проявлений (эритема, отек/папулезные элементы, корки/мокнутие, экскориации, лихенификация/шелушение, сухость кожи).
Оценка проводится в баллах по 4х бальной системе:
0-отсутствие, 1-слабая, 2-умеренная, 3-сильная.
А – сумма баллов распространенности процесса
В — сумма баллов интенсивности клинических процессов
С-сумма баллов субъективных нарушений
Дифференцировать атопический дерматит необходимо со множеством различных заболеваний, среди которых:
· Псориаз: эритематозные папулы, бляшки на разгибательных поверхностях суставов, в области крестца, волосистой части головы, псориатическая триада: симптомы стеаринового пятна, терминальной пленки, кровяной росы.
· Зуд – редко, не выражен.
· Чесотка: характерная локализация, чесоточные ходы, усиление зуда в вечернее и ночное время, обнаружение клеща в соскобах элементов сыпи.
· Дерматиты: себорейный, пеленочный, контактный.
· Гипер- IgE синдром
· Лимфома – грибовидный микоз: позднее начало, тяжелое течение, беспорядочно расположенные инфильтративно-бляшечные элементы, анализ биоптатов кожи.
· Дерматит Дюринга: характерны сгруппированно и симметрично расположенные в области разгибательных поверхностей суставов везикулы, папулы, волдыри, эозинофилы в содержимом пузырьков, отложение IgA в коже, характерная гистологическая картина.
· Розовый лишай Жибера: эритематозные пятна с наличием «материнского пятна», локализация по линиям Лангера. Зуд слабо выражен. Весенне-осенняя сезонность.
· Микроспория: кольцевидные эритематозно-сквамозные бляшки с четкой границей; обнаружение грибов при микроскопии.
· Микробная экзема: предшествует травма, бактериальные поражения; очаги поражения имеют очерченные границы с фестончатыми краями, ассиметричность расположения, зуд выражен незначительно.
Использованные источники: studopedia.su
загрузка…


