Аллергический контактный дерматит дифференциальный диагноз
Дифференциальный диагноз аллергического контактного дерматита (АКД) включает широкий спектр воспалительных кожных заболеваний. Наличие в гистологическом исследовании эозинофильного спонгиоза и многоядерных дермальных дендритных фиброгистиоцитарных клеток особенно подозрительно на аллергический контактный дерматит (АКД), если обнаруживаются они в лимфоцитарном инфильтрате, с дермальными эозинофилами и гиперкератозом.
Болезни для дифференциальной диагностики аллергического контактного дерматита (АКД):
1. Ирритантный контактный дерматит (ИКД). Физические проявления могут быть клинически неопределенными; чаще всего имеет место отсутствие пузырьков (лишь очень сильные раздражители вызывают появление пузырьков), и жжение выражено сильнее зуда. Не распространяется далее области контакта с продолжительной экспозицией.
2. Атопический дерматит. Может помочь характер распределения на коже аллергических проявлений; у пациентов с атопией может и в действительности развивается контактная аллергия. Ухудшение заболевания может быть индикатором нового развития контактной аллергии.
3. Нуммулярный дерматит (НД). Широко распространенный АКД может симулировать у определенных пациентов этот дерматит; тем не менее, классическая морфология монетовидных, четко отграниченных бляшек на ногах, тыле кистей и разгибательных поверхностях свидетельствует в пользу НД.
4. Себорейный дерматит. Сальные и шелушащиеся папуло-чешуйчатые бляшки обычно расположены на коже с волосистым покровом, переносице и носогубных складках.
5. Астеатозный дерматит (экзема). На нижних частях ног имеются пятна по типу «пергаментной кожи», без отека и образования пузырьков.
6. Застойный дерматит. Папулосквамозные бляшки с дисхромией, локализованные на голенях и медиальных поверхностях нижних конечностей на фоне сопутствующей варикозной болезни.
7. Дисгидроз и/или дисгидротическая экзема. Глубоко расположенные везикулы на ладонях, подошвах, боковых поверхностях пальцев и краях ладоней.
8. Псориаз. Если он развивается в классической форме, то диагноз может не вызывать затруднений, однако при наличии малочисленных очагов и ограниченной их локализации лишь на кистях и /или стопах дифференциальный диагноз становится труднее. Может помочь классическая локализация и доминирование в областях травматизации (Кобнеризирующее заболевание), а также наличие (если есть) сопутствующего артрита.
9. Грибовидная гранулема (ГГ) (пятнистая/бляшечная стадия кожной Т-клеточной лимфомы). Хорошо отграниченные, атрофические, пойкилодермные, шелушащиеся пятна и бляшки ГГ обычно обнаруживаются в областях кожи, не подверженных солнечному облучению, таких как туловище, грудь, бедра и ягодицы (расположение в области купального костюма).

У этого пациента множественные значимые положительные аллергопробы.
Бацитрацин, хлороксиленол, 2-гидроксиэтил метакрилат являются причиной тяжелого дерматита у этого пациента,
но в настоящее время они не входят в группу аллергенов для коммерческих скрининговых исследований.
— Рекомендуем далее ознакомиться со статьей «Лечение и прогноз аллергического контактного дерматита (АКД)»
Оглавление темы «Дерматит (воспаление кожи).»:
- Кожные проявления аллергического контактного дерматита (АКД)
- Где появляется аллергический контактный дерматит? Локализация
- Рассеянный генерализованный дерматит (SGD)
- Системный контактный дерматит и его стадии
- Оценка частоты аллергического контактного дерматита (АКД)
- Аппликационная кожная проба для выявления аллергена — методика, оценка
- Осложнения кожной пробы на аллерген
- Дифференциальная диагностика аллергического контактного дерматита (АКД)
- Лечение и прогноз аллергического контактного дерматита (АКД)
- У кого возникает атопический дерматит (АД)? Эпидемиология
Кожные и венерические болезни. Руководство для врачей. Том 2
Автор Ю.К.Скрипкин (ред.)
ДЕРМАТИТ
АЛЛЕРГИЧЕСКИЙ КОНТАКТНЫЙ
Аллергический дерматит возникает у больных с повышенной чувствительностью к определенному веществу — аллергену.
Врожденная повышенная чувствительность (идиосинкразия) встречается редко. Значительно чаще гиперчувствительность возникает при повторном воздействии на кожу аллергена.
Число веществ, которые могут вызвать аллергический дерматит, невероятно велико и в связи с развитием промышленности, в частности химической, продолжает увеличиваться.
Аллергенами могут быть химические соли хрома, никеля, кобальта, скипидар и его производные, формальдегидные смолы, косметические средства (урсол, парафенилендиамин, инсектициды, синтетические моющие средства), поверхностно-активные вещества, лекарственные препараты (антибиотики, сульфаниламиды, новокаин, формалин), содержащие ртуть, мышьяк и многие другие наружно применяемые средства.
Дерматиты, развивающиеся при контакте с различными производственными агентами, называют профессиональными аллергическими дерматитами.
Патогенез. Химические вещества, вызывающие аллергический контактный дерматит, как правило, являются микромолекулярными и могут быть лишь гаптенами, а свойства полного антигена, индуцирующего аллергию, они приобретают при соединении с эпи-дермальными белками.
В дальнейшем формируется гиперчувствительность замедленного типа, в развитии которой ведущая роль принадлежит взаимодействию сенсибилизированных лимфоцитов с антигеном и выделению при этом ряда медиаторов иммунного воспаления — лимфокинов. В реализации контактной чувствительности участвуют также механизмы гиперчувствительности немедленного типа, что происходит за счет фиксации на поверхности тучных клеток и базо-филов иммунных комплексов, образующихся в крови и содержащих кожно-сенсибилизирующие антитела. Дегрануляция этих клеток, сопровождающаяся выделением гистамина, гепарина и других биологически активных веществ, приводит к острым иммунным реакциям немедленного типа. Таким образом, в патогенезе контактной чувствительности участвуют как механизмы гиперчувствительности замедленного, так и немедленного типов. В развитии контактной чувствительности большое значение имеет также общее состояние организма, в частности, нервной и эндокринной систем.
При развитии аллергического контактного дерматита вначале возникает моновалентная сенсибилизация, однако в дальнейшем она может стать поливалентной, что является одним из признаков трансформации аллергического дерматита в экзему.
Клиника аллергического дерматита характеризуется, как правило,
истинным полиморфизмом
. Наряду с клиническими проявлениями, свойственными простому контактному дерматиту, у больных аллергическим дерматитом отмечают признаки, характерные для экземы, но слабее выраженные (везикуляция, мокнутие, склонность к рецидивам). При аллергическом контактном дерматите эритема, отечность, папулезные и везикулярные элементы локализуются на участках, подвергающихся воздействию аллергена
(тыльная поверхность кистей рук, лицо, шея). Однако у некоторых больных клинические проявления выходят за пределы зон воздействия аллергенных агентов, отмечаются субъективные ощущения — зуд, жжение, чувство жара в очагах поражения.
Гистологические изменения представлены межклеточным отеком в эпидермисе, гипертрофией и гиперплазией эндотелиальных и перителиальных элементов сосудов, сужением их просвета, а также периваскулярными инфильтратами, состоящими из лимфоидных клеток, макрофагов, фибробластов с примесью базофилов в разных стадиях дегрануляции [Иевлева Е. А. и др., 1974; Цвет-кова Г. М. и др., 1979].
Диагноз. Помимо клинических и морфологических данных, при постановке диагноза аллергического контактного дерматита большую роль играют данные анамнеза, в частности указания на контакт больного с определенными аллергенами. В ряде случаев для выяснения химического аллергена используют кожные пробы, что особенно важно при выявлении профессиональных аллергенов. Помощь в диагностировании могут оказать и лабораторные исследования, в частности иммунологические реакции со специфическими антигенами — реакции бластной трансформации лимфоцитов, торможения миграции макрофагов, дегрануляции базофилов, хе-милюминесценции лимфоцитов, хемотаксиса нейтрофилов, Уанье и др.
Дифференциальный диагноз. Аллергический контактный дерматит обычно дифференцируют от простого контактного дерматита и экземы.
, возникающего непосредственно после воздействия раздражителя, аллергический контактный дерматит отличается наличием латентного периода, предшествующего развитию клинических проявлений, распространенностью процесса за пределы воздействия аллергена. Если для простого дерматита характерна последовательная смена стадий в течении процесса (эритематозная, буллезная, крустозная, сквамозная), то для аллергического контактного дерматита — одновременное появление полиморфных высыпаний.
При дифференцировании аллергического дерматита
от экземы
следует учитывать, что он протекает более благоприятно, при устранении контакта с аллергеном полностью регрессирует.
При хронической аллергенной стимуляции организма, определенных изменениях в деятельности нервной, эндокринной, иммунологической систем, иногда при нерациональной терапии аллергического контактного дерматита последний может переходить в экзему, сопровождающуюся развитием поливалентной сенсибилизации.
Лечение. Прежде всего необходимо выявить и устранить причину, вызвавшую аллергический дерматит. При выраженных клинических проявлениях назначают общее лечение: гипосенсибилизиру-ющие средства (препараты кальция, антигистаминные, тиосульфат натрия), элиминирующие (мочегонные, активированный уголь), витамины (кальция пантотенат, кальция пангамат, калия оротат, аскорбиновая кислота). Применяется диета с ограничением натрия хлорида, углеводов, экстрактивных веществ. В тяжелых случаях назначают глюкокортикоиды.
проводят с учетом стадии заболевания и выраженности воспалительного процесса. При эритеме назначают окись цинка, белую глину в виде присыпок, водные взбалтываемые взвеси, цинковые мази (2—3%), кремы и мази, содержащие глюкокортикоиды. При экссудации показаны примочки, а также анилиновые красители, индифферентные пасты (Лассара или цинковая в сочетании с 1—2% дерматолом). В стадии разрешения воспалительного процесса применяют мази, обладающие рассасывающим эффектом (серно-дегтярная 2 %, сер но-салициловая 2 %, ихтиоловая 1—2%, глюкокортикоидные).
Дерматит (Dermatitides) – это локальный воспалительный процесс кожи, развивающийся на участке непосредственного воздействия различных внешних (экзогенных) раздражителей – механических, физических, химических (в том числе лекарственные препараты), биологических (сок растений, медузы, некоторые морские животные, рыбы, насекомые и др.).
Раздражители, которые вызывают дерматиты, подразделяются на оказывающие первичное действие (облигатные и факультативные раздражители), и аллергены.
Клинически дерматит проявляется возникновением четко ограниченного воспалительного процесса на участке контакта с раздражителем. В процессе его развития вначале появляются значительное покраснение и отек. Затем при прогрессировании воспалительных явлений могут, возникать многочисленные пузырьки, иногда даже пузыри, на месте которых после разрыва их покрышек появляются эрозии (мокнутие). Заканчивается процесс довольно быстро шелушением или коркообразованием (в более легких случаях). В тяжелых случаях могут образоваться язвы (некротическая форма дерматита).
Дерматиты вызывают субъективные ощущения: жар, жжение, иногда даже боль. При заживлений очагов дерматитов (на последних стадиях его течения) отмечается мелко- или крупнопластинчатое шелушение. При этом эритема становится блекло-розовой, иногда с синюшным оттенком. Процесс может закон-, читься временной пигментацией очага.
Дерматиты подразделяются на простые контактные и аллергические.
Простые контактные дерматиты развиваются при действии на участки кожи облигатных (от лат. oblige — обязанность) и факультативных раздражителей. Они могут развиться после однократного воздействия таких облигатных раздражителей, как концентрированные растворы кислот, едких щелочей, солей тяжелых металлов, а также после многократного (в течение многих недель, месяцев и т. д.) воздействия на участки кожи факультативных раздражителей, не обладающих сенсибилизирующими свойствами, но оказывающих слабовыраженное первичное раздражающее действие или угнетающих секрецию потовых и сальных желез, что обусловливает обезжиривание и сухость кожи. К факультативным раздражителям относятся слабоконцентрированные растворы кислот, щелочей, солей тяжелых металлов, которые в высококонцентрированных растворах вызывают химические ожоги (т. е. являются облигатными раздражителями), органические растворители (бензин, керосин, дизтопливо, ацетон, уайт-спирит, бутанол и др.), смазочные масла, охлаждающие эмульсии, пек, гудрон, мазут, хлорированные нафталины, деготь, нафтеновые углеводороды, бензантрен, пирен, хри-зен, фенантрен, цианистые соединения, формалин и др. Они оказывают в основном первичное раздражающее действие. Некоторые из них обладают и сенсибилизирующими свойствами (формалин и др.).
Факультативные химические разражители при длительном многократном (месяцы, иногда годы) воздействии могут вызывать ряд форм дерматитов (дерматозов): эпидермит, простой (неаллергический) контактный дерматит, изъязвления кожи или «прижоги», онихии и паронихии, масляные фолликулиты (роговые и воспалительные акне), ограниченные гиперкератозы (роговые бородавки), токсическую меланодермию и пр. Их клиническая картина, лечение, профилактика такие же, как при аналогичных профессиональных дерматозах.
Аллергические дерматиты возникают после повторного многократного воздействия’ (контакта) на участок кожи какого-либо аллергена. Они могут быть бытового или производственного происхождения.
Аллергические контактные дерматиты бытового происхождения могут развиться в результате воздействия красок для волос (урсол, хна, басма и др.), помады для губ (развивается аллергический хейлит), туши для ресниц, лаков для окраски ногтей, хромированных украшений, а также крашеного меха (урсол), синтетических тканей (нейлон, капрон, перлон и пр.), из которых изготовлены одежда и обувь (белье, чулки, носки, перчатки, шляпы, ремешки ручных часов, подвязки чулков, тапочки), спичек (фосфорсесквисульфид) и др. Нередко аллергические дерматиты обусловливаются и такими косметическими средствами, как одеколон, духи; веществами, получаемыми из бергамота, лаванды, жасмина, апельсинов; консервирующими веществами в кремах (парабены, нипаэстер и др.). При длительном периодическом контакте с головными уборами, в которых ткань подкладки окрашена хромовой кислотой, развиваются обручевидные дерматиты в области лба. Непрофессиональные дерматиты могут возникнуть и под влиянием солей никеля, используемых для декоративного покрытия некоторых деталей обуви, оправы очков, украшений, браслетов («болезни моды»), а также платины, золота (кольца, браслеты). Сенсибилизация кожи может развиться под действием полимеров пластмасс (браслеты, украшения, оправа очков, застежки, каучук, резиновые предметы, клей, пластмассовые зубные мосты, коронки — аллергические стоматиты, гингивиты), отбеливающих синтетических моющих средств (дерматиты у домашних хозяек, прачек). У маленьких детей может возникнуть круговидный аллергический дерматит на ягодицах и верхней части бедер от многократного .соприкосновения и сенсибилизации к пластмассовому ночному горшку («горшечный дерматит»). В последние годы описан «пеленочный дерматит» ягодиц у маленьких детей, возникающий от действия целлюлозной бумаги, окклюзионных резиновых трусов, подгузника. Иногда этот дерматит проявляется не только обычными эритемой, отеком, эрозиями, интертригинозными явлениями, но и возвышающимися полушаровидными безболезненными синеватыми или буровато-ливидными плотными узлами величиной от размеров вишни до сливы (гранулема ягодиц у детей). Предполагается, что патогенез данного дерматита носит аллергический характер. Однако аллергологические кожные пробы с целлюлозной бумагой, тканью трусов, мылом дают отрицательные результаты. У детей старшего возраста контактный дерматит может развиться при контакте с никелированными предметами, нержавеющей сталью (металлические части кроватей, кнопки, монеты и др.).
Фитодерматит вызывается соком многих растений, деревьев (первоцвет, яснец, ядовитый сумах — ипритка острова Шикотан, герань, молочай, айлантус, ядовитый бадьян, бодяга, лавр, филодендрон, палисандровое, лаковое, ослепляющее деревья, канде-лябровый молочай, початки кукурузы, сладкий борщевик, синезеленые водоросли при последующей инсоляции, шелуха грецких орехов и др.).
Дерматит от луговых или береговых растений и трав (осока, дикая рябинка, пастернак, тысячелистник и др.) развивается
через 1-2 дня после соприкосновения с ними при последующей инсоляции (чаще после купания в реке, озере и лежания на траве, но может развиться и без предшествующего купания).
Дерматит могут вызвать некоторые гусеницы (златогузка и др.), причем сенсибилизация кожи может возникнуть даже .вследствие соприкосновения с ветками, по которым они ползали.
Аллергический контактный дерматит может возникнуть при наружном применении почти любого лекарственного препарата (мази, кремы, пасты, растворы, аэрозоли, включающие антибиотики, сульфаниламиды, анилиновые красители, различные витамины, новокаин, танин, пирогаллол, ртуть, деготь, йод, йодоформ, бром, транквилизаторы, амидопирин, формалин, изредка — кортикостероиды и др.).
Дерматиты, возникающие в быту под действием механических раздражителей (потертость, омозолелость, роговые и водяные мозоли) или вследствие случайных воздействий физических факторов (высокая, низкая температура, инсоляция, ионизирующая радиация, действие электрического тока), а также производственного происхождения описаны в разделе «Профессиональные дерматозы».
Рекомендуемые страницы:
Главная | О нас | Обратная связь
Аллергический контактный дерматит (АКД) (по классификации МКБ L23) — заболевание кожи, обусловленное сенсибилизацией к биологическим или химическим аллергенам, возникающей при контакте кожи с низкомолекулярными компонентами [1].
АКД характеризуется локальным воспалением кожи с типичной гиперемией, отеком, десквамацией. В тяжелых случаях развиваются симптомы, характерные для истинной экземы или буллы. Развитие кожного процесса обнаруживают, как правило, в местах контакта с причинным аллергеном [1, 2].
Различают два вида контактных дерматитов:
неаллергический контактный (ирритантный или простой) дерматит (НКД);
аллергический контактный дерматит (АКД).
В основе НКД отсутствует иммунный ответ. НКД возникает при непосредственном контакте кожи с сильнодействующим химическим веществом. Воспалительные изменения в коже не связаны с развитием аллергической реакции. Причины, вызывающие НКД, — это раздражающее воздействие химических и биологических агентов. НКД возникает практически сразу же после первого контакта с раздражителем. НКД провоцируют такие факторы, как: кислоты, щелочи, фенол, детергенты, ядовитый секрет растений и животных, косметические добавки, бензин, цемент, краски. При сопутствующих физических факторах (трение и давление одежды, инсоляции) НКД может принимать тяжелое течение. Наиболее часто при НКД поражается кожа кистей рук, лица, промежности.
Приведем основные примеры НКД.
«Пеленочный дерматит» — реакция кожи на раздражающее воздействие мочи и кала при условии парникового эффекта, возникающего под подгузниками и памперсами.
Контактный дерматит, развивающийся у людей под воздействием низких концентраций хлора. Его можно диагностировать у медицинского персонала, работающего с дезинфекционным материалом и в операционных; у пациентов, посещающих бассейн.
Дерматит, обусловленный контактом с секретом ядовитой медузы в море.
Контактный дерматит, обусловленный воздействием сока борщевика Сосновского, «poison ivy», который под воздействием солнечных лучей оказывает практически ожоговый эффект.
Профессиональный дерматит плиточника, контактирующего с клеевыми смесями.
В основе АКД всегда лежит аллергическая реакция. Наиболее часто иммунное нарушение характеризуется развитием аллергической реакции замедленного типа, когда попавший на кожу антиген (аллерген) захватывается антигенпрезентирующими клетками эпидермиса и, частично преобразуясь, проникает в лимфатические узлы, где с данным чужеродным агентом встречаются клетки иммунной системы — Т-лимфоциты. Сенсибилизированные лимфоциты инфильтрируют участки контакта кожи с аллергеном, вызывая весь каскад воспалительных реакций. В отличие от IgE-опосредованных реакций, которые клинически легко распознаваемы, так как происходят чрезвычайно быстро после контакта аллергена с организмом (от нескольких минут до часа), реакции повышенной чувствительности замедленного типа развиваются не ранее чем через 48 часов.
Выявление причинного сенсибилизирующего фактора только по клиническим проявлениям вследствие длительного периода развития такой реактивности часто не представляется возможным. Кроме того, сложность диагностики состоит в том, что часто трудно проследить связь с триггерным эффектом какого-либо химического реагента, так как наблюдают эффект последействия. То есть контакт с аллергеном уже устранен, а клиническая картина дерматита наблюдается через сутки, а то и двое. В крайних случаях реакция может развиваться значительно позднее (более 7 суток) после контакта c аллергеном. Аллергический дерматит возникает только у сенсибилизированных людей, а тяжесть клинических проявлений зависит в каждом случае только от степени сенсибилизации, т. е. от уровня повышенной чувствительности организма и, особенно, от наследственной предрасположенности к аллергическим реакциям [3, 4].
АКД характеризуется жжением, зудом кожи и появлением красноты, отечности при повторных контактах с внешними раздражителями. Если контакт был кратковременным, заболевание длится несколько дней, при длительных или частых контактах с аллергенами — много месяцев или лет. При острой форме заболевания появляются жжение, зуд и отечность кожи, покраснение (эритема), узелки (папулы), пузырьки (везикулы), эрозии (дефекты эпидермиса), корки, шелушение. При хроническом процессе кожа покрыта узелками, может шелушиться, характерны усиление кожного рисунка (лихенизация), расчесы (экскориации) при условии повышенной чувствительности (сенсибилизации) к аллергенам.
Большой вклад в исследование патогенетических механизмов развития химических аллергозов в нашей стране внес В. А. Адо. Он впервые воспроизвел на подопытных животных химические аллергозы. Для этого животных предварительно сенсибилизировали конъюгатом, состоящим из высокомолекулярного глобулина в соединении с низкомолекулярным химическим веществом. При аппликации химического аллергена на коже сенсибилизированного животного развивался дерматит. Таким образом, была доказана сенсибилизирующая активность многих низкомолекулярных соединений, провоцирующих развитие, например, профессиональных дерматозов [5].
При сборе анамнеза особое внимание обращают на связь дебюта или обострения заболевания с контактом с химическими аллергенами. Как правило, больные не находят причинной зависимости заболевания от контакта с аллергеном. Чаще всего предполагаемым запуском заболевания, по их мнению, являются пищевые продукты, нервный стресс или инфекционное заболевание. Еще чаще, учитывая подострое начало, пациенты затрудняются ответить на вопрос, с чем же связывают они дебют. В то же время все пациенты отмечают обострение заболевания при контакте с препаратами бытовой химии. Особенно часто на это жалуются женщины, которые осуществляют домашнюю работу без использования латексных перчаток. Большинство из них регистрируют улучшение состояния кожи во время отпуска, когда в течение двух-трех недель избегают контакта с моющими средствами. Наиболее часто при АКД наблюдают поражение кожи ладоней и тыльных поверхностей рук, лица, шеи, живота, голеней и стоп.
Многие больные, страдающие контактным аллергическим дерматитом, имеют контакт с профессиональными вредностями. Наиболее подвержены развитию этой патологии парикмахеры, строители, фотографы, работники химических лабораторий, рабочие автосервиса и цементного завода, работники вивария, медицинский персонал, работающий в операционных. Они ассоциируют обострение заболевания с работой с химическими реагентами, контактом с латексом, красками и лаками, смазочными маслами, косметическими средствами. Наиболее значимыми и чаще всего вызывающими реакции признаны: ионы металлов (никель, хром, кобальт), мазевые компоненты (ланолин, местные анестетики, ароматизирующие вещества, парабены, перуанский бальзам), краски, резина, консерванты, формальдегиды [4, 5].
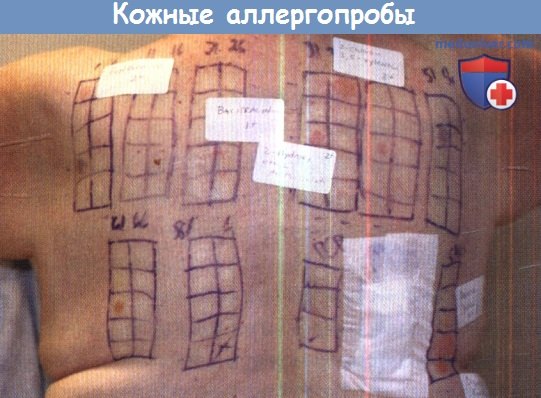
Диагностику с выявлением причинного химического агента, вызывающего АКД, производят с набором аппликационных тестов так называемой европейской химической панели (Аллертест). Мы проводили тестирование у 140 пациентов с диагнозом «контактный аллергический дерматит». В таблице представлены результаты этого тестирования.
Положительные пробы были выявлены у 124 больных из 140 обследованных. У большинства пациентов выявляли более одной положительной пробы. Интенсивность проявлений аллергических реакций была различной (от слабоположительных до резко положительных реакций).
Наиболее часто, у 40,7% пациентов, регистрировали реакцию на ионы металлов, особенно на сульфат никеля. Причем средний размер папулы и гиперемии, оцениваемый в диаметре как 8,3 ± 3, мм/15,3 ± 6,6 мм, был самый большой, по сравнению с реакциями на другие ингредиенты.
При опросе этих пациентов только 34 из 57 отмечали наличие реакции на металлические предметы (пуговицы, бижутерия). Они не ограничивали свой контакт с металлическими предметами. Часто женщины вспоминали, что по каким-то причинам они не смогли ранее носить сережки из-за воспаления мочки уха. Локализация дерматита была характерной: кожа живота на уровне пупка (место трения пряжки, пуговицы или молнии); кожа 2-й и 3-й фаланг правой руки (место контакта со столовыми приборами), кожа ладоней, мочки уха, шеи (место трения изделий бижутерии). При хроническом контакте с металлами заболевание характеризовалось симптомами истинной экземы. Всем пациентам, реагирующим на аллерген никеля сульфат, были даны рекомендации: устранить до минимума контакт с металлическими предметами, устранить из обихода никельсодержащую посуду, ложки и вилки, исключить из диеты продукты из жестяных консервных банок, покрыть полиуретановым лаком ручки дверей, смесителей в ванной, ключей, ножниц и ножей. Было акцентировано внимание пациентов на том, что наибольшим пагубным действием соли никеля обладают при контакте с увлажненной кожей, даже если влажность обусловлена повышенным потоотделением [5].
У восьми пациентов была выявлена реакция на ланолин. Это были слабовыраженные положительные пробы, не превышающие 5 мм в диаметре. Тем не менее, выяснилось, что именно эти больные отмечали, что после использования некоторых мазевых форм или кремов состояние кожи рук спустя сутки резко ухудшалось. Этим больным было рекомендовано внимательно ознакомиться с основой всех косметических и лечебных средств, с тем, чтобы исключить доминирующий компонент — ланолин, отказаться от пользования косметикой, ношения шерстяных варежек и перчаток, использования ректальных и вагинальных свечей и гелей. В случае содержания ланолина в некоторых видах косметики, когда больные указывали на ее хорошую переносимость, рекомендовали использовать только эту проверенную продукцию, с учетом того, что не каждый вид ланолина вызывает аллергические реакции.
У 20–27% пациентов были выявлены положительные реакции на составные части, содержащиеся во многих косметических средствах (смесь ароматизирующих веществ, квотерниум-15, парабены). Поражения кожи чаще наблюдали в области лица и тыльной поверхности рук. Одна пациентка страдала от аллергической реакции на гели для душа, при использовании которых появлялось жжение и зуд по всему телу. У четырех пациенток наблюдали реакцию на крем вокруг глаз. После отказа от косметики, содержащей реактивный компонент, состояние быстро улучшалось [6].
Один из наиболее тяжелых случаев контактного дерматита мы наблюдали у девочки 14 лет после нанесения татуировки, которую ей сделали на курорте в Болгарии. Боль, отечность, выраженный зуд появились локально в месте нанесения татуировки спустя 12 часов. При осмотре на коже правого плеча над рисунком, нанесенным с помощью краски парафенилендиамин наблюдали выраженные гиперемию, резкую болезненность при прикосновении, отек, сопровождающийся сильным зудом. Участки кожи были покрыты пустулезными элементами с серозным отделяемым и корочками.
После обработки кожи дезинфицирующими местными средствами и удаления по мере возможности татуировки, участок поражения был обработан аэрозольным препаратом, содержащим топический кортикостероид и антибиотик. Системно был назначен курс лечения антигистаминным препаратом III поколения. Больной было рекомендовано проведение сухих холодовых аппликаций местно в течение первых двух суток. Через неделю отек спал, на местах нанесения рисунка татуировки оставались корочки и шелушение кожи. А еще через неделю процесс был полностью купирован, осталась лишь пигментация в области линий рисунка. Спустя месяц больной был проведен аппликационный тест на 72 часа с использованием из стандартного набора европейской панели химических аллергенов. Но уже через 24 часа больная обратилась с жалобой на зуд под одной из аппликационных камер. После удаления теста на месте аппликации с парафенилендиамином развился волдырь с серозным экссудатом.
У другой пациентки с реакцией на парафенилендиамин наблюдали АКД на коже волосистой части головы, с развитием отека Квинке после использования краски для волос. Реакции на компонент красящих веществ и фотографических реагентов (парафенилендиамин), выявленный у 17,8% протестированных пациентов, оказались более выраженными и составляли, в среднем, 9,3 ± 5,6 мм для папулы и 16,5 ± 6,2 мм для гиперемии. Часть пациентов регулярно работали с фотореактивами, в парикмахерской. Были даны рекомендации по устранению контакта с красками, в состав которых входит парафенилендиамин, тушью для ресниц, фотореагентами, краской для принтеров [7].
Особое место среди причин АКД занимает аллергическая реакция на резину и ее компоненты. Практически все опрошенные пациенты считали, что единственный метод предотвращения контакта с вредоносными реагентами — это использование латексных перчаток. Почти у каждого третьего больного была выявлена реакция на какие-либо компоненты резины. Прежде всего, был проведен тщательный опрос о возможном контакте с резиной. К профессиональному АКД были отнесены заболевания у медицинского персонала, использующего резиновые перчатки, механика киномонтажа, строителя, имеющего контакт с резиновым клеем. АКД выявляли у большинства пациентов с экземой рук, использующих для защиты резиновые перчатки для работы по дому. У двух мужчин и одной женщины выявляли реакции на презервативы. У двух пациентов были выявлены кожные реакции на резиновый дренаж, используемый после хирургического вмешательства [8, 9, 10].
Для защиты рук всем пациентам с реакцией на резину и ее компоненты было рекомендовано использование перчаток из поливинилхлорида или матерчатой перчатки и сверху латексной. Перчатки предлагалось выбирать неопудренные. Перед использованием перчатки рекомендовали смазывание кожи рук кремом, содержащим защитный силикон, после — мытье рук с мылом и вновь обработку смягчающим кремом. С пациентами обсуждали необходимость исключения контакта с одеждой, содержащей латекс, резиновой обувью, презервативами, резиной, защищающей руль и рычаги автомобиля, теннисными ракетками и др.
Обсуждение
АКД — хроническое заболевание кожи, обусловленное сенсибилизацией к химическим аллергенам, возникающей при контакте кожи с низкомолекулярными компонентами. Эти молекулы конъюгируют с крупными белками, образуя лиганды и хелатоны, распознаваемыми Т-лимфоцитами как чужеродные антигены. Хорошо известно, что клинические проявления АКД полиморфны и могут проявляться по типу эритемы, папул, уртикарий и булл. Своевременная диагностика и устранение причинного химического агента позволяют быстро купировать симптомы и остановить трансформацию дерматита в хроническую форму.
Литература
Friedmann P. S. ABC of allergies: Allergy and the skin. II–Contact and atopic eczema // BMJ. 1998, 18; 316 (7139): 1226.
Goldberg A. M., Maibach H. I. Dermal toxicity: alternative methods for risk assessment // Environ Health Perspect, 1998; 106 (Suppl 2): 493–496.
Dearman R. J., Moussavi A., Kemeny D. M. et al. Contribution of CD4+ and CD8+ T lymphocyte subsets to the cytokine secretion patterns induced in mice during sensitization to contact and respiratory chemical allergens // Immunology. 1996; 89 (4): 502–510.
Адо А. Д. Частная аллергология. М. 1976. 512 с.
Адо В. А. Аллергия. М.: Знание, 1984. 160 с.
Groot A. C. Labelling cosmetics with their ingredients // BMJ. 1990; 23; 300 (6740): 1636–1638.
Brancaccio R. R., Brown L. H., Chang Y. T. et al. Identification and quantification of para-phenylenediamine in a temporary black henna tattoo // Am J Contact Dermat, 2002; 13: 15–18.
Binkley H. M., Schroyer T., Catalfano J. Latex Allergies: A Review of Recognition, Evaluation, Management, Prevention, Education, and Alternative Product Use // J Athl Train. 2003; 38 (2): 133–140.
Worth A., Arshad S. H., Sheikh A. 10-Minute Consultation: Occupational dermatitis in a hairdresser // BMJ, 2007; 335: 399–400.
White I. R. Occupational Dermatitis//BMJ, 1996; 313: 487–489.
М. А. Мокроносова, доктор медицинских наук, профессор ГУ НИИ вакцин и сывороток им И. И. Мечникова РАМН, Москва
Реакции повышенной чувствительности замедленного типа на химические аллергены у больных аллергическим контактным дерматитом (n = 140)
Купить номер с этой статьей в pdf


