Атопический дерматит и цветение растений
Атопический дерматит (нейродермит) – хроническое кожное заболевание, сопровождающееся периодами рецидивов и ремиссий. Характеризуется интенсивным кожным зудом и сыпью. Возникает в младенческом возрасте и может сопровождать человека в течение всей жизни.
Атопия – повышенная чувствительность организма к внешним и внутренним раздражителям. При их воздействии организм отвечает неадекватными реакциями, проявляющимися в виде внешних признаков.
Причины возникновения нейродермита
Нейродермит – второе название атопического дерматита, он обостряется при нестабильной работе нервной системы: тревожных состояниях, депрессиях, нервных срывах, эмоциональных потрясениях, умственных перегрузках.
Точные провокаторы болезни до конца не выявлены, но считается, что кроме неврогенных факторов, на развитие болезни оказывают влияние генетическая предрасположенность к аллергическим реакциям и гиперчувствительность кожного покрова.
В коже с повышенной чувствительностью отмечается нарушение водного баланса, отсутствие необходимого количество жиров (липидов), понижение уровня белка, соединяющего клетки верхнего слоя эпидермиса, в результате, это облегчает проникновение внутрь кожи раздражающих веществ.
Дополнительными провоцирующими факторами болезни являются:
- обменные нарушения в организме;
- ослабление иммунитета;
- эндокринные патологии;
- неправильное питание и вредные привычки беременной (в период внутриутробного развития ребенка);
- употребление кормящей матерью аллергенных продуктов;
- влияние окружающей среды (температуры воздуха, влажности);
- чрезмерное потоотделение;
- аллергические реакции;
- неправильное функционирование желудочно-кишечного тракта;
- невротические нарушения;
- неприятие организмом некоторых лекарственных препаратов;
- инфекционные болезни;
- сосудистые заболевания.
А также иммунный ответ организма на поступление аллергенов, которыми могут являться:
- курение и табачный дым;
- пищевые продукты;
- не соответствующие средства по уходу за кожей;
- домашние животные;
- цветение растений;
- медикаментозные препараты;
- пылевые клещи и плесневые грибки;
- паровые выделения бытовой и строительной химии.
Люди, имеющие предрасположенность к возникновению болезни у себя или детей, должны стараться избегать неблагоприятных условий и влияния вредных факторов, постоянно ухаживать за кожей.
Разновидности атопического дерматита и их симптоматика
Болезнь имеет волнообразное течение с обострениями и рецидивами в зимний период. Летом наблюдается частичное или полное затухание процессов и наступление ремиссии.
Существуют несколько форм клинических проявлений.
Младенческая – возникает в возрасте от 1 месяца до двух лет. В этой фазе наблюдается очаговое поражение кожи с локализацией сыпи на лице, в зоне локтей, коленей, ягодиц.
Отмечаются следующие признаки:
- увеличение лимфатических узлов;
- шелушение и сильный зуд кожи;
- возникновение пузырьков, наполненных жидким содержимым;
- присоединение грибковых и бактериальных инфекций;
- беспокойное поведение;
- нарушение сна;
- слияние пораженных зон.
Расчесывание пораженной зоны провоцирует появление корочек, ранок, растрескиваний с образованием мокнущих очагов.
Комбинация определенных факторов может привести к длительному течению болезни и переходу в другую возрастную форму. Но случается, что ребенок подрастает и заболевание проходит безвозвратно.
Детская – проявляется у детей от 2 до 13 лет. В этот период преобладают очаговые высыпания на шее, сгибах рук и ног, в ямках под коленями, на внешней стороне кистей.
Клинические симптомы:
- покраснение и отек кожи;
- возникновение эритематозно-сквамозной сыпи;
- утолщение кожи;
- нарушение пигментации;
- появление более четкого рисунка.
В период обострения заболевания усиливается пигментация кожи вокруг глаз, появляются дополнительные складки на нижнем веке.
Взрослая – старше 13 лет. В подростковом возрасте возможно как полное исчезновение признаков болезни, так и ее обострение с распространением на значительные площади кожного покрова (лицо, шея, кисти рук, стопы ног, зона декольте, плечи).
Симптоматика проявлений:
- лихенизация кожных покровов (срастание чешуек кожи и образование струпьев);
- гиперемия;
- уплотнение эпидермиса;
- присоединение вторичной инфекции.
Классификация нейродермита
По степени распространенности болезни существуют:
- Ограниченная форма – папулезные высыпания формируются на определенных участках и не распространяются на другие зоны. Характеризуется интенсивным зудом (более выраженным в ночное время), появлением при расчесывании пятен розового или коричневатого цвета, покрытых отрубевидными чешуйками. Увеличиваясь в размерах, они образуют очаги с отчетливо выраженным рельефом.
- Диффузная форма – появляются одиночные папулы, которые сливаются, образуя большие пятна, покрывающие значительную поверхность кожного покрова. Кожа при этом утолщается, становится сухой и жесткой. Это наиболее распространенная форма заболевания встречается у детей, часто сочетается с бронхиальной астмой, поллинозом, крапивницей.
- Диссеминированная форма – отдельные узелковые высыпания распространены по всему телу. Характеризуется длительным течением и осложнением в виде пиодермии (гнойничковых образований, вызванных стафилококковой инфекцией).
Диагностические мероприятия
Нейродермит или атопический дерматит часто дифференцируют с псориазом, различными видами дерматитов, чесоткой, экземой, лишаем.
Поэтому для идентификации болезни необходимо обратиться к дерматологу или аллергологу и провести необходимую диагностику:
- визуальный осмотр кожных покровов;
- общий анализ крови;
- кожные пробы;
- провокационные пробы (с целью выявления и устранения аллергена). Результаты обследования помогут определить необходимые способы устранения недуга.
Методы лечения
Основные цели терапии:
- Снижение воспалительных процессов и устранение кожного зуда.
- Нормализация состояния кожных покровов (улучшение метаболизма и микроциркуляции кожи).
- Лечение сопутствующих заболеваний провоцирующих возникновение атопического дерматита.
Борьба с нейродермитом заключается в комплексном лечении с использованием внутренних и внешних медикаментозных средств:
- Антигистаминных препаратов (Цитиризина, Зиртека, Зодака) – устраняют кожный зуд и снимают воспаление.
- Успокоительных средств (валерианы, пустырника, брома и других) – стабилизируют работу нервной системы.
- Иммуномодуляторов (Тимогена, Левамизола, Метилурацила) – повышают защитные функции организма, оказывают противовоспалительное, противозудное и регенерирующее воздействие на кожу.
- Витаминных препараты групп A, E и B – насыщают организм недостающими веществами.
- Сорбентов (Энтеросгеля, Полисорба) и ферментных препаратов (Мезима, Фестала) – очищают организм от токсинов и улучшают работу кишечника.
- Негормональных препаратов (Эплана, Скин-капа, Цинокапа, Гистана, Пиритиона цинка) – способствуют снижению воспалительного процесса, смягчению и увлажнению кожи, восстановлению структуры кожных покровов.
- Гормональных препаратов (Преднизолона, Дексаметазона, Флуцинара, Адвантана) – обладают мощным противовоспалительным действием. Назначают при тяжелом течении болезни краткими курсами, так как они имеют множество побочных эффектов.
- В острой фазе использование внутривенных инъекций (30% раствор тиосульфата натрия и 10% глюконата кальция) – снижают чувствительность к воздействию раздражителей.
Одновременно с медикаментозным лечением рекомендуют применение лечебных ванн (сероводородных, радоновых, с морской солью, отрубями, крахмалом), ультрафиолетовое облучение, соблюдение режима дня и правильное питание.
Самостоятельное применение лекарственных препаратов может нанести непоправимый вред здоровью и осложнить ситуацию, поэтому лечение должен назначать врач, специализирующийся в данной сфере.
Народные способы лечения
Лечение лекарственными травами в некоторых случаях может способствовать значительному облегчению состояния больного. Но перед началом использования народных средств необходимо проконсультироваться с врачом о возможности применения.
Рецепты народной медицины:
- 2 ч. л. сухих листьев и корней одуванчика залить 200 мл воды. Прокипятить 5 мин., настаивать в течение 8 часов. Пить горячим перед едой по 100 мл.
- Взять равное количество: корней лопуха большого, девясила высокого и листья грецкого ореха.
- 1 ст. л. измельченной смеси трав залить стаканом кипятка. Выдержать на водяной бане 10 мин., процедить и смазывать пораженные участки кожи.
- Измельчить свежие листья сельдерея, выдавить сок и смазывать гнойные ранки 2-3 раза в день.
- 1 ст. л. коры дуба и 1 ст. л. корня аира запарить 300 мл кипятка. Прокипятить 15 мин., и использовать в виде компрессов при воспалениях на кожном покрове.
- Ромашка аптечная (содержит эфирное масло) и в виде ванн оказывает целебное воздействие на кожу. Применять при кожных высыпаниях, нарывах, ранах. Необходимо 250 г растения залить 500 мл воды и кипятить 15 мин., после процедить и использовать для приема ванн.
- В легких случаях избавить от кожных высыпаний и зуда помогут травяные ванны. Для приготовления отвара взять по 3 ст. л. трав (ромашки, череды, шалфея) заварить кипятком и настоять 30-40 минут, после процедить и добавлять при принятии ванны.
Профилактика заболевания
Людям с повышенной чувствительностью кожи и склонностью к аллергии необходимо придерживаться некоторых рекомендаций:
- поддерживать в жилом помещении необходимую температуру и влажность воздуха;
- соблюдать режим питания с исключением продуктов, вызывающих аллергию;
- проводить ежедневную влажную уборку;
- удалить все возможные аллергены;
- ограничить использование средств бытовой химии с большой концентрацией вредных веществ;
- использовать специализированные средства по уходу за чувствительной кожей;
- применять средства индивидуальной защиты при работе с вредными веществами;
- носить одежду, прилегающую к телу из хлопчатобумажных тканей;
- следить за целостностью кожных покровов;
- избегать стрессовых ситуаций;
- работать над повышением иммунитета.
Болезнь не излечивается полностью, но правильно подобранное лечение способно облегчить состояние человека и привести к длительной ремиссии без обострений.
- О заболеваниях кожи
- Дерматит
- Нейродермит
Нейродермит – распространенное хроническое заболевание наследственного характера, сопровождающееся сыпью и сильным кожным зудом, для которого характерно частое обострение, особенно в зимнее время. Встречается у 12-20% населения земного шара.
В большинстве случаев заболевание проявляется у детей (в 90% случаев), особенно часто у грудничков (в 6-12 месяцев), немного реже – у малышей в возрасте 1-5 лет. С течением времени, проявления нейродермита стихают и у взрослых высыпания встречаются намного реже. Чаще страдают женщины (65%), особенно проживающие в крупных городах.
В 70% детей в 14-17 лет болезнь проходит самостоятельно, а в оставшихся 30% переходит в хроническую форму.
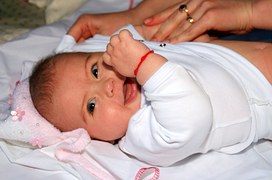
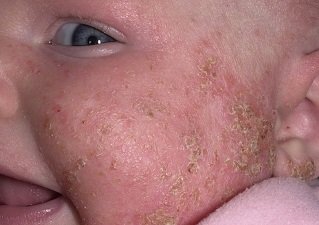
Нейродермит на фото с описанием
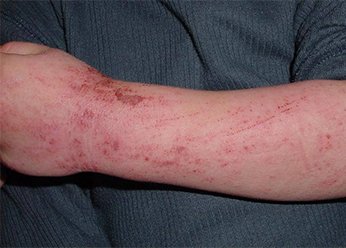
Нейродермит на руках у взрослых. Фото 1.
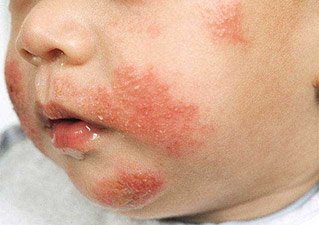
Младенческая форма нейродермита. Фото 2.
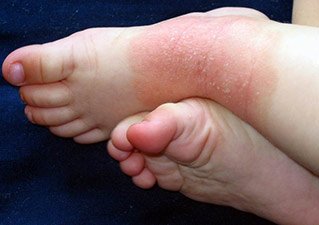
Детская форма нейродермита. Фото 3.
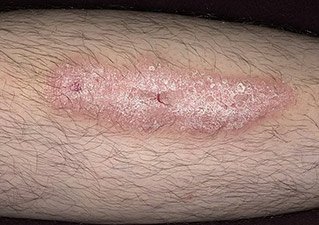
Нейродермит. Фото 4.

Нейродермит на лице ребенка. Фото 5.
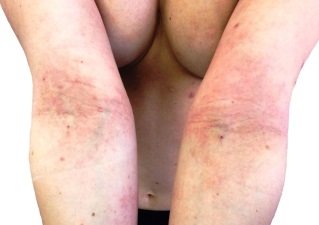
Нейродермит на локтевых сгибах. Фото 6.
Причины Нейродермита (Атопического дерматита)
Основная причина болезни – повышенная чувствительность иммунной системы к определенным факторам. В качестве провоцирующих факторов могут выступать продукты (шоколад, мед, орехи, цитрусовые, клубника, рыба, икра), лекарства, пыльца растений, шерсть животных, перья птиц, сухой корм для рыбок, плесень, пыль, табачный дым и многие другие вещества.
Обычно достаточно наследственной предрасположенности, чтобы вызвать нейродермит. Если проявления болезни обнаруживаются у обоих родителей, то вероятность ее развития у малыша достигает 81%. Если болеет один родитель, то этот показатель равняется 55%, к тому же он выше, если патология имеется у матери.
Иногда, кроме генетической предрасположенности, дополнительно требуется «пусковой механизм», которым может стать:
- токсикоз;
- инфекции или курение в период беременности;
- искусственное вскармливание;
- аллергические реакции на пищевые раздражители;
- неблагоприятные экологические или климатические условия;
- неправильное питание;
- физические и умственные нагрузки;
- стрессовые ситуации;
- инфекционные и паразитарные болезни;
- заболевания пищеварительной и эндокринной системы.
Нейродермит. Симптомы
Известно 2 стадии нейродермита: острая и хроническая.
При острой стадии кожа воспаляется, на ней образуются красные пятна и папулы, эрозии, мокнущие участки и корочки. Высыпания сопровождаются выраженным зудом. Если присоединяется вторичная инфекция, то обнаруживаются гнойничковые поражения.
Для хронической стадии характерны следующие симптомы нейродермита:
- Нижние веки покрываются множественными глубокими морщинами (Складка Денни-Моргана)
- Ногтевые пластины приобретают «полированный» блеск из-за постоянного расчесывания кожи;
- Кожа вокруг глаз темнеет, шелушится;
- Кожа на подошве становится одутловатой и шелушащейся, краснеет и покрывается трещинами;
- Временно выпадают волоски на бровях из-за расчесывания кожи век (псевдо-Хертога симптом)
- В местах наиболее выраженного воспаления в острую стадию, кожа утолщена более четко видны складки кожи (кожный рисунок)
Формы нейродермита
Клинические проявления нейродермита варьируют в зависимости от возраста больного, что хорошо видно на фото. Различают 3 формы заболевания: младенческую, детскую и взрослую.
Младенческая форма встречается у детей первых полутора лет жизни и известна как диатез. Для нее характерно острое течение. Кожа становится отечной, покрывается ярко-розовыми пятнами, пузырьками и корками, наблюдается выраженное мокнутие. Чаще всего болезнь проявляется на лице, но может захватывать волосистую часть головы, ягодицы, голени, кисти.
Детская
У детей 2-12 лет папулы и красные пятна образуются на тыльной стороне кистей, на сгибательных поверхностях и в кожных складках. Кожа становится сухой, покрывается трещинами, на ней проявляется рисунок. Характерная особенность детского нейродермита – «атопическое лицо»: кожа обретает тусклый окрас, а вокруг глаз темнеет, на нижнем веке образуется дополнительная складка.
Взрослая
У взрослых людей обычно диагностируется хроническая форма нейродермита с редкими обострениями. Кожа утолщается, становится очень сухой и растрескивается, на ней заметен выраженный рисунок. Сыпь бледно-розового цвета покрывает лицо и шею, спину и грудь, кисти и стопы.
Лечение нейродермита
Лечение нейродермита должно быть комплексным. Только в таком случае удастся получить положительный результат.
Чтобы справиться с болезнью, необходимо:
- прекратить контакт больного с веществом, провоцирующим аллергию;
- провести десенсибилизацию – понизить чувствительность к аллергену;
- подавить воспалительный процесс в коже;
- избавить от неприятной симптоматики;
- предотвратить обострения;
- вылечить сопутствующие заболевания;
- очистить организм от токсинов;
Лечение должно проводиться в любую стадию нейродермита (острую и хроническую). В случае наличия сопутствующих хронических заболеваний дерматолог рекомендует пациенту проконсультироваться с другими специалистами (терапевтом, педиатром, аллергологом, эндокринологом, гастроэнтерологом, отоларингологом, пульмонологом).
Лечение нейродермита зависит от симптомов и причины болезни, возраста пациента и выраженности клинических проявлений. Оно состоит из приема медикаментов, проведения физиотерапевтических процедур, психотерапии.
Медикаментозное лечение включает прием:
- антигистаминных препаратов;
- иммуносупрессивных средств при тяжелом течении заболевания;
- энтеросорбентов
- лекарств, улучшающих пищеварительные процессы при наличии патологии желудочно-кишечного тракта;
- витаминных комплексов (наиболее часто используется витамин А и Д);
- успокаивающих (седативных) препаратов.
Медикаментозная терапия (антигистаминные и иммуносупрессивные препараты) обычно назначается на короткий период, чтобы быстро снять воспалительный процесс, облегчить зуд и прекратить появление новых высыпаний.
Довольно часто болезнь осложняется патологическими изменениями в органах желудочно-кишечного тракта. Вывести продукты метаболизма, уничтожить патогенную микрофлору и нормализовать пищеварение помогут энтеросорбенты, пробиотики, пребиотики, ферменты, бактериофаги и гепапротекторы.
Нередко у людей, страдающих нейродермита, обнаруживается авитаминоз. Витамины и минеральные элементы могут вымываться из организма либо плохо усваиваться из-з сбоев в функционировании пищеварительной системы. Исправить ситуацию, а также активировать метаболизм, ускорить регенерацию помогут витаминно-минеральные комплексы.
Нейродермит вызывает не только физический, но и психологический дискомфорт. Человек чувствует себя непривлекательным, старается избегать общества, у него понижается самооценка, развивается комплекс неполноценности. В особо чувствительных людей могут проявиться психозы и неврозы, что требует помощи психотерапевта. Специалист научит расслабляться и контролировать ситуацию, откорректирует психологический настрой, что способствует быстрому выздоровлению. При депрессии, чрезмерной раздражительности, бессоннице, страхе он подберет седативные препараты, снотворные, антидепрессанты, транквилизаторы.
Наиболее широко в лечении нейродермита используются наружные препараты — гормональные и негормональные средства.
При выборе гормональных мазей врач учитывает возраст пациента, тяжесть болезни и локализацию сыпи. Детям, а также в тех случаях, когда высыпания располагаются на лице, рекомендованы средства слабого действия. Более сильные препараты понадобятся при тяжелом течении заболевания и выраженном утолщении кожи.
Глюкокортикостероидные препараты обладают мощным действием, быстро избавляют от воспаления и зуда, но они способны спровоцировать побочные эффекты при длительном использовании. Поэтому использовать их можно обычно не более 2-3 недель.
Линия средств Лостерин
Предназначена для ежедневного ухода за кожей в комплексной терапии хронических кожных заболеваний – псориаза, экземы, нейродермита.
Препараты содержат в своем составе сбалансированную комбинацию активных действующих веществ (нафталан обессмоленный, мочевина, салициловая кислота, экстракты лекарственных трав, натуральные масла), подобранных для наиболее эффективного терапевтического воздействия на кожу при различных кожных заболеваниях.

Для длительной поддерживающей терапии врачи отдают предпочтение негормональным средствам, среди которых выделяются препараты линии Лостерин (крем, шампунь, гель для душа, цинко-нафталановая паста, крем для ног, крем-мыло для рук). Они содержат сбалансированную комбинацию активных веществ, обеспечивающую максимальный терапевтический эффект, и предназначены для ежедневного ухода за кожей при нейродермите и других дерматологических заболеваниях. В их составе отсутствуют гормоны и красящие вещества. Они не вызывают привыкания и не провоцируют побочных действий. Средства линии Лостерин уменьшают воспаление и зуд, устраняют мокнутие, оказывают отшелушивающее действие, устраняют патогенную микрофлору, восстанавливают пораженные кожные покровы.
Ускорить выздоровление и повысить эффективность лечения способны физиотерапевтические процедуры:
- плазмаферез;
- ультрафиолетовое облучение;
- магнитотерапия;
- лазеротерапия;
- бальнеотерапия;
- гелиотерапия;
- климатотерапия;
- талассотерапия;
- акупунктура;
При сочетании физиотерапии и санаторно-курортного лечения можно добиться продолжительной ремиссии длительностью в несколько лет.
Важное внимание при лечении нейродермита следует уделить диете. Необходимо полностью исключить из рациона продукты, вызывающие обострение заболевания. Основу рациона должны составлять овощные блюда, каши, кисломолочные продукты, вареное мясо.
Диета при нейродермите
Часто за обострение нейродермита ответственна пища. Какой именно продукт вызвал аллергическую реакцию, определяется в лаборатории. По результатам исследования назначается специфическая исключающая диета, при которой в рационе питания пациента ограничиваются вредные для его здоровья продукты. Наиболее аллергенные блюда – это рыба и рыбные бульоны, жареное мясо и мясные бульоны, шоколад, цитрусовые, сладкие ягоды, мед, орехи, икра, грибы, пряные, маринованные, копченые продукты, а также пищевые красители. При обострении заболевания нужно полностью отказаться от опасных продуктов, в дальнейшем по согласованию с врачом они могут понемногу добавляться в ежедневный рацион. Кроме того, под контролем врача возможно краткосрочное лечебное голодание. Основу рациона больного нейродермитом должны составлять овощи, крупы, вареное мясо, кисломолочные продукты. Также диета можно составляться исходя из наличия сопутствующих заболеваний.

Наиболее аллергенные блюда

Основа рациона больного нейродермитом
Средства для улучшения работы пищеварительной системы
Так как нередко течение патологии осложняется сопутствующими заболеваниями органов пищеварения, лечение нейродермита сочетается с терапией, направленной на нормализацию работы желудка и, главным образом, кишечника. Доказано, что с нормализацией пищеварительных процессов лечение нейродермита проходит быстрее, так как в организме снижается уровень токсидермии и ускоряются процессы регенерации тканей.
Для регуляции работы органов пищеварения применяют препараты разнонаправленного действия:
- энтеросорбенты применяются с целью выведения продуктов метаболизма и удаления вредоносной микрофлоры. Однако их прием может привести к вымыванию витаминов и микроэлементов, поэтому необходимо искусственно восполнять их нехватку. Курс приема энтеросорбентов проводится перед курсом прием препаратов для регуляции работы кишечника. При нейродермите чаще всего применяются активированный уголь и препараты со следующими действующими веществами: аттапульгит, диосмектит, полигидрат полиметилсилоксана, гидролизный лигнин, повидон;
- препараты для нормализации микрофлоры кишечника, в составе которых есть пребиотики (инулин, лактитол, лактулоза, лизоцим), пробиотики (бифидумбатерин, бактисубтил, линекс, пробифор), синбиотики (ламинолакт, нормофлорин, мальтодофилюс), ферменты (панкреатин), гепатопротекторы (фосфолипиды, беатин, глицирризиновая кислота, адеметионин), бактериофаги (синегнойный, стафилококковый, колипротейный).
Психотерапия при нейродермите
Нейродермит – не только физическое, но и психологическое заболевание, которое может привести к негативным последствиям для повседневной жизни пациента, например, вторичным психозам и неврозам. На психику влияют как постоянный физический дискомфорт, зуд, боль, так и неуместное внимание или даже осуждение со стороны общества. Пациенту параллельно с основным лечением требуется помощь психотерапевта, психолога или психоневролога (в зависимости от тяжести заболевания), который научит больного самоконтролю, способам релаксации, а также при необходимости назначит препараты:
- седативные фитопрепараты;
- препараты против бессонницы;
- легкие транквилизаторы и антидепрессанты.
Для назначения психотропных препаратов нужны веские основания, такие как страх, бессонница, повышенная раздражительность, депрессия. Препараты назначаются в малых или средних дозах на определенный период времени.
Профилактика нейродермита
Чтобы избежать развития обострений, рекомендуется постоянно использовать увлажняющие препараты (в частности, крем Лостерин) соблюдать гипоаллергенную диету, носить одежду из натуральных тканей периодически проходить санаторно-курортное лечение.
Читайте также
Атопический дерматит – хроническое неинфекционное кожное заболевание, обусловленное генетической предрасположенностью и провоцируемое различными аллергическими факторами. Основными симптомами являются зуд, покраснение, сухость и шелушение кожи.
Причиной атопического дерматита часто становится наследственность. В большинстве случаев дерматит проявляет себя еще в раннем детстве с сохранением тех или иных своих признаков в течение всей жизни.
В последние годы атопический дерматит стал настолько распространенным заболеванием, что даже стали говорить об эпидемии. На самом деле это только образное сравнение, поскольку атопический дерматит, в отличие от инфекционных болезней, может передаваться от человека к человеку только по наследству. К сожалению, если хотя бы один из родителей хорошо знаком с дерматитом, то и ребенку наверняка придется столкнуться с проблемой его лечения. Поэтому совсем не удивительно, что атопический дерматит, симптомы и лечение которого будут рассмотрены ниже, продолжает интересовать врачей до сих пор.
Себорейный дерматит – достаточно распространенное кожное заболевание у детей до года (реже до 3–4 лет). Чаще всего себорейный дерматит проявляется на лице и голове у ребенка, иногда распространяясь на верхнюю часть тела и крупные складки.
Аллергия – вещь коварная, и проявляет себя самыми разными способами. У кого-то краснеют и чешутся глаза, кто-то чихает или кашляет. Но самым неприятным видом заболевания становится аллергический дерматит. Несмотря на то что эта болезнь неинфекционная и лечится консервативными методами, она приносит человеку множество неприятностей.