Атопический дерматит и соэ
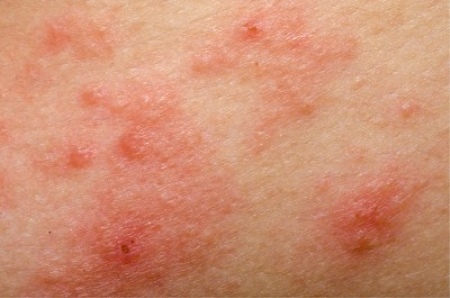
Что такое атопический дерматит?
Атопический дерматит также известный как атопическая экзема, представляет из себя хроническую форму дерматита аллергического происхождения. К основным его проявлениям относится появление высыпаний экссудативного (выпот жидкой части крови в межтканевое пространство) и/или лихеноидного (усиление кожного рисунка) типа. Данная патология сопровождается характерным изменением показателей крови, особенно в период обострения.
Причинами развития атопического дерматита у детей могут быть:
- Аллергический диатез (экссудативно-катаральный диатез).
- Отягощенная наследственность (присутствие аллергических заболеваний у близких родственников).
- Гиперчувствительность к пыльце растений, шерсти животных, компонентам принимаемой пищи.
- Наличие глистов в организме ребенка.
- Наличие хронических очагов инфекции (гайморит, тонзиллит и т. д.).
- Заболевания желудочно-кишечного тракта.
Поскольку развитию атопического дерматита может способствовать множество факторов или их комбинаций, проведение полноценного обследования является неотъемлемой частью подготовки к лечению.
Основные диагностические моменты
Как правило, за помощью обращаются родители, отмечающие у своих детей характерные признаки патологии. При этом в некоторых случаях изначально удается установить связь между провоцирующим фактором (игра с животными, контакт с пыльцой растений, употребление определенных продуктов питания и т. д.) и появлением признаков дерматита, но чаще всего четкая закономерность отсутствует.

Следует осознавать, что не во всех случаях удается установить причину развития атопического дерматита. Тогда говорят об атопии невыясненного происхождения и проводят сугубо симптоматическое лечение. Если же причину аллергических реакций удается выявить, то в первую очередь стараются избавить ребенка от контакта с аллергеном.
В целях диагностики подбирается индивидуальный список проводимых исследований. Обязательным является анализ крови при атопическом дерматите у детей как общий, так и биохимический. В отдельных случаях проводится иммунограмма и определение специфических антител к паразитам или бактериям.
Общий анализ крови
Забор крови для общего анализа желательно проводить натощак для исключения искажения получаемых результатов. Основной критерий Этого исследования – количество эозинофилов. В норме их должно быть до 2%. Повышение данного показателя указывает на наличие аллергических процессов в организме ребенка или глистную инвазию. Вместе с эозинофилами могут повышаться базофилы, нормальное количество которых не превышает 1%.
В случае наличия очагов хронического воспаления возможно повышение уровня лейкоцитов выше отметки в 9х109/л, повышение СОЭ более 10 мм/ч. Остальные показатели при атопическом дерматите остаются без изменений.
Общий анализ крови позволяет только предположить характер патологии. Для более детальной точной диагноза необходимо проведение последующих исследований. Данное исследование играет важную роль в начале обследования, поскольку позволяет определиться с дальнейшим путем проведения диагностики. Общий анализ крови является своего рода компасом, указывающим направление дальнейших действий.
Биохимический анализ крови
Среди всего спектра биохимических способов исследования крови при диагностике атопии необходимо учитывать следующие показатели:
- Иммуноглобулин класса Е (IgE). Является специфическим маркером аллергических реакций. Это антитело играет важную роль в механизме развития атопии и повышение его концентрации указывает на это.
- Печеночные пробы (щелочная фосфотаза, АЛаТ, АСаТ, общий билирубин, тимоловая проба). Отклонение результатов этих исследований, как правило, связано с нарушением функционирования печени. Именно из-за сбоя в работе этого органа часто может наблюдаться развитие симптомов атопического дерматита.
- Почечные пробы (креатинина крови, мочевина, остаточный азот). Данные показатели зависят от функции почек. Если эти органы, как и печень, по каким-либо причинам перестают в полной мере справляться со своей детоксикационнной функцией, возможно появление реакций гиперчувствительности.
Таким образом, биохимический анализ крови позволяет уже более прицельно исследовать отдельные органы и системы.
Выявление гельминтов или очагов хронической инфекции
Паразиты и бактерии, постоянно пребывающие в организме ребенка, с большой долей вероятности будут провоцировать эпизоды атопического дерматита. Это обусловлено тем, что иммунная система постоянно подвергается повышенной нагрузке и на определенном этапе начинает давать сбой в виде аллергических реакций.
Для выявления гельминтов используют:
- Общий анализ крови (повышение эозинофилов и базофилов).
- Появление в крови специфических антител к глистам.
- Появление в кале ребенка яиц гельминтов или непосредственно частей паразитов.
Данный комплекс обследований следует проводить всем детям, особенно в возрасте до 8–10 лет, поскольку они не всегда следят за личной гигиеной и могут заражаться гельминтами через немытые руки.
Выявление очагов хронической инфекции может стать довольно длительным и трудоемким процессом. Несмотря на то что в подавляющем большинстве случаев их удается установить при расспросе родителей (ребенок часто более ангиной, гайморитом, отитом и т. д.) в некоторых случаях может понадобиться прохождение консультации у целого ряда специалистов:
- ЛОР.
- Стоматолог.
- Гастроэнтеролог.
- Пульмонолог.
- Кардиолог.
Иммунограмма
Данное исследование назначается пациентам с труднодиагностируемыми и редкими патологиями иммунной системы. К ним относятся наследственные заболевания, опухоли крови (лейкозы, миелолейкозы, мононуклеозы), извращенные защитные реакции организма вследствие внедрения вирусов (герпесвирус, цитомегаловирус и др.).
Иммунограмма позволяет детально оценить состояние всех звеньев защитной системы организма ребенка. Полноценную расшифровку данных этого исследования может обеспечить только иммунолог-аллерголог с учетом клинической картины, иных результатов обследований.
Всегда следует помнить, что атопический дерматит может быть только симптомом иной патологии, особенно если помимо него присутствуют другие признаки каких-либо заболеваний.
Кожные пробы с аллергеном
Проведение кожных проб с целью выявления аллергена является своего рода «золотым стандартом» в диагностике всех аллергических заболеваний. На кожу ребенка при помощи специальной планшетки с лунками последовательно наносятся предполагаемые раздражители. Через 1–2 часа проводится оценка результатов. При наличии гиперчувствительности в месте нанесения вещества развивается аллергическая реакция. Очень часто определяется сразу несколько аллергенов.

К отрицательным сторонам этого исследования относятся:
- Затруднительное проведение у детей до 5–6 лет в связи с малой площадью кожи.
- Частые случаи ложноположительных результатов проб.
- Необходимость пребывания в стационаре с предшествующим комплексом обследования.
- Известны случаи обострения атопического дерматита после проведения кожных проб.
Помните, что данную методику нельзя применять детям, перенесшим тяжелые аллергические реакции (отек Квинке, анафилактический шок), страдающим острыми инфекционными заболеваниями.
Дополнительное обследование
Помимо вышеперечисленных методов диагностики, очень часто приходится прибегать к дополнительным инструментальным и лабораторным исследованиям. Чаще всего это УЗИ органов брюшной полости и забрюшинного пространства. Благодаря аппарату УЗИ представляется возможность выявления заболеваний печени и почек в некоторых случаях – даже определения гельминтов (печеночный сосальщик в желчевыводящих путях). При наличии нарушений со стороны почек, будут присутствовать изменения в общем анализе мочи.
Несколько реже приходится проводить ФГДС (ЭГДС) с целью выявления воспалительных процессов в желудке и двенадцатиперстной кишке. Еще реже и только в крайних случаях – колоноскопию, ректороманоскопию для выявления патологии в кишечнике.
Иногда атопический дерматит сопутствует заболевания эндокринной системы. Тогда производится исследование функции щитовидной и поджелудочной железы (УЗИ, уровень глюкозы, гормонов щитовидной железы).
Дополнительное обследование проводится только в том случае, если все предыдущие методы не оказали должного эффекта.
Когда лучше проходить обследование
В зависимости от выбираемого способа диагностики следует четко определиться со сроками обследования. Общий и биохимический анализ крови, обследование на предмет наличия гельминтов или очагов инфекций следует сдавать в период обострения, поскольку во время ремиссии какие-либо отклонения от нормы могут вовсе отсутствовать или быть минимальны.
Если же предполагается проведение кожных аллергопроб, то следует, наоборот, ждать до наступления ремиссии атопического дерматита. Проведение этого обследования в острую фазу может привести к развитию тяжелых аллергических реакций в виде анафилактического шока, отека Квинке, бронхиальной астмы. Если же подобные реакции имели место в прошлом хотя бы один раз, проведение аллергопроб строго противопоказано. Также данное исследование стоит проводить в зимний период, когда воздействие пыльцы растений и прочих аллергенов сведено к минимуму.
Во время диагностики у ребенка не должно быть сопутствующих патологий в острой стадии, поскольку они могут «смазать» клиническую картину и результаты анализов, что приведет к постановке неверного диагноза.

Атопический дерматит – хроническое наследственное заболевания склонное к рецидивированию. Вызван повышенной чувствительностью к аллергенам и проявляется в виде кожного зуда и эритемы различного вида и расположения на теле.
Так как такие симптомы неспецифические только для атопического дерматита, следует уметь отличать схожие с ним заболевания. К ним относятся:
- Аллергический дерматит
- Пищевая аллергия
- Псориаз
- Диатез
- Экзема
- Нейродермит
- Себорейный дерматит
- Потница
Аллергический дерматит
Развивается после контакта с аллергеном, который находится в окружающей среде (пыль, пыльца, косметика, аэрозоли, лекарства и другое). В результате этого происходит патологическая реакция организма на определенный агент, которая сопровождается характерными изменениями.
- Появление покраснения с образованием влажных пузырей. После заживления покраснение остается, но поврежденная кожа становится сухой и шелушится.
- Высыпания появляются только на месте контакта с антигеном (лицо, шея, руки).
- Симптомы проходят, если исключить контакт с аллергеном или после приема антигистаминных препаратов.
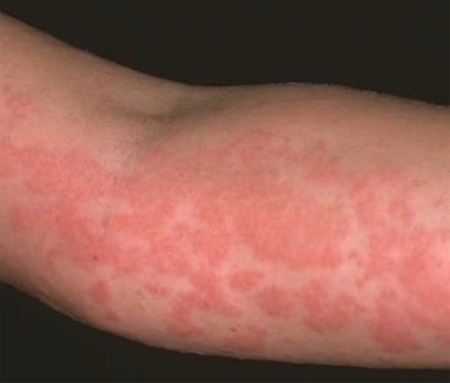
аллергический дерматит на руке
Пищевая аллергия
Для дифференциальной диагностики атопического дерматита и пищевой аллергии необходимо провести анализ продуктов, употребленных в пищу перед развитием приступа. Обычно симптомы пищевой аллергии проявляются сразу или в течение нескольких часов.
Иногда достаточно даже понюхать или прикоснуться к определенному продукту, как возникает повышенная реактивность организма. Она проявляется сильным зудом, отечностью верхних отделов пищеварительного тракта, через который поступила пища. Возникают так же симптомы диспепсии в виде тошноты, рвоты, болей в животе и диареи. Таким образом организм пытается избавиться от аллергического продукта. Одновременно с этим могут начаться симптомы крапивницы на всем теле.

признаки аллергии
Псориаз
Так как атопический дерматит может проявиться в любом возрасте следует отличать его от псориаза. Псориазом страдают дети старшего и подросткового возраста. Характер кожных высыпаний при нем имеет однородный вид. Чаще всего это папулы красно-розового цвета, покрытые полупрозрачными чешуйками серого цвета.
Расположение таких очагов типичное, на наружных поверхностях суставов, преимущественно коленных и локтевых, на волосистой части головы. При расчесывании папул, их поверхность отделяется в виде пленки, а на их месте остаются жирные пятня с каплями крови.
Иммунная система при псориазе не поражена, однако имеются изменения других систем организма, которые отражаются в клиническом анализе крови. Повышенное содержание лейкоцитов и увеличение скорости оседания эритроцитов(СОЭ) говорит о наличии воспалительной реакции. Чаще всего это проявляется в зимнее и летнее время.

псориаз в волосах
Диатез
Диатезом называют повышенную склонность у детей к аллергическим реакциям неизвестной этиологии. Чаще всего это только местные проявления воспаления, которые могут быть симптомами или частью других заболеваний, связанных с патологией иммунной системы.
Симптомы диатеза:
- Сухость и шелушение кожи
- Высыпания, пузырьки и отеки на коже
- Зуд
- Нарушение стула
- Проблемы со сном
Диатез может быть первой стадией атопического дерматита, но у большинства детей он проходит с возрастом. Для ускорения заживления пузырьков на коже рекомендуется исключать из пищи возможные аллергенные продукты. Если ребенок грудной, то аллергены могут передаваться с молоком матери и так же вызывать специфические реакции. Это связано с тем, что местный иммунитет кишечника первое время после рождения еще не обладает высокими защитными свойствами.
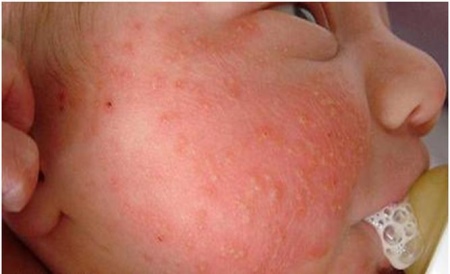
диатез
Экзема
Отдифференцировать экзему от атопического дерматита можно по времени возникновения. Экзема возникает у детей старшего возраста и вызывается патогенными микроорганизмами. Инфекция может быть, как экзогенной, так и эндогенной. Существующие в организме очаги хронической инфекции в виде гайморита, кариеса или гастрита способны распространятся, вызывая поражения кожи.
Попадая на кожу из воздуха микроорганизмы вызывают образование гнойного экссудата в везикулах. Высыпания округлой формы ярко-красные, могут быть отечны и покрыты коркой. Зуд умеренный. Расположены на конечностях асимметрично.
Так как развивается хроническая инфекция лабораторные данные подтверждают увеличение лейкоцитов и СОЭ.
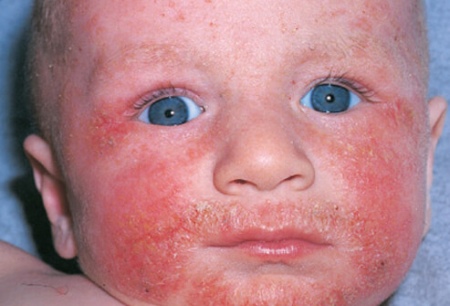
экзема у ребенка на лице
Нейродермит
Нейродермит, как и диатез могут быть проявлением атопического дерматита. Появление зуда и покраснения кожи у взрослых, вызванное действием каких-либо аллергенов называется нейродермитом. Он имеет хроническое течение и выявляется после того как произошёл контакт с антигеном. В отличие от других заболеваний, здесь больше значение имеет состояние нервной системы. Кожа отражает любые внутренние изменения внутреннего состояния во время сильного стресса или другого потрясения.
При этом возникает гиперергическая реакция на вещества, которые раньше не вызывали аллергии. Появляются красные, сильно зудящие пятна на коже с нечеткими границами. Кожа сухая. Покраснение обычно выступает на внутренних поверхностях суставов, на сгибах коленей, локтей, запястий. Полностью заболевание не излечивается.

нейродермит
Себорейный дерматит
Дифференциальная диагностика с себорейным дерматитом основана на определенных возрастных особенностях возникновения заболевания. Предполагающим фактором развития себорейного дерматита является диатез. Заболевание не передается по наследству, но чаще всего поражает детей в двух возрастных периодах:
- До трех месяцев. Сопровождается покраснением кожи с образованием жирных чешуек. Такой очаг легко повреждается и служит средой для размножения микроорганизмов. Обычно проходит в течение полугода.
- 14-17 лет. Такие же очаги появляется в местах повышенной жирности – на лице, спине, в промежности. Чешуйки приобретают желтый цвет и характерный запах. Появление покраснения не является аллергией, так как возникает при отсутствии аллергена.
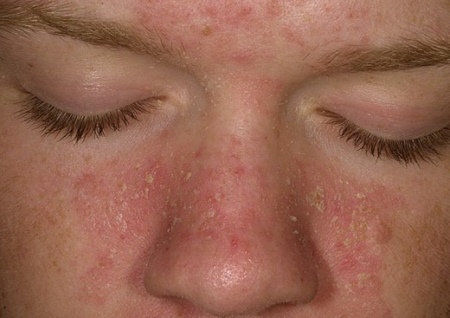
себорейный дерматит на лице
Потница
Атопический дерматит дифференцируют с потницей, которая вызвана раздражением кожи потом. Это происходит в местах повышенной влажности, в области паховых, шейных, подмышечных складок. Часто этому подвержены маленькие дети, которых родители одевают в слишком теплую и не дышащую одежду.
В результате повышения температуры увеличивается продукция пота. Однако пот не может испариться с поверхности тела из-за одежды и скапливается на коже, раздражая ее. Влажная и теплая среда благоприятная для размножения микробов, которые могут привести к гнойному воспалению.
Образуются мелкие папулы, которые не сливаются в одну и беспокоят ребенка постоянным зудом. Для предотвращения образование потницы рекомендуется избегать тесной и синтетической одежды, жирный кремов, создающих пленку на коже и закрывающих поры.
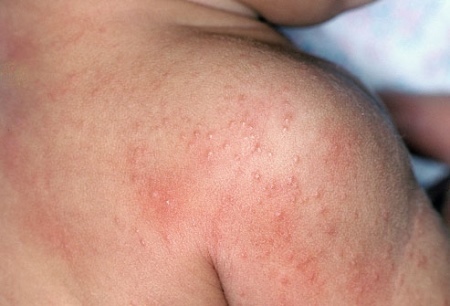
потница у ребенка
Таким образом, дифференциальная диагностика атопического дерматита проводится со многими заболеваниями и может представлять серьезную проблему. Для постановки правильного диагноза и выбора лечения необходимо посетить врача дерматолога и аллерголога, который поможет установить причину и предотвратить осложнения.
Помогите разобраться в ситуации:
Ребенку год и 9 месяцев, до сих пор ничем серьезно не болел. Не аллергик, ни разу не сталкивались с дерматитами и тп. В начале сентября подхватил какой-то вирус (переболела достаточно тяжко вся семья), но сын перенес в легкой форме — пару дней кашель и насморк, без температуры. На 3й день вызвала доктора посмотреть, проверила горло/послушала, и разрешила нам ехать в отпуск (на Кипр).
Через день мы сели в самолет, на этот момент у ребенка никаких симптомов заболевания уже не было. На выходе из самолета стало ясно что нужно срочно переодеваться, стояла страшная жара. Сразу же переодела ребенка и заметила кое где на нем сыпь по типу потницы — за ушами, на шее, на животе, на ногах под носками. Решила, что сын успел упариться, хотя до этого никогда особо потницей и другими высыпаниями не страдали.
Во время трансфера из аэропорта в машине было очень жарко, сыпь усилилась. Приехали на место (через 2 часа) мы уже почти полностью красные. Ребенок был вялый, но я списала это на жару от которой и взрослые подыхали. По приезду сразу его раздела почти догола. Вечером легли спать как обычно. Ночью сын проснулся — весь пылал, электронным градусником намеряла 39.5, возможно было и больше. Обтерли влажным полотенцем, дали панадол и попить. Температура упала до 38, легли спать. До утра контролировали температуру, больше не повышалась. Утром ребенок встал более-менее как обычно, чуть более капризный и сыпь стала почти по всему телу, практически равномерная. Кроме сыпи и темпы и отсутствия аппетита — никаких других симптомов. Вызвали врача. К 10 темпа снова 39.5. Врач осмотрел, развел руками и сказал что нам срочно в стационарную больницу. К обеду мы уже приехали в город в рекомендованную нам клинику. Нас осмотрели — сообщили что скорее всего температура от ОРВИ + сыпь аллергическая (хотя никаких новых продуктов не ели, на солнце не были), прописали декадрон и любое антигистаминное + жаропонижающее по необходимости. По горлу никаких особых замечаний не было.
3 дня ребенок был на панадоле — без него температура взлетала до 39++. никаких других симптомов заболевания не было — насморка, кашля, стул в норме, может чуть менее оформленный чем обычно. Ну и сыпь. Которая начала потихоньку сходить, учитывая прием декадрона, антиаллергенную диету, никакого солнца/моря. Повторная консультация педиатра на 4й день и анализ крови — он нам дал еще один день на стабилизацию темпы, и антибиотики если темпа не прийдет в норму. Температура на следующий день спала и больше не поднималась, поэтому антибиотики не стали давать. К концу 1й недели мы немного осмелели и начали вылезать на солнце. Одновременно у ребенка начали очень активно облезать ладошки и стопы (здоровые лапти кожи слезали одним куском). Пошла читать про скарлатину, но засомневалась так как горло у нас смотрело несколько врачей и признаков ангины никто не увидел. Ребенок был активный, со скидкой на предыдущие дни с температурой. К концу второй недели расслабились, стали нестабильно пить антигистаминное и больше бывать на солнце. И вот снова полезла сыпь (на 12й день после подъема темпы).
По возвращению в Киев, сыпь внезапно рывком распространилась на всю переднюю часть туловища, шею, нижнюю часть рук, ног, кожа стала очень сухой и раздраженной. При осмотре врач обратила внимание, что сыпь не распространилась на зону под памперс (намекая на контактную природу). Затылочные лимфоузлы увеличены. Сдаем анализ крови (получается уже через 2 недели после t) — и видим СОЭ 48 / лейкоциты 14 / нейтрофилы палочкоядерные 8%. УЗИ лимфоузлов — слегка увеличены но ничего ужасного, узи органов брюшной полости — немного увеличена селезенка остальное в норме.
Врач настаивает на перенесенной скарлатине, направляет на копрограмму и анализ крови на паразитов + местное лечение кожи. 5 дней лечения результата практически не дает, дерматит почти на всем теле, распространился на лицо — щеки, веки. Ребенок при этом бодр и весел и негативно реагирует только на медицинские процедуры которые мы с ним осуществляем.
Второй анализ крови (3 недели после первого дня температуры) СОЭ 35 / лейкоциты 15 / нейтрофилы палочкоядерные 1%. Ревмопробы в норме (исключаем скарлатину/стрептококк). По паразитам — высокий титр на лямблии, остальное результат негативный.
Принимаем решение не слушать врачей, настаивающих на антибиотике от предположительной скарлатины, и начать лечение лямблиоза. Принимаем мератин.
Через 2 недели лечения дерматит стал менее интенсивный, но продолжает «мигрировать» по всему телу, и после нескольких улучшений был возврат. Затылочные лимфоузлы сильно увеличены. Кожа на ногах продолжает облазить.
Я в замешательстве. По факту, никто не может поставить четкий диагноз. Варианты розеолы и подобных вирусов отмели так как не совпадают по времени симптомы (у нас сыпь первый раз началась ДО температуры), скарлатина — врядли могла быть незамечена несколькими врачами делавшими осмотр на Кипре. Еще, весь отпуск мы были в тесном контакте с другим ребенком такого же возраста — жили в одном доме, питались из одной посуды, игрались одними игрушками — второй ребенок тьфу тьфу здоров. Не хочется пичкать ребенка лекарствами «на всякий случай» если нет понимания от чего мы его лечим.
Еще из наблюдений — у ребенка повышенный аппетит (хотя мы никогда на него не жаловались), и при этом ребенок слегка похудел. Это может быть объяснено лямблизом пожалуй.


