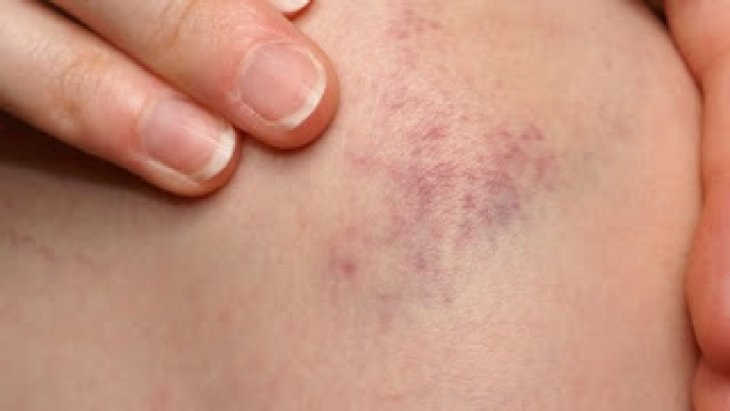
Атопический дерматит с герпетической
Что такое атопический дерматит
Атопический дерматит хроническое аллергическое воспалительное заболевание кожи, сопровождающееся зудом. Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
Фото: атопический дерматит у детей
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.
Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней (складчатые) и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных. Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов. К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды. Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе. Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии. При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения. Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)
Источник
Атопический дерматит. Причины, диагностика, лечение
Общая информация
Атопический дерматит, так же известный как нейродермит или атопическая экзема (АтД) — это серьезное генетическое заболевание, которое протекает в хронической форме и имеет ряд осложнений. Это поражение кожи аллергической природы, которое, в основном, возникает у новорожденных и детей, начиная с 2 месяцев жизни и до 4 лет.
Аллергены попадают в организм пищевым, респираторным (вдыхание пыли, компонентов аэрозолей и спреев, пыльцы), контактным путем и т.д.
Сущность атопического дерматита, осложнения
Следует понимать, что данный вид дерматита не является кожным заболеванием, а возникает в результате внутренних сбоев в организме, нарушения иммунитета, работы органов пищеварения и т.д.
Попадая в организм, некоторые виды аллергенов не могут быть нейтрализованы и выведены естественным образом (почками, легкими). Они становятся антигенами – чужеродными для организма веществами, что провоцирует производство специальных антител. В процессе «борьбы» между антигенами и антителами и появляется кожная сыпь.
Также антитела могут вырабатываться у ребенка, если мама во время беременности контактировала с аллергенами.
Контактный дерматит наблюдается реже, как правило, в случае применения нового стирального порошка, покупки одежды с аллергеном.
Респираторная аллергия обнаруживается практически сразу, что позволяет нейтрализовать заболевание на ранних стадиях.
Атопический дерматит имеет ряд серьезных осложнений
- Стафилококковые поражения. В 90% случаев дерматита на кожу попадают штаммы золотистого стафилококка, особенно, в зоне поражения сыпью. Сопровождаются пустулами, фурункулами, а также возникновением отитов и синуситов;
- Вирусные заболевания. У больных атопическим дерматитом появляется склонность к поражениям вирусом герпеса, ВПЧ (вирус папилломы человека), цитомегаловирусом, герпетиформной экземой, краснухой;
- Грибковые болезни. Дерматофитозы и кандидоз встречаются реже, чем предыдущие виды осложнений;
- Лимфаденит. При атомическом дерматите возможно набухание лимфозулов с повышенной подвижностью, эластичной консистенцией;
- Аллергические реакции. Болезнь может сопровождаться приступами обструкции, сенной лихорадкой, респираторной аллергией, аллергическим ринитом или конъюнктивитом, астмой, крапивницей и т.д.
Симптомы заболевания и диагностика
Первые признаки болезни зачастую диагностируются в период введения прикорма и смесей. Появляется диатез, покраснение и раздражение кожных покровов, сухость и шелушение. В складках кожи (зона промежности, ягодиц) отмечаются опрелости. На волосистой части головы появляется так называемая «молочная корочка». Сыпь может проявляться в виде зудящих папул, узелков, мокнущих ранок и язв.
При атопическом дерматите часто отмечается «географический» язык, появляется плотный налет.
Впоследствии симптоматика заболевания смягчается и частично исчезает. Но могут остаться осложнения, такие как аллергический ринит и астма, затяжные конъюнктивиты, нарушения пищеварения.
Для постановки диагноза применяются следующие методы лабораторных исследований:
- общий анализ крови, биохимия
- иммунограмма
- тест на эозинофилию
- пробы на аллергены («царапки»)
- протеинограмма
- анализ крови на выявление аллергенов
- анализ на определение гормонального фона
- тест на антитела
- общий анализ мочи
- бактериологический анализ кала, копрограмма
- гистологическое исследование
Также врач изучает семейный анамнез и выявляет случаи атопического дерматита у родственников малыша. Проводится дифференциальная диагностика у смежных специалистов.
Методы лечения и прогноз заболевания
В первую очередь, назначаются противоаллергические препараты, местная терапия (средства на основе кортикостероидов).
Для устранения внешних проявлений применяется УФО (ультрафиолет).
Корректируется режим питания и рацион. Если ребенок находится на грудном вскармливании, то диету прописывают матери.
Пересушенную кожу необходимо регулярно увлажнять специальными кремами. Также следует предотвратить расчесывание папул. Всю последующую жизнь человеку следует избегать контакта с аллергенами. Также необходимо предпринять меры по укреплению иммунитета.
В случае своевременного и качественного лечения прогноз заболевания благоприятный – к 30 годам частота рецидивов сокращается. Однако, данные о полном выздоровлении невысоки – до 30% всех пациентов. Это связано с тем, что атопический дерматит стремительно приобретает хроническую форму.
Использованные источники: www.allergik.net
ЧИТАЙТЕ ТАК ЖЕ:
Инфекционный дерматит инфекционная экзема
Можно ли с дерматитом загорать в солярии
Все о герпетическом везикулярном дерматите
Герпетический везикулярный дерматит — хроническое инфекционное заболевание, склонное к частым рецидивам. Основным проявлением патологии является возникновение пузырьковых высыпаний (везикул) на коже и слизистых оболочках. Вызывает развитие данного нарушения вирус простого герпеса 1-го и 2-го типов, который способен поражать глаза, слизистые оболочки лица и половых органов, центральную нервную систему.
Инфицирование может произойти при взаимодействии с больным человеком (наиболее опасная стадия заболевания — период вскрытия пузырьков и выход вирусной жидкости) или носителем вируса. Заражение происходит контактным путем — через предметы общего пользования, игрушки, постельные принадлежности. Болезнетворные элементы попадают на кожу и слизистую и вызывают развитие патологического процесса. Вирус генитального герпеса передается от одного человека к другому при незащищенных сексуальных контактах, многие люди заражаются с началом половой жизни. При развитии первичной герпетической инфекции у женщины в период беременности возможно внутриутробное инфицирование плода.
Существует ряд факторов, способствующих возникновению герпетического дерматита, к ним относятся:
- снижение защитных сил организма;
- генетическая предрасположенность;
- патологии эндокринной системы;
- аллергическая реакция на продукты питания;
- простудные заболевания (ОРВИ, грипп);
- глистные инвазии;
- нарушения лимфатической системы;
- физическое и эмоциональное переутомление.
Симптоматика
В зависимости от индивидуальных особенностей организма инкубационный период заболевания длится 1-26 суток.
Чаще всего вирус локализуется в носогубной области, поражает слизистую оболочку полости рта. Редко пузырьковые высыпания распространяются на лоб, уши, руки, паховую область и другие участки тела.
Предвестниками заболевания являются отек, жжение, зуд, покраснение слизистых и кожных покровов. Спустя 1-2 суток возникают характерные симптомы герпетического дерматита (фото имеется в статье) — пораженные участки покрываются везикулами с прозрачным содержимым. По прошествии нескольких дней жидкость в пузырьковых образованиях мутнеет, сами пузырьки вскрываются, на их месте формируются болезненные язвочки, которые через время покрываются плотными корочками.
Течение патологического процесса, кроме местных симптомов, сопровождается ухудшением общего самочувствия — возникает бессонница, слабость, нарушение функции щитовидной железы, диарея, иногда отмечается повышение температурных значений.
Выраженная симптоматика заболевания наблюдается в течение 1-2 недель. Однако устранение патологических проявлений еще не свидетельствует о полном выздоровлении. Вирус способен поступать в нервные окончания и находиться в латентной форме продолжительный период времени.
Именно этим объясняется циклическое течение данного нарушения с периодическими обострениями и ремиссиями. К рецидиву патологии может привести перенапряжение, переохлаждение или перегрев организма, частые стрессы и другие неблагоприятные факторы. Обострение везикулярного дерматита обусловлено чаще всего именно активизацией уже имеющейся в организме инфекции, а не фактом повторного инфицирования.
Лечебные мероприятия
Для постановки точного диагноза осуществляется вирусологический анализ содержимого пузырьковых образований и исследование крови на наличие антител к вирусу герпеса.
Лечение заболевания включает применение противовирусных препаратов и проведение симптоматической терапии. Наиболее действенными противовирусными средствами, направленными на борьбу с вирусом герпеса, являются следующие медикаменты:
- Ацикловир;
- Виферон;
- Вектавир;
- Фамцикловир.
Также применяются препараты из группы сульфонов — Сульфапиридин, Дапсон, Автосульфон. При отсутствии терапевтического эффекта для лечения заболевания используются кортикостероидные средства. Устранить зуд и снизить отечность помогут антигистаминные препараты, которые могут приниматься внутрь или использоваться для обработки пораженных участков кожи. Хороший подсушивающий эффект оказывает Фукорцин и раствор бриллиантовой зелени.
Лечение данного заболевания обязательно включает применение иммуномодулирующих средств.
Эффективно повышают защитные силы организма лекарственные растения, такие как женьшень, корень солодки, шиповник, эхинацея, радиола розовая.
Что же делать, если аллергия не проходит?
Вас мучает чихание, кашель, зуд, высыпания и покраснения кожи, а может проявления аллергии у Вас еще более серьезные. А изоляция аллергена неприятная или вовсе невозможна.
К тому же, аллергия приводит к таким заболеваниям как астма, крапивница, дерматит. И рекомендованные лекарства почему-то не эффективны в Вашем случае и никак не борются с причиной…
Рекомендуем прочитать в наших блогах историю Анны Кузнецовой, как она избавилась от аллергии когда врачи поставили на ней жирный крест. Читать статью >>
Автор: Барабаш Юлия
Комментарии, отзывы и обсуждения
Финогенова Ангелина: «Я за 2 недели полностью вылечила аллергию и завела пушистого кота без дорогих препаратов и процедур. Достаточно было просто. » Подробнее>>
Использованные источники: proallergen.ru
ПОХОЖИЕ СТАТЬИ:
Инфекционный дерматит инфекционная экзема
Атопический дерматит заразно ли это
Герпесный дерматит
Эксперт статьи: Блинова Дарья Дмитриевна Комментариев нет 8,319
Герпетический дерматит возникает в результате поражения клеток вирусами герпеса 1-го или 2-го типа. Это хроническое заболевание, характеризующееся рецидивирующими высыпаниями, которые требуют длительного лечения. Проявляется чаще всего на поверхности кожи рук, ягодиц, бедер, плеч. Сыпь всегда, независимо от вида болезни, сопровождается жжением и зудом.
Кому грозит?
Наиболее подвержены заболеванию люди, которые имеют серьезные нарушения работы иммунной системы, например, болеющие СПИДом. Также недуг имеет наследственный характер. Если родителям свойственен герпесный тип дерматита, то и их дети, унаследовав герпес, будут подвержены этому заболеванию.
Формы болезни
- папулезный — проявляется в качестве папул;
- буллезный — высыпания в виде волдырей, как при термическом ожоге;
- везикулезный — характерно появление везикул;
- уртикароподобный — сыпь напоминает следы от крапивы;
- параонкологический — образуется при канцерогенных онкологических образованиях;
- экзематоидный, трихофитоидный, строфулоидный — последние три типа являются атипичными и проявляются нечасто.
Герпесные высыпания при болезни такого типа поражают слизистые оболочки очень редко, не более чем в 10% случаев.
Причины
На сегодняшний день точные причины возникновения герпетического дерматита медицине не известны. Существуют некоторые предположения, среди которых:
- наследственность;
- аутоиммунные реакции;
- онкологические заболевания;
- инфекционные болезни;
- вирусные заболевания (герпес, грипп);
Вирус герпеса может поражать покровы человека, болеющего другими болезнями, как: рак, глисты, ОРВИ и прочие.
- непереносимость глютена;
- повышенная восприимчивость к йоду;
- нарушения работы ЖКТ;
- вакцинации;
- переохлаждение;
- эмоциональное или физическое истощение организма;
- гельминтозная инвазия;
- нарушения работы иммунной системы.
Если герпесное заболевание у детей не имеет наследственного характера, то возникает на фоне вирусных заражений. Таковые, как правило, происходят посредством игрушек и предметов быта. Нередко источником инфекции бывают близкие люди или дети в детском саду или школе. Проявления, как правило, возникают у носителей герпеса.
Симптомы
Еще до того, как можно будет визуализировать сыпь, больной может ощутить общую слабость, недомогание. Отмечается незначительное повышение температуры тела. На коже чувствуется небольшое покалывание. Позже можно наблюдать отечность и покраснения. Затем появляется сыпь круглой или овальной формы, очерченная четким розовым контуром. Сыпь может иметь различные проявления, в зависимости от формы болезни. Это могут быть небольшие пузырьки размером до 5 мм, которые внешне очень похожи на герпес.
При буллезной форме образуются большие волдыри размером до 2 см, которые могут иметь прозрачное или гнойное содержимое.
Папулы не имеют четкой формы. Им свойственно шелушение. Всем высыпаниям при любой форме болезни характерны сильный зуд и жжение. Они рецидивирут через различные промежутки времени, но всегда требуют длительного лечения.
Иногда герпетический везикулярный дерматит возникает у беременных. Это обусловлено снижением иммунитета и эндокринными изменениями в организме беременной женщины. Как правило, болезнь появляется в конце первого — начале второго триместров. Симптоматика: красные пятна на теле или внутренних сторонах коленей и локтей. На фоне этих пятен возникают пузырьки, наполненные жидкостью, которые могут сливаться между собою, образуя большие волдыри. Позже они лопаются и покрываются корочкой.
Иногда после заживления на пораженных участках кожи остаются рубцы или пятна с несколько измененной пигментацией.
Диагностика
Диагностику проводит врач-дерматолог. В первую очередь осуществляется визуальный осмотр кожных покровов, реже — слизистых оболочек. Затем проводят ряд лабораторных исследований биологических жидкостей и материала с пораженных участков.
Проба Ядассона проводится методом компресса, для которого используют йодид калия и вазелин. Такой компресс выдерживают на здоровом участке кожи сутки. Если по истечению 24 часов на участке, где проводилась проба, буду видны покраснения или даже папулы, везикулы, то этот говорит о наличии герпетического дерматита. Если проба отрицательная, ее проведут повторно через 48 часов. Дополнительно пациент принимает йод вовнутрь. Но существует вероятность обострения болезни, если она вызвана гиперчувствительностью к йоду.
Дополнительно проводят общий анализ крови, цитологию пузырьков на пораженных местах. При таких исследованиях показательным является количество эозинофилов. Если их концентрация превышает допустимую норму, это может говорить о наличии болезни. Но следует не забывать, что такие показатели не являются строго специфичными.
Метод прямой иммунофлуоресценции в данном случае — самый точный метод диагностики. Гистологический анализ материалов, взятых из пораженных участков, определяет наличие иммуноглобулинов, А (антител), а также обнаруживает скопление нейтрофилов и эозинофилов под эпидермисом.
Иногда, особенно для пациентов в пожилом возрасте, назначают дополнительные методы диагностики (УЗИ, КГ, рентген и прочие). Они направлены на определение или исключение злокачественных поражений внутренних органов, поскольку такой дерматит может иметь параонкологическую форму.
Лечение
- Диета. Исключение из рациона злаковых культур, содержащих глютен (пшеница, ячмень, овес и рожь). Также следует полностью отказаться от употребления шоколада, алкоголя, некоторых орехов, молочных и йодсодержащих продуктов.
- Если заболеванию предшествовали нарушения пищеварительного процесса, то наладить его поможет безглютеновая диета с обязательным введением в рацион риса, кукурузы и гречки.
- Препараты сульфоновой группы. Такую терапию проводят с применением сульфонов и сульфонамидов («Сульфапиридин2, «Диуцифон» и пр.). Следует учесть, что при такой терапии возможно развитие анемии. Для ее профилактики дополнительно приписывают витамин В12 и фолиевую кислоту.
- Кортикостероиды («Преднизолон», «Дексаметазон»).
- Антигистаминные препараты («Кларитин», «Фенистил», «Эриус»).
- Противовирусные средства («Виферон», «Ацикловир» и пр.).
- Антисептическая обработка («Фукорцин», бриллиантовый зеленый и прочие средства, способные подсушивать язвы).
- Поливитаминные комплексы и иммуностимуляторы.
- Народные средства:
Народные методы — всегда прекрасно дополняют основную терапию.
- отвары трав, владеющих антигистаминными и противовоспалительными свойствами (можжевельник, спорыш, облепиха, календула, солодка).
- домашняя мазь. К двум частям свиного жира добавляют одну часть сухой травы красавки. Готовится на протяжении 6 часов при температуре 90 °C.
- отвары и настойки, повышающие иммунитет (элеутерококк, эхинацея, шиповник, женьшень).
Вернуться к оглавлению
Профилактика
- Поддержание иммунной системы в надлежащем состоянии. Для этого необходимо придерживаться здорового образа жизни. Во время беременности, климакса, инфекционных или вирусных заболеваний и других состояний, которые сопровождаются снижением защитных сил организма, необходимо поддерживать иммунитет поливитаминными комплексами и иммуностимулирующими препаратами.
- Для людей с гиперчувствительностью к определенным химическим элементам необходимо соблюдать специальную диету, исключающую эти продукты. Как правило, это безглютеновая диета и ограничение йодсодержащих продуктов.
Необходимо помнить, что лечение болезни на ранних стадиях — проще. Нужно быть внимательным ко всем проявлениям работы организма. Не упускайте возможности ранней диагностики. Этот недуг всегда, независимо от формы или степени тяжести, требует специального лечения.
Использованные источники: tvoyherpes.ru
Источник