Атопический дерматит течение болезни

Атопический дерматит возникает чаще всего в раннем детском возрасте. Основной причиной его возникновения у детей можно назвать отягощенную наследственность (у мамы или папы были проявления аллергии в связи с нерациональным питанием, интоксикациями, обменными нарушениями, расстройствами нервной и эндокринной систем). Но заболевание может сформироваться и в зрелом возрасте.
Симптомы
Ведущим признаком атопического дерматита является сильный зуд. Кожные покровы, особенно в период «дремлющего течения» (ремиссии), отличаются сухостью и шелушением. Кожа туловища и разгибательных поверхностей конечностей покрыта блестящими, телесного цвета бляшками.
В период «дремлющего течения» единственными минимальными проявлениями атопического дерматита могут быть едва шелушащиеся пятна или трещины в области прикрепления мочки ушной раковины. Кроме того, такими признаками могут быть заеды в углах рта (хейлит), срединная трещина нижней губы, а также шелушение и покраснение верхних век.
В течении заболевания (в зависимости от особенностей в различные возрастные периоды) условно можно выделить три фазы — младенческую, детскую и взрослую.
Атопический дерматит у детей
Младенческая фаза
Развитие атопического дерматита обычно начинается с 7-8-й недели жизни ребенка. Высыпания располагаются главным образом на лице, поражая кожу щек и лба. Постепенно появляются изменения на разгибательной поверхности голеней, плеч и предплечий. Нередко поражается кожа ягодиц и туловища.
Детская фаза
Она начинается после 18-месячного возраста и продолжается до подросткового периода.
Кожный атопический дерматит у детей на ранних этапах этой фазы представлен красными, отечными пятнами, склонными к образованию сплошных очагов поражений. В результате расчесoв очаги поражений покрываются корочками. Высыпания располагаются главным образом в локтевых и подколенных сгибах, на боковых поверхностях шеи, верхней части груди и кистях. Со временем у большинства детей кожа очищается от высыпаний, и остаются пораженными лишь подколенные и локтевые cгибы.
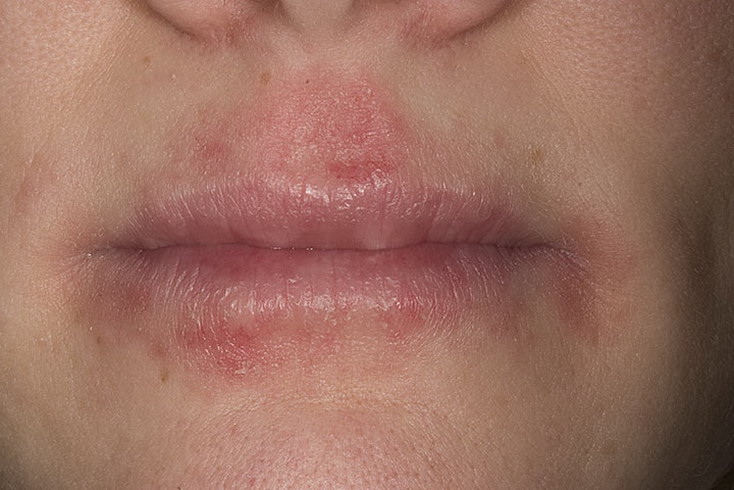
Фото: сайт кафедры дерматовенерологии Томского военно-медицинского института
Атопический дерматит у взрослых
Взрослая фаза атопического дерматита наступает в подростковом возрасте. Особенно часто поражаются верхняя часть туловища, шея, лоб, кожа вокруг рта, сгибательная поверхность предплечий и запястья. При тяжелом течении кожа может поражаться по всему телу.
Наблюдения указывают на роль наследственности в передаче болезненных признаков от родителей детям. Так, от отца–аллергика признаки атопического дерматита у ребенка развиваются в 40–50% случаев, от матери – в 60–70%. Если оба родителя являются носителями атопии, то частота развития заболевания у ребенка достигает 80%. (Мазитов Л.П. 2001).
У определенного числа детей формируется скрытая аллергизация, которая реализуется в виде атопического дерматита в возрасте 19–20 лет. Наследуется не болезнь, а совокупность генетических факторов способствующих формированию в организме аллергии (Феденко Е.С. 2001).
В формировании болезни большое значение имеет функциональное состояние желудочно–кишечного тракта. Риск развития атопического дерматита возрастает в связи с несоблюдением рационального питания беременной женщины, детей первых месяцев жизни, находящихся на искусственном вскармливании.
Так, у детей первого года жизни частой причиной развития заболевания являются куриные яйца, белки коровьего молока, злаков.
Течение усугубляется развитием дисбактериоза кишечника, в связи с бесконтрольным приемом антибиотиков, гормонов, наличием очагов хронической инфекции, аллергических заболеваний (астма, ринит), дисметаболических нефропатий, паразитов.
Лечение атопического дерматита
Важным направлением в лечении атопического дерматита является создание оптимального психоэмоционального окружения. Необходимо учитывать, что эмоциональный стресс может провоцировать зуд.
Диета
Прежде всего необходимо исключить:
- мясные и рыбные бульоны,
- жареное мясо,
- шоколад, какао,
- цитрусовые (лимоны, мандарины, апельсины, грейпфруты),
- землянику, черную смородину, дыню,
- мед,
- гранаты, орехи,
- грибы,
- рыбную икру,
- пряности, копчености,
- консервированные и другие продукты, содержащие добавки консервантов и красителей.
Целесообразно добавление в пищевой рацион растительного масла (подсолнечное, оливковое и др.) до 30 г в сутки в виде приправ к салатам. Назначается витамин Ф-99, содержащий комбинацию линолевой и линоленовой кислот — в высоких дозах (4 капсулы 2 раза в день), или в средних (1-2 капсулы 2 раза в день). Препарат особенно эффективен у взрослых.
Медикаментозное лечение
Проводится строго индивидуально и может включать транквилизаторы, антиаллергические, противовоспалительные и дезинтоксикационные средства.
Следует отметить, что при атопическом дерматите предложено большое количество методов и средств (гормоны, цитостатики, интал, аллергоглобулин, специфическая гипосенсибилизация, ПУВА-терапия, плазмаферез, акупунктура, разгрузочно-диетическая терапия и др.). Однако наибольшее значение имеют в практике медикаменты, оказывающие противозудный эффект, — антигистаминные препараты и транквилизаторы.
Антигистаминные препараты назначают для снятия зуда и отечности при кожных проявлениях, а также при атопическом синдроме (астма, ринит).
Применяя ежедневно антигистаминные препараты первого поколения (супрастин, тавегил, диазолин, феркарол), необходимо помнить, что к ним развивается быстрое привыкание. Поэтому эти препараты следует менять каждые 5-7 дней. Проникая через кровь в ткань мозга, препараты первого поколения вызывают успокаивающий эффект, поэтому их не следует назначать учащимся, водителям и всем тем, кто должен вести активный образ жизни, так как снижается концентрация внимания и нарушается координация движений.
Препараты второго поколения — лоратодин (кларитин), астемизол, эбостин, цетиризин, фексофенадин.
Гормоны применяются ограниченно и при распространенных процессах, а также нестерпимом, мучительном зуде, не устраняемом другими средствами. Гормоны (лучше метипред или триамцинолон) даются на несколько дней для снятия остроты приступа с постепенным снижением дозы.
При распространенности процесса и явлений интоксикации применяется интенсивная терапия с использованием внутривенных средств (гемодез, реополиглюкин, полийонный раствор, физиологический раствор и др.). Хорошо зарекомендовали себя гемосорбция и плазмаферез (специальные методы очистки крови).
В лечении упорного атопического дерматита весьма полезным вспомогательным методом может оказаться световая терапия. Ультрафиолетовый свет требует всего 3-4 процедуры в неделю и имеет мало побочных эффектов.
При присоединении инфекции применяются антибиотики широкого спектра. Назначаются эритромицин, рондомицин, вибрамицин в течение 6-7 дней. В детском возрасте препараты тетрациклинового ряда (тетрациклин, доксициклин) назначаются с 9 лет. Осложнение герпетической инфекцией является показанием к назначению ацикловира или фамвира в возрастных дозировках.
В терапию осложненной формы атопического дерматита необходимо включать, особенно у детей, ферментные препараты (абомин, фестал, мезим-форте, панзинорм) и различные эубиотики (бифидумбактерин, бактисубтил, линекс и др.). Эубиотики лучше назначать по результатам микробиологического исследования кала на дисбактериоз.
Хороший эффект оказывает и назначение антиоксидантов, особенно аевита и веторона.
Наружное лечение проводится с учетом остроты воспалительной реакции, распространенности поражения, возраста и сопутствующих осложнений местной инфекцией.
В острой стадии, сопровождающейся мокнутием и корками, применяются примочки, содержащие противовоспалительные, дезинфицирующие препараты (например, жидкость Бурова, настой ромашки, чая). После снятия явлений острого воспаления применяют кремы, мази и пасты, содержащие зудоуспокаивающие и противовоспалительные вещества (нафталанская нефть 2-10%, деготь 1-2%, ихтиол 2-5%, сера и др.).
Широкое применение в наружной терапии получили гормональные препараты. Среди них можно назвать целестодерм (крем, мазь), целестодерм с гарамицином и тридерм (крем, мазь), элоком и адвантан.
Профилактика обострений
Кожа больных с атопическим дерматитом из-за ее сухости и повышенной проницаемости становится чувствительной к увлажнению. В этой связи использование обычных сортов туалетного мыла нежелательно. Целесообразно применять нежные сорта мыла (типа Dove, Dial, Lowila, детское и т. д.). Стиральные порошки, даже в небольших количествах остающиеся на свежевыстиранной одежде и белье, также могут оказывать раздражающий эффект. Поэтому некоторые авторы рекомендуют использовать «аллергенсвободные» стиральные порошки (типа Tide Free) и повторные циклы полоскания белья. Одежда не должна быть слишком тесной. Кроме того, нежелательно носить шерстяные изделия.
Пот способен раздражать кожу больного, и, следовательно, необходима более частая смена белья.
Определенное значение для профилактики атопического дерматита имеет и микроклимат в доме. Так, температура и влажность воздуха в помещении должны быть по возможности комфортными (постоянная температура 20-24°C и влажность 45-55%).
Больным также рекомендуются занятия плаванием. При этом, однако, необходимо учитывать, что хлорсодержащие соединения и другие антисептики, используемые для обеззараживания бассейна, могут вызвать раздражение кожи. Обычно для того, чтобы убрать данный эффект, достаточно после занятий принять легкий душ.
Для устранения сухости кожи при атопическом дерматите необходимо использовать питательные и смягчающие средства, причем наносить их на кожу следует достаточно часто, чтобы кожа оставалась мягкой в течение всего дня. Обязательна также обработка кожи питательными и смягчающими средствами после душа, а перед прогулками в ветреную и холодную погоду — защитными кремами и мазями.
Коррекция сопутствующих заболеваний включает обследование, выявление и лечение очагов хронической инфекции, паразитарных инвазий, дисбактериоза, восстановление корковой нейродинамики и вегетативных нарушений.
Прогноз
Прогноз течения атопического дерматита и качество жизни больного во многом зависят от полученных им достоверных знаний о причинах развития высыпаний на коже, зуда, от тщательного выполнения всех рекомендаций врача и профилактики.
Основные направления профилактики атопического дерматита – это соблюдение режима питания, особенно беременным и кормящим матерям, грудное вскармливание детей. Особое внимание следует обратить на ограничение воздействия вдыхаемых аллергенов, уменьшение контакта с химическими средствами в быту, предупреждение простудных и инфекционных заболеваний и обусловленное назначение антибиотиков. При этапной противорецидивной терапии рекомендуется санаторно-курортное лечение в Крыму, на Черноморском побережье Кавказа и Средиземноморье.
Атопический дерматит – это хроническое генетически обусловленное воспалительно-аллергическое заболевание кожи с рецидивирующим течением, характеризующееся первично возникающим зудом, папулезными высыпаниями и лихенификацией.
 Кожные проявления атопического дерматита
Кожные проявления атопического дерматита
Папулезные высыпания представляют собой возвышающиеся над уровнем кожи бесполостные элементы разного диаметра (от 1 до 20 мм), консистенции и окраски.
Термин «лихенификация» подразумевает утолщение кожных покровов, их гиперпигментацию и усиление кожного рисунка.
В 1891 году Л. Брок и Л. Жаке из многочисленной группы кожных болезней, сопровождающихся папулезными высыпаниями и утолщением кожных покровов, выделили самостоятельное заболевание, развивающееся в результате расчесов в местах первичного зуда, и обозначили его термином «нейродермит». Термин «атопический дерматит» предложен в 1935 году М. Сульцбергером и применяется для обозначения поражений кожи, возникающих в результате наследственно обусловленной патологии всего организма – атопии.
Атопия – генетически закрепленное состояние повышенной аллергической готовности организма, характеризующееся наличием в крови избыточного количества иммуноглобулинов класса Е (IgE).
В развитых странах аллергические заболевания представляют серьезную социально-экономическую проблему – согласно разным данным, ими страдают 35–40% населения. В структуре аллергопатологии атопический дерматит занимает одну из ведущих позиций: по результатам глобального международного исследования, на его долю приходится каждый пятый случай аллергодерматозов.
С 90-х годов ХХ века частота встречаемости атопического дерматита увеличилась вдвое, что объясняется неблагоприятной экологической обстановкой, хроническим стрессом, распространением искусственного вскармливания, массовой вакцинацией, нерациональным питанием с большой долей рафинированных продуктов и широким распространением вредных привычек. Тем не менее точные причины развития дерматита неизвестны.
Атопическому дерматиту в большей степени (65%) подвержены женщины.
Установлено, что атопический дерматит развивается у 81% детей, если больны оба родителя, у 59% – если болен только один из родителей, а другой имеет аллергическую патологию дыхательных путей, и у 56% – если болен только один из родителей.
В 70% случаев атопический дерматит является предвестником таких состояний, как поллиноз, крапивница, бронхиальная астма, аллергический ринит, отек Квинке. В этом случае заболевание расценивается как первое проявление «аллергического марша».
Причины и факторы риска
Атопический дерматит – это многофакторное заболевание, причины которого кроются в сложном сочетании наследуемых характеристик и внешнего воздействия.
Создание гипоаллергенного окружения – важнейшее профилактическое мероприятие атопического дерматита.
Первопричина заболевания – наследственная предрасположенность к аллергии – спровоцирована нарушением генетического контроля продукции цитокинов, в частности интерлейкина-4 и интерлейкина-17 (IL-4, IL-17), что сопровождается чрезмерной выработкой иммуноглобулина Е, специфической реакцией на аллергены и общей гиперчувствительностью. Наследственно обусловлены также местные механизмы атопического дерматита: накопление клеток Лангерганса в коже, увеличение числа рецепторов IgE на их мембранах, нарушение проницаемости кожного барьера и т. п.
Внешние провоцирующие факторы:
- неблагоприятное течение беременности, родов и послеродового периода;
- нарушение питания матери во время беременности (высокая антигенная нагрузка на плод) и лактации;
- позднее прикладывание к груди;
- искусственное вскармливание;
- срыв иммунологической невосприимчивости к пищевым аллергенам в результате нерационального питания на первом году жизни;
- нейроэндокринные нарушения;
- частый контакт с аллергенами;
- сопутствующая патология ЖКТ, особенно нарушения нормальной флоры кишечника (89%), приводящие к повреждениям пищеварительного барьера и ускоренному всасыванию антигенов;
- психотравмирующие воздействия (нарушение функционирования центральной нервной и периферической систем, контролирующих механизмы кожного зуда);
- нерациональный режим с чрезмерными физическими и эмоциональными нагрузками.
 Причина атопического дерматита – наследственная предрасположенность к аллергиям
Причина атопического дерматита – наследственная предрасположенность к аллергиям
Причинно-значимые аллергены (до 100% случаев у детей раннего возраста):
- коровье молоко (86%);
- куриный белок (82%);
- рыба (63%);
- злаковые культуры (45%);
- овощи и фрукты оранжевой и красной окраски (43%);
- арахис (38%);
- белки сои (26%).
Фактически пищевая аллергия является стартовой сенсибилизацией, на основе которой перекрестными механизмами формируется повышенная чувствительность к прочим аллергенам.
Формы заболевания
Общепринятой классификации атопических дерматитов нет. Выделяют несколько критериев, по которым классифицируется заболевание.
Варианты течения по степени тяжести:
- легкий – ограниченное поражение кожи (не более 5%), слабый зуд, не ухудшающий сон больного, невыраженные кожные симптомы (небольшая гиперемия или отечность, единичные папулы и везикулы), редкие обострения (1-2 раза в год);
- среднетяжелый – распространенное поражение кожных покровов (до 50%), умеренный или интенсивный кожный зуд, воспалительная реакция кожи (значительная гиперемия, экссудация или лихенизация, множественные расчесы), обострения 3-4 раза в год;
- тяжелый – поражено более 50% кожных покровов, интенсивный, изнуряющий, резко нарушающий качество жизни зуд, выраженная гиперемия, отек тканей или лихенизация, множественные расчесы, трещины, эрозии, непрерывно рецидивирующее течение.
По интенсивности протекания: острый, подострый и хронический процесс.
Атопия – генетически закрепленное состояние повышенной аллергической готовности организма, характеризующееся наличием в крови избыточного количества иммуноглобулинов класса Е (IgE).
По распространенности:
- ограниченный дерматит – поражено не более 5% площади кожных покровов;
- распространенный дерматит – поражено до 50% площади кожи;
- диффузный дерматит – более 50% площади кожи вовлечено в воспалительный процесс.
Клинические формы атопического дерматита:
- экссудативная («влажная»);
- эритематозно-сквамозная (наблюдаются склонные к слиянию участки покраснения и шелушения с нечеткими границами, мелкими папулами и расчесами);
- эритематозно-сквамозная с лихенификацией;
- лихеноидная;
- пруригинозная (крупные, стойкие, полушаровидные папулы, сопровождаемые сильным зудом).
Стадии заболевания
В соответствии с возрастом пациентов выделяют следующие стадии заболевания:
- Младенческая (до 2 лет), проявляющаяся острыми кожными реакциями, локализующимися на лице (в области лба, щек, часто распространяющиеся на шею), волосистой части головы, наружной поверхности голеней и ягодиц. Процесс представлен покраснением, отечностью, мокнутием с последующим образованием корочек.
- Детская (от 2 до 13 лет). Отмечаются утолщение кожи, наличие эритематозных папул с типичной локализацией в складках кожи (лихеноидная форма), у 52% детей в этой стадии наблюдаются поражение лица (атопическое лицо), высыпания в области сгибательных поверхностей запястий, голеностопных суставов, локтевых и подколенных ямок.
- Подростково-взрослая. Характеризуется непрерывно рецидивирующим течением, резко выраженной лихенизацией, сухостью и шелушением кожи с преимущественным поражением кожи лица, верхней части туловища, разгибательных поверхностей конечностей.
 Этапы (стадии) атопического дерматита
Этапы (стадии) атопического дерматита
Атопическому дерматиту в большей степени (65%) подвержены женщины.
Симптомы
В 1980 году Ж. Ханифин и Х. Райка ввели в употребление диагностические критерии атопического дерматита, которые делятся на две группы: обязательные симптомы и дополнительные.
Обязательные проявления заболевания:
- определенный внешний вид высыпаний и их расположение (у взрослых лихенизация и расчесы локализуются на сгибательных поверхностях, у детей – на лице и разгибательных поверхностях, характерны наличие корочек, трещин, симметричность процесса);
- хроническое течение с эпизодами обострений (под воздействием провоцирующих факторов) и ремиссии, сезонного характера, дебют заболевания не позднее подросткового возраста;
- зуд;
- атопия в анамнезе или отягощенная по атопии наследственность.
К дополнительным симптомам относятся:
- начало заболевания в раннем возрасте;
- ксероз (сухость и шероховатость кожных покровов);
- ихтиоз, волосяной лишай или усиление рисунка на ладонях;
- складки Денье – Моргана (углубленные морщины на нижних веках);
- темные круги вокруг глаз (аллергическое сияние);
- конъюнктивиты;
- кератоконус (так называемая коническая роговица);
- передняя подкапсульная катаракта;
- зуд при повышенном потоотделении;
- первый тип кожной реактивности (реакция гиперчувствительности замедленного типа);
- перифолликулярная локализация высыпаний;
- бледность или гиперемия лица;
- складки на передней поверхности шеи;
- частые инфекционные поражения кожи;
- дерматит на коже рук и ног;
- экзема сосков;
- белый дермографизм;
- повышенный уровень сывороточного IgE.
В зависимости от возраста пациента и стадии заболевания клинические проявления могут разниться: меняются характер кожных высыпаний, их локализация и острота процесса.
Читайте также:
Адаптируем малыша к детскому саду
5 болезней, обостряющихся в мороз
Базилик: 6 целебных свойств
Диагностика
Диагноз «атопический дерматит» устанавливается на основании характерной клинической картины, наследственного аллергоанамнеза (правильно собранный анамнез в 90% случаев позволяет сформулировать корректный диагноз) и результатов дополнительных исследований:
- кожных проб;
- провокационных проб с аллергенами;
- исследования уровня иммуноглобулина Е.
Атопический дерматит развивается у 81% детей, если больны оба родителя, у 59% – если болен только один из родителей, а другой имеет аллергическую патологию дыхательных путей, и у 56% – если болен только один из родителей.
Для стандартизации диагностики атопического дерматита в европейских государствах введена система SCORAD (Consensus Report of the European Task Force on Atopic Dermatitis, 1993), принята шкала атопического дерматита. Она объединяет такие показатели, как площадь поражения тела, интенсивность клинических проявлений, и субъективные симптомы (зуд и бессонницу). Выраженность симптомов заболевания оценивается в баллах и суммируется.
 Оценка степени тяжести атопического дерматите по системе SCORAD
Оценка степени тяжести атопического дерматите по системе SCORAD
Составлен атлас референс-фотографий, демонстрирующих интенсивность эритемы, отечных и папулезных элементов, мокнутия, корок, экскориации, лихенизации и сухости кожи.
Лечение
Поскольку атопический дерматит относится к группе воспалительно-аллергических заболеваний кожи, основные направления лечения:
- предупреждение контактов с причинно-значимыми аллергенами, для чего рекомендуются элиминационная диетотерапия и контроль неблагоприятных факторов внешней среды;
- системная фармакотерапия антигистаминными, противовоспалительными препаратами и блокаторами медиаторов аллергии;
- иммунотерапия;
- коррекция сопутствующей патологии (лечение заболеваний органов ЖКТ, метаболические препараты и антиоксидантная терапия, нормализация функционального состояния нервной системы, санация очагов хронической инфекции);
- лекарственные препараты наружного применения для облегчения симптомов заболевания и специальные косметические средства для устранения дефекта защитной функции кожи, ее смягчения и увлажнения.
 В составе комплексной терапии атопического дерматита показаны косметические смягчающие и увлажняющие средства для кожи
В составе комплексной терапии атопического дерматита показаны косметические смягчающие и увлажняющие средства для кожи
Возможные осложнения и последствия
Основное осложнение атопического дерматита – инфицирование кожных покровов (пиодермия, вирусная инфекция или грибковое поражение) при их расчесывании.
Прогноз
Комплексная патогенетическая фармакотерапия и применение наружных средств при строгом соблюдении рекомендаций обеспечивают стойкую ремиссию заболевания и предупреждают его рецидивирование. Прогноз в этом случае благоприятный.
В 70% случаев атопический дерматит является предвестником таких состояний, как поллиноз, крапивница, бронхиальная астма, аллергический ринит, отек Квинке.
Профилактика
Создание гипоаллергенного окружения – важнейшее профилактическое мероприятие. Основные рекомендации:
- исключение пищевых провокаторов;
- обеспечение адекватной вентиляции домашних помещений;
- поддержание оптимальной влажности, температуры и чистоты воздуха;
- отказ от использования мебели и предметов интерьера, которые служат коллекторами пыли (ковров, книг, цветов, тяжелых штор, мягкой мебели, мягких игрушек);
- запрет на использование перьевых и пуховых подушек и одеял;
- использование гипоаллергенной косметики;
- контакт с бытовыми химикатами только в защитных перчатках;
- отказ от ношения одежды из меха и шерсти;
- отказ от содержания дома животных, птиц и аквариумов.
Помимо этого, рекомендуются:
- диспансерное наблюдение аллерголога;
- длительное санаторно-курортное лечение в летний период;
- проведение общеукрепляющих процедур (закаливание, УФ-облучение, массаж).
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!


