Атопический или контактный дерматит
Что такое атопический дерматит
Атопический дерматит хроническое аллергическое воспалительное заболевание кожи, сопровождающееся зудом. Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
Фото: атопический дерматит у детей
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.
Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней (складчатые) и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных. Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов. К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды. Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе. Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии. При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения. Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)
Источник

Название заболевания атопический (или контактный) дерматит говорит само за себя. Недуг обостряется после контакта кожи больного с каким-либо раздражающим веществом.
Простой контактный дерматит связан с прямым повреждением клеток кожи. В легких случаях больной жалуется на зуд и сухость кожи. Особых косметических неудобств такое заболевание не причиняет. Однако если повреждающий фактор продолжает действовать и дальше, то могут появиться покраснение, шелушение кожи, затем образуются корки. Зуд начинает беспокоить человека почти постоянно, появляются боль и жжение.
Аллергический контактный дерматит донимает больного еще сильнее. Краснота при нем более выражена, на коже появляется отек, она начинает мокнуть, образуются пузыри, которые самопроизвольно вскрываются. При этом поражение кожи распространяется не только на те участки, куда попал аллерген, но и значительно дальше.
Как определить причину дерматита?
Дерматит вызывают повреждающие факторы, которые действуют на кожу. При аллергическом дерматите образуются антитела, которые продолжают действовать даже после того, как вредный фактор исчез. Такой недуг течет более длительно. В зависимости от того, какая часть тела поражена, можно предположить причину заболевания.
- При фотодерматите поражаются открытые участки тела, наиболее доступные действию солнца: лицо, шея, верхняя часть груди и область декольте, тыльная сторона кистей и плечи. Участки тела, скрытые одеждой, так же, как и волосистая часть головы, в процесс вовлекаются очень редко.
- Если человек работает с вредными веществами, то дерматит, как правило, появляется на руках. Причиной болезни в этом случае могут быть мыло, резиновые перчатки, кремы, лосьоны и другие средства ухода за кожей рук, а также какие-либо растения.
- Если вредное воздействие оказывают химические испарения, то сыпь может возникнуть и на лице. Сыпь на лице также появляется из-за действия косметических или солнцезащитных средств. При аллергии на кремы и пудру поражается кожа лица, при аллергии на тушь для ресниц и тени — область век, на помаду — губы, на румяна — щеки. Впрочем, губы могут болеть при действии на организм аллергической зубной пасты или при употреблении в пищу орехов кешью.
- Если причина дерматита металлические украшения, то проявления болезни обычно возникают в местах соприкосновения кожи с металлом: в области мочек ушей, шеи, запястий и т. д.
- Волосистая часть головы страдает при действии на организм «неподходящих» шампуней, красок для волос, средств для укладки и завивки.
- Дерматит в области шеи — повод задуматься не только о том, какие украшения вы носите, но и о том, какими средствами ухода пользуетесь, а также о том, подходят ли вам солнцезащитные кремы или духи выбранной марки.
- Подмышечные области часто поражаются при действии дезодорантов, отдушек и красителей для ткани, кожа туловища — при ношении одежды из синтетических материалов или тканей, которые обработаны опасными красителями.
- Кожа ступней часто страдает при аллергии на материалы, из которых сделаны обувь, стельки или носки; половые органы могут поражаться при аллергии на латекс (тогда обострение болезни возникает после полового контакта с использованием презервативов) или при непереносимости средств для интимной гигиены.
Контактными дерматитами чаще болеют люди, занятые на химических производствах. Заболевание могут вызвать никель, хром, кобальт, ртуть, синтетические смолы, резина. Из консервантов наиболее опасны эфиры параоксибензойной кислоты.
Иногда причину заболевания выявить не удается: не всегда она видна сразу. Например, аллергическую реакцию могут вызвать одежда, сельскохозяйственные инструменты, загрязненные соком опасного для аллергика растения. Или причиной непонятного недуга становится перекрестная аллергия. Например, при непереносимости сумаховых растений употребление в пищу манго и орехов кешью может вызвать поражение каймы губ.
Кстати, даже частый контакт со слабыми раздражающими веществами не всегда приводит к дерматиту. Аллергия к какому-либо конкретному веществу может возникать через несколько дней, иногда — через несколько недель или даже месяцев после начала контакта.
Иногда повышенная чувствительность кожи сохраняется, несмотря на то, что человек уже давно сменил место работы, марку косметики и переехал жить в другое место. Нередко это ставит в тупик как медиков.
так и больного: казалось бы, причина недуга устранена, а кожа все болит и болит.
Источник
Что такое дерматит
Дерматит — группа заболеваний, проявляющихся в виде патологической реакции кожи (воспаление, аллергия) на внешнее (физическое, химическое, биологическое) воздействие.
Дерматит относится к числу распространенных болезней, в частности, от атопического дерматите в мире страдает 10-20% населения. Дерматит — одна из причин рака кожи.
Причины дерматита очень разнообразны, но их условно объединяют в 3 группы: стресс (провоцирует дерматит сам по себе или в сочетании с другими патологическими факторами), контакт (ожоги различного происхождения, обморожение) и проникновение — поступление патологического агента в кровь через желудочно-кишечный тракт, легкие, а также через поврежденную кожу, внутримышечно и внутривенно. Контакт патологического агента приводит к контактным дерматитам, проникновение — к аллергическим и атопическим дерматитам.
Клинические проявления многообразны и зависят от вида дерматита (зуд, покраснение, высыпание, экссудация и шелушение кожи), типа течения, ведущего симптома и пр.
Лечение дерматита основано на всесторонней диагностике болезни; всегда длительное и комплексное, включающее устранение или нейтрализацию патологического агента (в том числе, с помощью диеты), борьбу с существующими симптомами, предупреждение новых, а также стимулирование защитных сил организма.
Причины дерматита
Вот наиболее важные причины и предрасполагающие факторы болезни:
- приобретенная предрасположенность на фоне ослабленного иммунитета;
- врожденная предрасположенность;
- эмоционально-психические проблемы (истерия, депрессия, невроз, пр.);
- острые и хронические инфекции и интоксикации(ВИЧ-инфекция, стафилококковая инфекция, кандидоз кожи, алкоголизм, наркомания, дисбактериоз, пр.);
- острые и хронические соматические болезни(гепатит, панкреатит, колит, сахарный диабет, пр.);
- булимия, анорексия;
- стресс;
- попадание на кожу или поступление в кровь аллергенов (пища, лекарства, пыльца растений, косметика), моющих средств, кислот, щелочей и пр;
- укусы насекомых; болезнь Лайма; чесотка, педикулез;
- воздействие на кожу и организм физических факторов (тепло, холод, мороз, солнечная и иная радиация, пр.);
Разновидности и симптомы дерматита
По типу течения выделяют острый и хронический дерматит.
По ведущему симптому дерматит бывает сухой, зудящий, экссудативный, пр.
По месту расположения: на лице, на волосистой части головы, на руках, на ногах, на туловище.
По причине возникновения выделяют аллергический, атопический, контактный и себорейный дерматит.

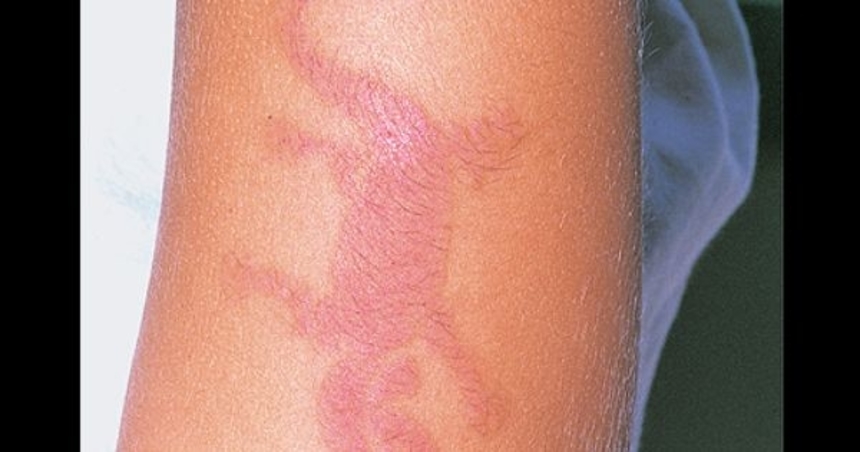
Аллергический дерматит возникает при контакте с кожей аллергена — вещества, вызывающего аллергическую реакцию. Аллергенами могут быть лекарства, косметика, парфюмерия, краски, полимеры и пр. Клинические проявления: покраснение кожи без четких границ с папулами и мелкими пузырьками с мутноватым содержимым. Типичный аллергический дерматит — крапивница.
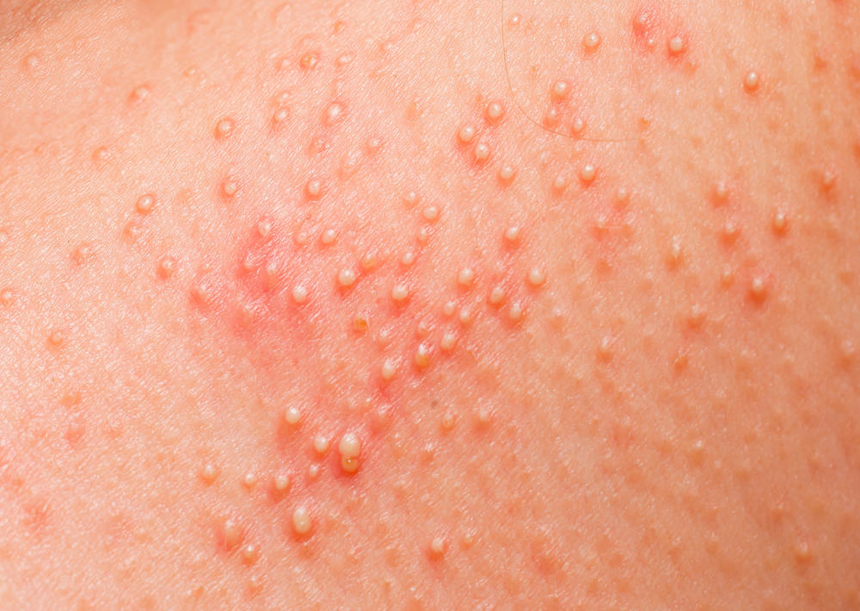
Атопический дерматит — развивается из-за повышенной склонности организма к атопии — аллергической реакции замедленного типа. Атопический дерматит отличается от аллергического тем, что для его возникновения не обязательно присутствие антигенов. Атопический дерматит развивается (обостряется) под влиянием стресса и изменения температурного режима; при лямблиозе. Для атопического дерматита характерна наследственная предрасположенность.
Атопический дерматит проявляется высыпанием на лице, на тыле кистей и стоп, на туловище; сопровождается резким кожным зудом. Атопический дерматит протекает в виде атопической экземы (обильные участки воспаления в виде пузырьков), диатеза (характерно для детей первого года жизни; проявляется покраснением и мелкими высыпаниями) и нейродермита (клинические признаки похожи на диатез, но проявляются у детей более старшего возраста).
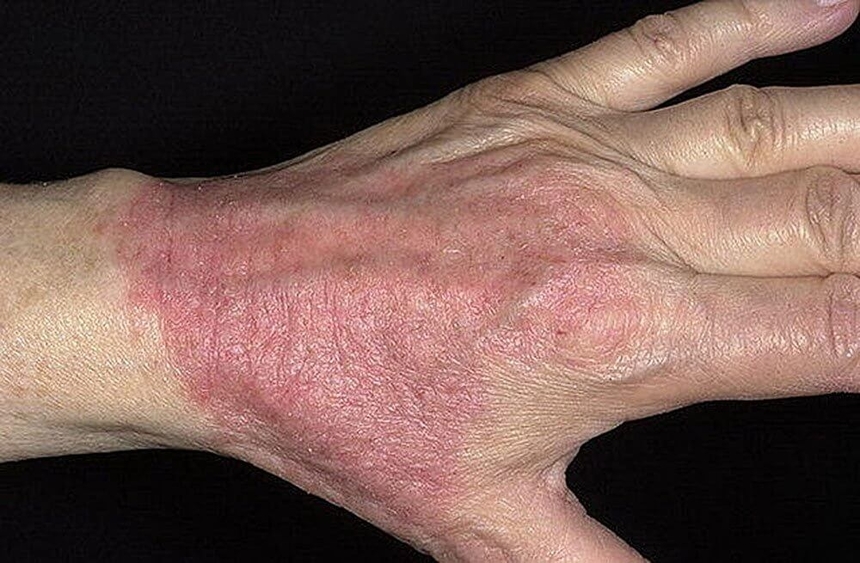
Контактный дерматит — это патологическая реакция кожи при контакте с ней аллергенов и других раздражителей (света, тепла, холода, кислот, щелочей, красителей и пр.). Проявляется в виде местного зуда и жжения, покраснения, отечности кожи, иногда с появлением пузырьков, эрозий и мокнутия. Характерны общие проявления в виде повышения температуры тела и озноба.
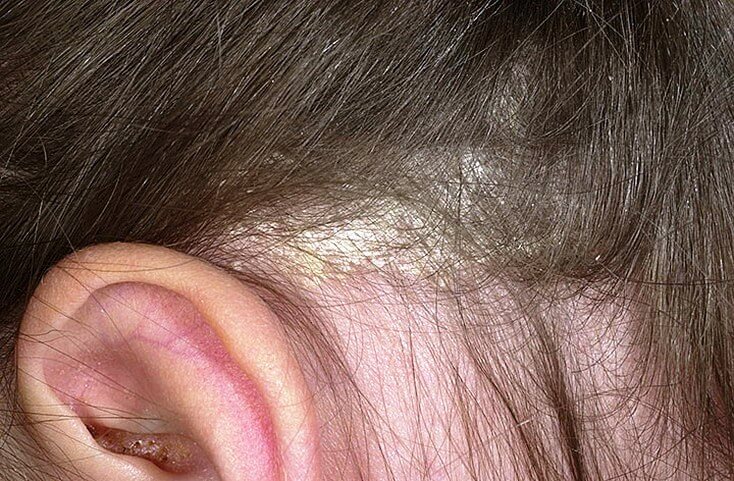
Себорейный дерматит вызывают дрожжеподобные грибы, которые провоцируют инфекционно-воспалительную реакцию тех мест кожи, где имеются сальные железы (волосистой части головы, границы роста волос, носогубные складки, кожа наружных слуховых проходов, заушные области и пр.)
Себорейный дерматит туловища затрагивает область грудины и складки тела. Себорейный дерматит проявляется в виде сухой себореи (мелкие белые похожие на муку отшелушивающиеся чешуйки), а также островоспалительными изменениями: покраснением и бляшками, покрытыми сальными чешуйками.
Диагностика дерматита
Болезнь диагностирует дерматовенеролог, семейный врач, педиатр на основании опроса и осмотра пациента, а также инструментальных методов, в частности, дерматоскопии. Для выявления специфических аллергий, уровня иммунитета, сопутствующих заболеваний назначают специальные анализы крови и биологических жидкостей.
Дерматит следует отличить от похожих болезней: себореи, пр.
Для диагностики сопутствующих болезней могут потребоваться дополнительные инструментальные исследования и консультации терапевта, педиатра, аллерголога, гастроэнтеролога, инфекциониста и других специалистов.

Лечение дерматита
Вначале требуется определить причину болезни. Исходя из этого подбирают комплексное индивидуализированное длительное лечение, начиная с диеты.
Диета предполагает исключение продуктов, провоцирующих аллергические реакции (фаст фуд, цитрусовые, чипсы, сладости, сдобу, искусственные и алкогольные напитки, пр.), и, напротив, употребление продуктов, способствующих восстановлению кожи (каши, овощи и фрукты богатые клетчаткой и витаминами группы В, отварное постное мясо, сардины, лосось, натуральные и кисломолочные продукты, растительное масло, проверенную воду, пр.).
Симптоматическая терапия:
- местные средства (мази, кремы, болтушки, спреи, аэрозоли, пр.), обладающие обезболивающим, противовоспалительным, увлажняющим и регенераторным действием;
- энтеросорбенты для нейтрализации токсических, в том числе, аллергических агентов;
- антигистаминные средства для уменьшения аллергических проявлений;
- глюкокортикоиды при резко выраженных аллергических реакциях.
Физиотерапевтические методы лечения включают узкополосное средневолновое ультрафиолетовое облучение, дарсонвализацию, гальванизацию и электрофорез, сульфидные, радоновые ванны, грязелечение и пр.
Профилактика дерматита
Чтобы избежать болезни придерживайтесь правил:
- питайтесь низко-аллергенными продуктами;
- избегайте стресса;
- своевременно устраняйте эмоциональные проблемы; лечите инфекции и соматические болезни;
- не курите и не злоупотребляйте алкоголем;
- во время работы по дому пользуйтесь защитными средствами, в частности, специальными бытовыми перчатками;
- защищайте кожу, выходя на солнце, жару, холод и мороз;
- ведите здоровый образ жизни, укрепляйте иммунитет.
К какому врачу обратиться
При первых признаках дерматита проконсультируйтесь с дерматовенерологом, семейным врачом, педиатром. Обратитесь к врачам сервиса врачебных видеоконсультаций Botkin.pro. Посмотрите, как наши врачи отвечают на вопросы пациентов. Задайте вопрос врачам сервиса бесплатно, не покидая данной страницы, или здесь. Проконсультируйтесь у понравившегося врача.
Вопросы пациентов – ответы врачей Botkin.pro:
Дерматология – дерматит ?
Здравствуйте! У моей дочери на лбу появились прыщи, по описанию с инета похоже на «импетиго». Начала протирать лоб Салициловым спиртом и мазать Эритромициновой мазью, прыщей стало намного меньше. Но дело в том, что прошло уже больше месяца, а прыщи одни уходят, а в другом месте появляются снова. Их не много от 3 до 5 , но мы ни как не можем от них избавится окончательно. Посоветуйте, что я делаю не так? Заранее спасибо за ответ.

Это лёгкая форма осложненной себореи (разновидность дерматита), которая местно, зачастую, дает только временный эффект, так как главная причина в нарушениях обмена, эндокринной системы и др. Начинать нужно с диеты — ограничить углеводы, что уже дает 15-20% успеха, больше кисломолочных продуктов, овощи фрукты, мясо, рыба нежирная отварная. + общее лечение — маточкино молочко пчел — для снижения сальности, йоны цинка, дренаж печени + местное, как вспомогательное, — лосьон для жирной кожи (в зависимости от ее состояния — с добавлением, рассасывающих, отбеливающих, антибактериальных компонентов). При жидкой себорее — мази не применяются за исключением 3% апилаковой после лосьона. Для уточнения лечения желательно увидеть состояние кожи.
Эритема, дерматит
Добрый день! Около 10 лет назад у меня на внешней стороне бедра начали появляться прыщики как укус комара, которые за пару дней разрастаются в красно-бордовые пятна, и как сливаются в кольца, овалы, зудят и легкое жжение. после недель 2 — 3 они начинаю синеть и проходить, после чего на коже нет и следа от них, как будто нечего и не было. Так у меня уже около 10 лет, в основном летом, но если честно они могут появится когда угодно. Я неоднократно обращалась в дерматологам диагнозы ставило разные от крапивницы до кольцевидной эритемы. Вот 2 года назад прошла курс лечения мазь молескин 10 дней, цетрилев 10 дней, глюканат кальция 3 раза в день 10 дней. Не знаю помогло или само прошло, но в течении 2 лет не появлялось. Вот 4 дня назад снова началось, пошла к двум разным дерматологам … один сказал дерматит принимать лоротадин 10 дней и мазать целистодерм… Второй врач сказал что эта кольцевидная эритема, сказал сдать соскоб на грибок (только обнаружели кандид (+) , сифилис (не выявлен) врач назначил 5 дней уколы в/м глюк. кальция, лоротадин 10 дней, юнидекс- солюбат 0,1 *2 раз в день 7 дней, аскорутин 10 дней и мазь синофлан. Подскажите пожалуйста это эритема или нет, я не знаю какой врач прав, какой курс мне лечения проходить…???.

«Эритема» — это общее название покраснения, которое может сопровождать десятки кожных заболеваний., в т.ч. при дерматите. Поэтому, конечно, лучше раз увидеть, чем десять раз услышать. Но «красно-бордовые кольца, зуд и прочие симптомы могут и в самом деле говорить о кольцевидной центробежной эритеме, причина которой не известна (как и у 82% кожных болезней). Здесь могут иметь место и очаги фокальной инфекции и желудочно-кишечные нарушения, и эндокринные, и многие другие. Я в таких случаях делаю обследование на аппаратуре по точкам всех органов и систем организма, чтобы выявить это «слабое звено», с которого нужно и начинать лечение. Так как кальций, аскорбинка, целестодерм и пр это всего лишь симптоматическое лечение по принципу «а вдруг поможет»:)

Только в антибиотиках не вижу смысла, а так оба назначения верные, суть в аллергическом процессе, а обозвать можно как угодно, хоть эритема хоть дерматит. Надо разобраться в причине
Аллергический дерматит
После использования новой косметики покраснела кожа век. Немного чешется и шелушится. Дерматолог назначил 10 дней мазать веки кремом «Элоком» + таблетка лоратадина, тоже 10 дней. Купив мазь и прочитав инструкцию, меня смутило, что препаратом можно пользоваться не более 5-ти дней, и более того — он не предназначен для лица. Нахожусь в замешательстве. Третий день делаю так, как сказал доктор. Симптомы проходят. Кому верить? Инструкции или доктору?

Добрый день. В инструкции не сказано про невозможность использования на лице. Так что доверяйте врачу, тем более,что наблюдается положительная динамика.
Пелюшковий дерматит
Дитині 9міс., червона пісюля — пелюшковий дерматит, Призначили Бетаметазон, стало кращати, почало світлішати, а це знову стає червонюче(( Що робити? Продовжувати Бетаметазон?

Здравствуйте. Очень трудно сориентироваться по вашему описанию. Очень много вопросов . А сейчас очень жарко и это может быть опрелость на памперс, тогда просто держите ребенка голышом. Для более подробной информацией обращайтесь на сайт Botkin.pro, где есть видеоконсультации. Для более подробной консультации запишите вопросы, на которые хотите получить ответ
Источник


