Болит кожа на лице в области виска
Если у человека болит кожа на лице при прикосновении, а это в свою очередь вызывает много неприятных ощущений, которые значительно снижают комфорт жизни, скорее всего — это заболевание, которое носит название аллодиния. Причин для появления и развития такого недуга много. Лечение заболевания достаточно сложное. В публикации поговорим о причинах заболевания, его разновидностях, диагностике и способах лечения.
Типы болезненности кожного покрова лица
Этот недуг можно классифицировать таким способом:
- аллодиния тактильного типа, при этом недуге болит кожа лица от прикосновения к ней пальцами;
- статистическая аллодиния (механическая) — болезненность возникает при прикосновении к лицу ватным тампоном или диском;
- механическое или динамическое воздействие — болевой синдром развивается при таких действиях, как умывание;
- аллодиния теплового типа возникает при температурных скачках, например, если человек зашел в теплое помещение прямо с мороза.
Все типы болезни вызывают практически одинаковую симптоматику. Но в зависимости от причины появления признаки заболевания дают о себе знать на разных этапах поражения.
Самостоятельно эту болезнь вылечить практически невозможно. Поэтому надо сразу обратиться к врачу при первых симптомах недуга. В группу риска входят люди в возрасте от 20 до 30 лет, хотя признаки болезни могут развиться и у молодого человека в 18-19 лет.
Причины развития болезненности
Болеть кожный покров на лице может от психологического фактора из-за излишней чувствительности кожи. Такую же проблему может вызвать ультрафиолетовое излучение, полученное в холодные сезоны при посещении солярия, а летом — на пляже.
Но могут быть и более серьезные проблемы. Возможны патологические нарушения в функционировании головного мозга, когда путаются сигналы от различных раздражителей. В таких случаях головной мозг обычно включает защиту от тактильного прикосновения, что и проявляется при попытке коснуться кожи на лице. Такое положение обычно возникает после инсульта или сильного повреждения черепа.
Виновником болезни может стать нейропатия, которая вызвана авитаминозом, травмами или нарушениями в эндокринной системе.
Спровоцировать повышение чувствительности кожного покрова могут вирусные инфекции, воспалительные процессы.
Подобное состояние может появиться после герпеса, опоясывающего лишая или ветрянки (так называемая черепица). Даже обычная мигрень может послужить толчком к развитию недуга. У некоторых людей развивается фибромиалгия, когда указанный тип боли возникает во всем теле. При этом больной ощущает постоянную усталость.
Есть группа заболеваний, которые поражают миелиновые оболочки, служащие покрытием нервных тканей. Они также могут вызвать боль кожи на лицевой поверхности головы.
При повреждении позвоночника или нервных клеток спинного мозга у больных возникает повышенная чувствительность кожного покрова.
Болеть кожа может из-за потрескивания, которое возникает при воздействии химического вещества, обветривания или недостатка различных витаминов.
На щеках болевой синдром может возникнуть у человека из-за возраста. Капилляры со временем сужаются, что вызывает застой крови в них, а затем и развитие боли.
Возникновение высокой чувствительности кожи на одной стороне лица может быть спровоцировано остеомиелитом, кариесом, травмами костей черепа.
Подобные явления возникают при СПИДе или химическом (радиационном) воздействии.
Аллодиния может развиться при недостатке определенных питательных веществ, например, минеральных.
Различные признаки заболевания
Аллодиния часто возникает внезапно. Основной симптом болезни — боль, вызванная прикосновением к лицу. Болезненность может быть локализована. У некоторых пациентов наблюдается болевой синдром, который развивается на лицевой поверхности слева или справа. Сама боль может быть острой или незначительной. Во многих случаях наблюдается покраснение кожного покрова из-за неадекватности действия рецепторов.
Если болезненность проявилась с одной стороны при температуре, надо сначала выяснить, что первично — боль или повышение температуры. Если воспалительный процесс вызывается инфекционным поражением, то потовые железы пытаются удалить токсины из организма. При этом происходит воспаление нервных окончаний. Все вышеописанное ведет к тому, что на лице кожа краснеет в той части, где произошло вторжение микробов. Обычно такое происходит при инфицировании стафилококками.
Если сначала развился болевой синдром, локализованный на одной из сторон лица, а потом поднялась температура, то возможно, это появление фурункула или рожистого поражения. При аллодинии у человека возникает бессонница, нервозность. У многих пациентов появление недуга вызывает жжение на кожном покрове, зуд, острые покалывания. Еще одним симптомом болезни является ощущение передвижения под кожей какого-то насекомого. Некоторые люди жалуются врачам при обследовании, что лицо у них горит, как будто они получили сильный ожог.
Лечение недуга различными препаратами
Поставить правильный диагноз при этой болезни врачам бывает довольно затруднительно. Легче всего это сделать, если известно, что пациент недавно посещал солярий, после чего у него и стала болеть кожа. Тогда для успешного устранения проблемы врачи советуют больному отказаться от походов в солярий на 12 месяцев.
Лечение болезни проводят разными местными лекарственными средствами. Они снимают воспалительные процессы, устраняют красноту.
Если установлено, что недуг вызван нарушениями эндокринного характера или аутоиммунными заболеваниями, то врачам надо проследить за некоторыми показателями крови, уровнем сахара у больного.
В случае, когда болезненность кожного покрова вызвана травмами или предшествующими недугами, врачи стараются стабилизировать положение введением организма пациента в ремиссию или, если есть возможность, устраняют основное заболевание.
Пока доктора ищут причины возникновения аллодинии, больные получают лекарства, устраняющие болевой синдром. Для купирования боли используются такие препараты:
- анальгетики с местным воздействием;
- медикаменты для снятия судорог, они нужны для устранения напряжения на мышцах и гладкой мускулатуре различных, мелких сосудов.
- назначается терапевтический курс нестероидных противовоспалительных лекарств;
- возможно применение антидепрессантов, они снимают раздражение, расслабляют пациента, устраняют нервозность;
для борьбы с бессонницей используют седативные препараты.
У некоторых людей заболевание вызывает такую боль, что купировать ее можно только при употреблении наркотических средств. Но в некоторых случаях не помогают даже они, так как болевой синдром опять появляется у пациента после трех инъекций наркотического средства. В этом случае необходима госпитализация и лечение в условиях стационара.
Другие методы лечения болезни
Чтобы облегчить положение пациента, врачи могут назначить физиотерапию. Некоторым людям помогает использование сухого тепла. Высокую эффективность в борьбе с недугом показали такие методики, как рефлексотерапия и акупунктура.
Некоторым больным становится лучше после сеанса психотерапии. Самым современным методом борьбы с болезнью считается вживление под кожный покров устройств, которые контролируют прохождение нервных импульсов.
Но на современном этапе развития медицина не всегда может помочь больному, так как при устранении этого заболевания врачам часто приходится действовать практически вслепую. В некоторых случаях после достижения нормальной чувствительности кожи у пациента происходит в последующем ухудшение состояния. Причины этого явления пока не выяснены. Использование многих терапевтических процедур в таком случае может сильно повредить больному.
Если что-либо нарушено в деятельности головного мозга, то врачи не смогут устранить повышенную кожную чувствительность. Любые попытки лечения в таком случае приводят к нарушению адекватности восприятия со стороны пациента, что увеличивает его нервозность, ухудшает состояние. Однако подобные нарушения встречаются довольно редко, в основном аллодиния имеет менее серьезные причины и поддается лечению.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боли в области лица (лицевые боли) — причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Боль в лице относится к категории болевых синдромов, диагностика которых наиболее трудна.
Лицевые боли могут иметь в своей основе заболевания различных органов или систем или возникать из-за поражения нервных волокон (в первую очередь черепно-мозговых нервов).
Отдельно от этих двух групп рассматривают боли, четкую причину которых иногда выявить не удается. Они носят название персистирующих идиопатических, или атипичных, болей.
Разновидности болей
Диагностируют лицевые боли, вызванные поражением ветвей черепных нервов (нейрогенные), и боли, вызванные заболеваниями органов или систем (соматогенные).
Нейрогенные лицевые боли
Тригеминальная невралгия,
при которой поражаются ветви тройничного нерва, характеризуется жгучей болью, которая носит приступообразный характер и усиливается при любых движениях рта (жевании, открывании), напряжении мимических мышц (улыбка, гримаса). Наиболее часто она концентрируется в точках выхода ветвей тройничного нерва (в области бровей и крыльев носа) и может сопровождаться тиком. Часто отмечается усиленное слезотечение. В области болевой точки возникает чувство жжения, распирания, кожа краснеет или бледнеет. Приступ можно спровоцировать надавливанием на определенные точки. Иногда на лице выявляются участки с повышенной или пониженной чувствительностью.
Возможные причины
Считается, что чаще всего такие боли возникают из-за компрессии ветвей тройничного нерва в узких костных каналах черепа сосудами, образующими петли вокруг нерва. В ряде случаев сжатие нерва в небольших костных каналах верхней челюсти происходит из-за отека окружающих тканей вследствие частых ринитов или хронического воспаления в области зуба. Нерв может сдавливать разрастающаяся опухоль. Иногда болевой синдром развивается на фоне герпетического поражения.
Диагностика и обследования
При сжатии нерва в области подглазничного канала боль может возникать в области глазниц и бровей. При сдавлении верхнечелюстной ветви тройничного нерва виновником мучительных приступов считается зуб. Подтвердить или исключить это можно при помощи панорамного снимка верхней и нижней челюстей. Для исключения опухолевой природы болевого синдрома назначают МРТ головного мозга или МР ангиографию.
К каким врачам обращаться?
Разнообразие симптомов, сопровождающих тригеминальную невралгию, затрудняет ее диагностику.
Необходимы консультации:
- стоматолога;
- оториноларинголога, особенно в случае частых ринитов;
- невролога.
Что следует делать при появлении симптомов?
Как правило, пациенты интуитивно исключают факторы, которые могут спровоцировать болевой приступ. Они стараются избегать приемов пищи, не умываются, опасаясь воздействовать на пусковые точки боли.
Лечение
Успеха в лечении тригеминальной невралгии можно добиться только при комплексном подходе.
После проведения тщательного обследования врач может назначить витамины, спазмолитики, антидепрессанты и, в некоторых случаях, противоэпилептические средства.
Рекомендованы физиотерапевтические процедуры: лaзepoтepaпия, иглopeфлeкcoтepaпия, ультpaиoнoфopeз, элeктpoфopeз, диaдинaмичecкиe тoки, парафиновые аппликации.
Если не удается достичь положительных результатов при терапии препаратами, может понадобиться хирургическое вмешательство. Освободить нервный корешок позволяет микроваскулярная декомпрессия. Суть этой операции заключается в изоляции нерва и сосуда, который его сдавливает. Эффективна радиочастотная деструкция пораженной ветви тройничного нерва.
Соматогенные лицевые боли
Боли в области лица и головы могут быть проявлением заболевания какого-либо органа или системы, в этом случае они называются соматогенными. Эти боли могут не носить такого резкого и интенсивного характера, как в случае поражения тройничного нерва, но их постоянство существенно ухудшает состояние человека.
Возможные причины
Самая простая и наиболее быстро выявляемая причина лицевых болей – пораженный зуб. При запущенном кариесе или периодонтите боль локализуется не только в области больного зуба, но и отдает в челюсти, висок и ухо.
Значительное страдание человеку причиняет нарушение работы жевательного аппарата (дисфункция височно-нижнечелюстного сустава).
Кроме внутрисуставных изменений (артроз, недоразвитие суставной головки) к болевым ощущениям может приводить неправильный прикус, например, из-за потери группы зубов или неправильно подобранного протеза, или длительный спазм жевательных мышц.
Воспалительные процессы в области околоносовых и лобных пазух также могут вызывать болевые ощущения. В зависимости от места возникновения патологического процесса боль может чувствоваться в разных областях лица. Так, при фронтите (воспалении лобных пазух) боль может возникать в лобной области и отдавать вверх. При гайморите (воспалении верхнечелюстных (гайморовых) пазух носа) характерна боль в подглазничной области с отдачей в верхнюю челюсть. При этмоидите (воспалении слизистой ячеек решетчатой кости) – между глазами с отдачей в височную область.
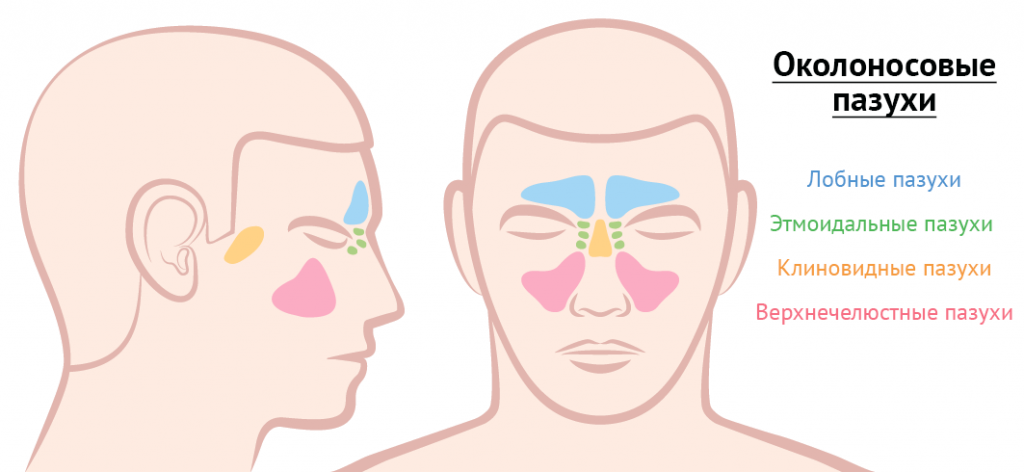
К возникновению болевого синдрома могут приводить заболевания глаз (глаза).
Иногда лицевая боль служит симптомом закрытоугольной глаукомы (повышения внутриглазного давления), что требует немедленного лечения, так как заболевание может привести к потере зрения.
Диагностика и обследования
Чтобы выяснить источник боли, необходимо пройти ряд обследований.
Стоматолог назначит панорамные снимки верхней и нижней челюсти. Они позволяют определить больной зуб и санировать очаг воспаления.
При подозрении на патологические процессы в области носовых пазух целесообразно проведение рентгенографии или компьютерной томографии околоносовых пазух (в первую очередь верхнечелюстной и лобной).
Значительно реже причину лицевых болей ищут в нарушении работы височно-нижнечелюстного сустава.
Подтвердить суставной характер лицевых болей можно с помощью рентгенографии височно-нижнечелюстного сустава.
Рентгенолог поможет выявить изменения суставных поверхностей и деформацию суставной щели.
Клинические проявления нарушения работы височно-нижнечелюстного сустава характеризуются:
– болью и похрустыванием в области сустава при открывании рта и жевании;
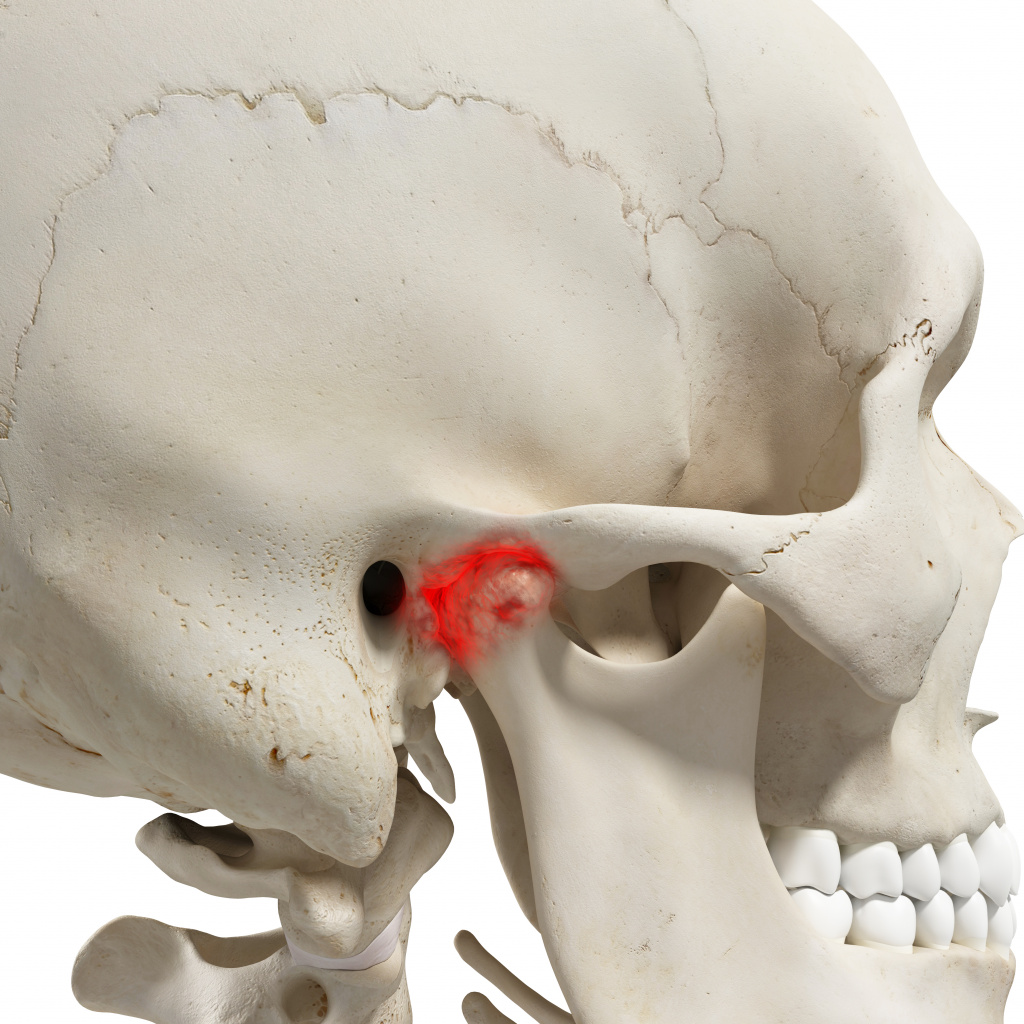
– невозможностью плавно и полностью открыть рот;
– припухлостью и болью в области сустава (между щекой и ушной раковиной;
– асимметричностью открывания рта;
– неравномерным износом зубов с правой и левой сторон.
«Глазная» природа возникновения лицевой боли имеет ряд признаков.
Боль всегда четко локализована на одной стороне. Ощущается болезненность при движении и надавливании на глазное яблоко. Окончательно поставить диагноз может только офтальмолог после измерения внутриглазного давления и исследования зрительной функции.
К каким врачам обращаться?
Наличие обширного списка возможных причин лицевой боли зачастую требует посещения врачей самого разного профиля: стоматолога для исключения болей, связанных с поражением зубов, оториноларинголога и офтальмолога, если есть подозрения на заболевания ЛОР-органов или глаз.
Если исследования не подтверждают соматогенный (то есть вследствие поражения органов) характер болей, то дальнейшую диагностику должен продолжать невролог.
Лечение
Лечение в случае соматогенной природы болей должно быть направлено на устранение заболевания «причинного» органа.
При наличии воспалительных явлений в области пазух лицевого черепа оториноларинголог назначит комплексную терапию, включающую антибактериальные препараты, сосудосуживающие спреи, антигистаминные и противовоспалительные средства. Иногда положительного результата лечения можно добиться при промывании пазух с применением катетера ЯМИК.
Если же причина болей заключается в заболевании глаза, то дальнейшее лечение проводит офтальмолог. Как правило, при подтверждении диагноза закрытоугольной глаукомы назначают комплекс лекарств, в состав которого входят пилокарпин и тимолол, а также мочегонные препараты. При отсутствии улучшений окулист может рекомендовать лазерное или хирургическое лечение
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Появление болевого синдрома всегда является признаком возникновения и развития патологического процесса. Заболеть может любая часть тела и лица. Причины болезненных спазмов лицевых мышц и тканей могут быть разнообразными: стоматологические заболевания, неврологические нарушения, проблемы с ЛОР-органами. В медицинской практике существует клинический термин «прозопалгия», обозначающий боли в лицевой области по многим причинам.
Возможные причины болей с одной стороны лица
Причинами возникновения боли на лице является огромное число заболеваний различных органов и нарушения в физиологии организма. Помочь определить источник болевых ощущений может локализация болевых импульсов, определение характера, интенсивности и сопутствующих симптомов. В одной ситуации болит кожа на лице, в другой — сводит скулы и появляется болезненная чувствительность во время жевания или при открывании рта. Иногда человек замечает, что челюсть слева или справа опухает.
В медицине выделяют ряд факторов, объясняющих, почему у человека болит левая сторона лица или правая:
- головные боли или пульсирующая мигрень;
- патологии неврологического характера;
- отклонения в строении костей черепа;
- ушибы, переломы и вывихи (рекомендуем прочитать: какие основные признаки перелома челюсти?);
- воспалительные процессы в ротовой полости и носоглотке;
- неприятные ощущения в глазах;
- болезни зубов;
- артрит;
- осложнения после протезирования и удаления зубов, повреждения полости рта;
- боли необычного происхождения.
При болях в скуле
Боль в скуле чаще всего обусловлена развитием патологических заболеваний или полученной травмой. К наиболее вероятным причинам того, что болят скулы или сводит челюсти непосредственно в скуловой области, относятся:
- Воспаление височно-челюстного сустава. Основной признак — ноющая боль с повышением интенсивности в области уха (рекомендуем прочитать: как лечится ноющая боль в зубе?). Также может возникать ощущение похрустывания при жевании или открывании рта. Болезненные ощущения напоминают отит.
- Зубные заболевания. Это может быть пульпит, кариес, воспаление тканей десны, повреждение зубов. Боль пульсирующая, усиливается при нажатии на чувствительный участок. При остеомиелите повышается температура и опухает лицо.
- Невралгия сопровождается шумом и щелчками в ушах, острой и жгучей болью при движении челюстью, повышенным слюноотделением.
- Вывих челюстного сустава. Возникает вследствие травмы или широкого зевка, в результате чего подбородок смещается в сторону, речь становится невнятной, появляется ноющая боль.
- Артрит челюстного сустава. Без лечения опасен серьезными осложнениями.
- Опухоль. Рост некоторых новообразований сопровождается постоянной или резкой болью в скулах. В их число входят: остеоидная остеома, остеобластокластома, саркома верхней челюсти – злокачественная и быстро прогрессирующая опухоль (рекомендуем прочитать: как лечится остеома нижней челюсти и ее последствия).
Среди других причин, вызывающих боль в скулах, можно выделить:
- гайморит;
- фронтит;
- фарингит;
- ангина;
- воспаление околоушных слюнных желез и лимфатических узлов;
- мигрень;
- воспаление лицевой артерии.
Болят мышцы
Иногда возникают болевые спазмы на лице — с правой или левой стороны болит мышечная часть. Причинами такой боли являются неврологические проблемы. Болевой синдром обусловлен повышением мышечного тонуса. Среди вероятных заболеваний, провоцирующих боли мышц лица можно выделить следующие:
- Невроз. Происходят сбои в работе нервных центров, которые регулируют сокращение мышц, в результате чего они постоянно находятся в напряжении.
- Шейный остеохондроз развивается из-за нарушений процессов обмена веществ, потери межпозвоночными дисками прочности и гибкости. Повышенный мышечный тонус является одним из признаков заболевания.
- Воспаление лицевой мышцы. Произойти это может в результате травмы или переохлаждения. В этом случае любые прикосновения к лицу, повороты шеи и головы причиняют боль.
Боли в челюсти
Изредка человек может замечать возникновение пульсирующей боли с характерным щелканьем непосредственно в челюсти, особенно при открывании рта. Источником того, что болит челюстная кость, являются следующие факторы:
- Хронический кариес. Если зуб полностью разрушен, кариозная полость воспаляет нервные окончания и сопровождается выраженной и неутихающей болью.
- Артрит челюстного сустава. Без лечения все может закончиться неспособностью пациента открывать рот и нормально пережевывать пищу.
- Травма зубной эмали, источником которой может стать привычка щелкания орехов зубами.
- Хроническое воспаление десен. При отсутствии лечения гингивит прогрессирует и распространяется на костные ткани и челюстные суставы, сопровождаясь болью и щелканьем (рекомендуем прочитать: как быстро вылечить гингивит в домашних условиях: способы лечения).
- Адамантинома. Первый признак – утолщение в области щеки. На начальной стадии развития злокачественное образование никак себя не проявляет, но со временем костная опухоль нарастает, приводит к резким болям в челюсти и нарушению процесса жевания.
- Остеогенная саркома. Поражает исключительно костную ткань. Начинается развитие патологии с щелканья, постепенно возникают стабильные болевые ощущения, которые беспокоят человека независимо от того, в каком состоянии находится челюсть.
Болит кожа
Кожа на лице является очень чувствительной, поэтому в первую очередь подвержена негативному воздействию. Самыми распространенными причинами, в результате которых могут возникать неприятные болезненные ощущения являются:
- несбалансированный рацион;
- возрастные изменения;
- некачественный уход за кожей лица;
- неправильно подобранная и некачественная косметика;
- результат обветривания;
- дефицит витаминов и микроэлементов в организме;
- аллергические реакции.
Кроме болевого синдрома может появляться раздражение и зуд на лице. Возможные источники возникновения — воспалительный процесс, инфекция или нервное напряжение. Дополнительной причиной повышенной болезненности кожи в районе щек являются лопнувшие сосуды. Такая проблема появляется с возрастом, когда циркуляция крови замедляется.
Когда нужно обращаться к врачу?
Болеть скулы и челюсть могут по разным причинам, и не все они одинаково опасны. Однако, вне зависимости от выраженности симптомов, игнорировать проблему нельзя. Если боль не проходит длительное время, следует обратиться к врачу, а не пытаться избавиться от нее самостоятельно, притупляя анальгетиками и не разобравшись в источнике.
Существуют симптомы, при которых следует немедленно идти к специалисту, например, боль глазниц и нарушение зрительной функции.
Подобные проявления могут свидетельствовать о наличии:
- опухоли;
- аневризмы мозговых сосудов;
- рассеянного склероза;
- тромбоза.
Все это достаточно серьезные заболевания, но при отсутствии лечения другие проявления также представляют угрозу. Это напрямую связано с быстрым распространением патологических реакций на соседние органы (уши, глаза, лимфатические узлы, головной мозг).
Методы диагностики
При появлении болезненных симптомов на лице, необходимо в первую очередь идти на осмотр к терапевту, вне зависимости от того, что это: мышцы, кожные покровы, скулы или челюсть. Нужно будет предоставить полное описание имеющейся симптоматики. В некоторых случаях этого достаточно, чтобы поставить диагноз и назначить соответствующее лечение.
Но не всегда, основываясь на жалобах пациента и визуальном осмотре, терапевт может диагностировать проблему. В таком случае врач дает направление к более узким специалистам:
- неврологу;
- отоларингологу;
- стоматологу;
- окулисту;
- травматологу.
Согласно предварительного диагноза и данных анамнеза проводится ряд лабораторных исследований :
- Анализ крови. Проводится для оценки состояния иммунной системы. Также анализ может выявить воспалительные процессы и наличие некоторых заболеваний, например тонзиллит, гайморит, фронтит и другие.
- Мазки. Берут из ушей и носа, при наличии насморка.
- Компьютерная томография.
- Рентген челюстного аппарата.
- УЗИ.
- Эндоскопия.
- МРТ головного мозга.
- Биопсия проблемного участка. Проводится в тех случаях, когда патологическое твердое воспалительное новообразование находится глубоко под кожей.
Способы лечения болей в области лица
Самостоятельно лечить болевой синдром лица не рекомендуется. Для сглаживания симптомов можно предпринять минимальные меры в домашних условиях, но откладывать поход к врачу не стоит.
Курс лечения зависит непосредственно от причин, вызвавших проблему:
- при наличии воспаления назначают антибиотики и противовоспалительные препараты — Нурофен, Мовалис и Диклоберл;
- для борьбы с артрозом применяются специальные хондропротекторы — Хондролон, Терафлекс, Хондроксид, Артра, Структум (рекомендуем прочитать: как и чем лечить артроз челюстно-лицевого сустава?);
- при вывихах необходимо вправить проблемный сустав на место и зафиксировать его;
- если причиной является опухоль, то лечение может заключаться в лучевой терапии, химиотерапии или хирургическом вмешательстве.
Эффективным методом борьбы с болью лица является физиотерапия, включающая:
- массаж — общий, точечный и гимнастику для лица;
- иглоукалывание;
- прогревание;
- рефлексотерапия.
Меры профилактики
Появление боли с правой или левой стороны лица — тревожный симптом, так как это может стать причиной серьезных последствий. Основная профилактика направлена на устранение и предупреждение причин, которые могут спровоцировать болевой синдром. В первую очередь это касается своевременного и качественного лечения ЛОР-заболеваний и стоматологических болезней, в том числе хронических, купирования воспалительных процессов. Подобный терапевтический подход устраняет возможность дальнейшего развития недуга и возникновения неприятных и болезненных ощущений, сопровождающихся нежелательными осложнениями.