Чаво об атопическом дерматите
16.08.2006, 09:50 | |||
| |||
Атопический дерматит у детей. Атопический дерматит или атопическая экзема — это воспалительное заболевание кожи, поражающее, в основном, малышей. У младенцев заболевание начинается в возрасте нескольких недель и поражает кожу «выпуклых» областей тела (щечки, наружные стороны конечностей). Очень часто выражена сухость пораженных участков. Зуд начинается, примерно, с 3-х месячного возрaста и проявляется у таких малышей, обычно, в виде нарушений сна. Внешний вид кожных проявлений зависит от стадии заболевания на момент осмотра ( обострение или ремиссия). У детей старше 2-х лет проявления АД обычно располагаются на cгибательных поверхностях суставов (на внутренней поверхности локтей, под коленями..). Лихенификация (утолщение и огрубление) кожи — частый симптом, говорящий о хроническом местном зуде. Нужны ли дополнительные обследования для постановки диагноза? Нет. Диагноз ставится клинически. Единственным возможным тестом может быть исследование пищевых аллергенов, если замечено, что определенные виды пищи вызывают у ребенка обострение АД. Лечение АД. При обострениях основой лечения будут местные стероиды, которые делятся на 4 класса по силе действия: класс 1 — слабые, класс 2 — средние, класс 3 — сильные, класс 4 — очень сильные. 4 класс противопоказан грудничкам и маленьким детям и не должен использоваться в любом возрасте для лечения АД на лице, складках кожи и ягодицах. 3 класс может использоваться в течение очень непродолжительного времени на очень воспаленных или лихенизированных участках на руках и ногах. 2 класс может использоваться в любом возрасте и на любом участке тела. 1 класс имеет слабый терапевтический эффект. Для лечения АД в складках кожи и мокнущих повреждений лучше использовать препараты в виде крема. Мази (ointments) рекомендуется применять на сухих и лихенизированых участках. Рекомендуется смазывать повреждения стероидными препаратами 1 раз в день. это не менее эффективно чем более частое нанесение, но риск побочных действий меньше. Длительность лечения обострения: Используют два основных метода: 1) короткий курс более сильного стероидного препарата, затем переход на эмолленты до следующего обострения. 2) ежедневное нанесение кортикостероидного препарата до полного исчезновения симптомов, затем переход на эмолленты. Вторая группа препаратов для лечения обострений — tacrolimus и pimecrolimus (calcineurin inhibitors). Серьезных краткострочных побочных эффектов отмечено не было, за исключением небольшого чувства жхения. Однако, в связи с тем, что эти препараты являются иммуносупрессорами, изучается возможность их долгосрочного карциногенного эффекта. Пока подтверждений карциногенного эффекта нет. Препарат разрешен к применению у детей старше 2-х лет при обострении 2 раза в день до исчезновения симптоов. Для предупреждения обострений: Основные препараты — эмолленты, то есть средства, предупреждающие потерю кожей влаги. Не рекомендуется долгое купание и купание в горячей воде. Непродолжительная ванна или душ, теплая вода, специальные моющие средства, не сушащие кожу. Нанесение эмоллентов непосредственно после мытья. Одежда — хлопок, мягкий полиэстер. Исключить шерсть, флис. Есть данные о связи АД с психологическими проблемами и стрессами. P.S.Спасибо д-ру Яне Студенцовой за перевод данных об основных положениях о лечении АД.
|
Лечение
Лечение атопического дерматита включает следующие мероприятия: элиминацию причинных аллергенов, местную и системную фармакотерапию, обучение пациента, реабилитацию и профилактику.
Цели лечения
Лечение заболевания включает достижение следующих целей.
— Достижение клинической ремиссии заболевания.
— Устранение или уменьшение воспаления и кожного зуда, предупреждение и устранение вторичного инфицирования, увлажнение и смягчение кожи, восстановление ее защитных свойств.
— Профилактика развития тяжелых форм атопического дерматита.
— Профилактика развития респираторных симптомов у больных
атопическим дерматитом.
— Восстановление утраченной трудоспособности.
— Уменьшение фармакологической нагрузки.
— Улучшение качества жизни больных атопическим дерматитом.
Показания к госпитализации:
— Выраженное обострение атопического дерматита, нарушение общего состояния.
— Распространенный атопический дерматит с явлениями вторичного инфицирования.
Немедикаментозное лечение
— Уменьшение влияния провоцирующих факторов, таких, как потливость, стресс, быстрая смена температуры окружающей среды, использование мыла и детергентов, грубая одежда из шерсти
— Элиминация причинно-значимых аллергенов.
При тяжелом и упорном течении атопического дерматите применяют метод фотохимиотерапии (PUVA-терапия — Psor, Ultraviolet А), в основе которого лежит сочетанное использование фотосенсибилизаторов фурокумаринового ряда и длинноволнового ультрафиолетового излучения в диапазоне волн 320-400нм. Однако опубликованы данные о повышенном риске развития меланомы и других форм рака кожи у больных после проведения PUVA-терапии.
Медикаментозное лечение
Наружная терапия
Местное лечение должно устранять или уменьшать зуд, купировать воспалительные реакции и стимулировать репаративные процессы в коже, предупреждать и устранять вторичное инфицирование увлажнять и смягчать кожу, восстанавливать ее защитные свойст
— Применяют различные смягчающие и питательные средства, которые следует наносить на кожу сразу после принятия ванны/душа.
— Неэффективность смягчающих и питательных средств служит показанием для назначения наружных средств, содержащих глюкокортикоиды, эффективность которых доказана(А). Местные глюкокортикоиды классифицируют по составу действующих веществ, наличию или отсутствию молекулы фтора, силе противовоспалительной. Поддерживающая терапия с применением наружных средств, содержащих глюкокортикоиды, интермиттирующими курсами предотвращает развитие обострения атопического дерматита. Например: двукратное применение флутиказона в неделю на фоне постоянного использования увлажняющих средств в течение 16 нед значительно снижало частоту обострений атопического дерматита по сравнению с плацебо (19 против 64% и 40 против 56% соответственно).
— При гнойничковых поражениях кожи используют ЛС с антимикробным действием. При наличии грибковой инфекции целесообразно применение наружных противогрибковых ЛС. При осложненных формах, вызванных бактериальной и грибковой флорой, целесообразно применение комбинированных ЛС.
— Местные иммунодепрессанты — ингибиторы кальциневрина (пимекролимус, такролимус) эффективно контролируют легкие и среднетяжелые формы атопического дерматита. Их рекомендуют для длительного использования как у детей с 3 мес жизни, так и
у взрослых.
Примечание:
С какого возраста детям можно назначать стероидные(гормональные) крема и мази
[Ссылки доступны только зарегистрированным пользователям ]
FDA рекомендует с 2 лет пимекролимус(элидел), накапливаются пока еще данные по безопасности у детей, см. поиск на форуме также.
— Уход за кожей включает использование наружных лечебно-косметических средств, а также специальных мероприятий по устранению триггерных факторов и должен производиться как в периоды обострения, так и во время ремиссии заболевания.
Системная фармакотерапия
Системная фармакотерапия предусматривает применение антигистаминных ЛС, глюкокортикоидов, антибактериальных, седативных (и других психотропных) средств, иммунотропных препаратов, а также ЛС, воздействующих на другие органы при нарушении их функций.
Антигистаминные средства
По поводу использования антигистаминньгх ЛС ведутся широкие
дискуссии. Нет убедительных доказательств их эффективности
как противозудных средств, поэтому их применение считают нецелесообразным. С другой стороны, их применение (в большей
степени препаратов I поколения) клинически можно считать
оправданным, поскольку существует многолетний опыт их
успешного использования, а также отсутствуют альтернативные
противозудные средства. Для определения целесообразности
их применения при атопическом дерматите необходимо проведение широкомасштабных рандомизированных, плацебо-контролируемых исследований.
Наличие у многих больных атопическим дерматитом респираторных проявлений атопии (сезонного и/или круглогодичного аллергического ринита и риноконъюнктивита) служит дополнительным показанием к использованию антигистаминньгх ЛС.
Глюкокортикоиды
Системные глюкокортикоиды можно назначать в случае длительного выраженного обострения распространенных форм атопического дерматита (поражение не менее 20% кожного покрова) при неэффективности местной терапии, а также больным с тяжелым диффузным атопическим дерматитом, протекающим без клинических ремиссий. Применение системных глюкокортикоидов при атопическом дерматите должно быть обосновано с учетом сопоставления ожидаемой пользы возможных нежелательных эффектов, что значительно ограничивает использование этих ЛС.
У детей, страдающих атопическим дерматитом, следует избегать назначения глюкокортикоидов.
Осложнения терапии глюкокортикоидами:
— угнетение коры надпочечников, стероидная зависимость, арте риальная гипертензия, гастродуоденальные осложнения, панкреатит, остеопороз, асептический некроз костей, катаракта, сахарный диабет, нарушение липидного обмена, миопатия, синдром Иценко-Кушинга, острый психоз, задержка физического развития.
Системное применение антибиотиков целесообразно при атопическом дерматите, осложненном пиодермией, а также при наличии очагов хронической инфекции.
При упорном течении атопического дерматита и неэффективности других видов терапии возможно назначение циклоспорина.
Лечение сопутствующих заболеваний проводят в соответствии с установленными стандартами.
Аллерген-специфическая иммунотерапия.
АСИТ может проводиться больным с атопическим дерматитом, в особенности при сочетании с БА и/или риноконъюнктивитом, хотя достоверных доказательств ее эффективности и безопасности ввиду малочисленности клинических исследований при этом заболевании не получено. Появились публикации, свидетельствующие о клинической эффективности АСИТ аллергенами домашней пыли у больных АТД.
Обучение пациента
Образовательные программы предусматривают обучение участников лечебного процесса: больного, членов его семьи, медицинских работников в аллергошколе. Пациента обучают следующему:
— Соблюдать рекомендации по уменьшению контакта с провоцирующими факторами и аллергенами, а также соблюдать элиминационные диеты, в особенности у детей.
— Избегать интенсивной физической нагрузки, при которой усиливаются потоотделение и зуд.
— Не носить грубую одежду, в особенности из шерсти или cинтетических материалов; большинство больных атопическим дерматитом предпочитают носить одежду из хлопчатобумажных тканей.
— Не использовать различные раздражающие вещества, стиральные порошки, сильные моющие средства, растворители, бензин, клеи, лаки, краски, различные средства для чистки мебели, полов, ковров
и др.
— Избегать контакта кожи рук с растениями, а также с соками овощей и фруктов.
— Избегать воздействий крайних значений температуры и влажности.
— Избегать стрессовых ситуаций.
— Ежедневно принимать душ с использованием моющих средств, содержащих мыло.
— Для поддержания ремиссии постоянно использовать увлажняющие
и смягчающие питательные кремы, которые следует наносить сразу после принятия душа или ванны.
Показания к консультации других специалистов
Для выявления сопутствующей патологии и ее коррекции показаны консультации узких социалистов: гастроэнтеролога(по показаниям), оториноларинголога(по показаниям), психоневролога (по показаниям), эндокринолог; (по показаниям), стоматолога (по показаниям).
Дальнейшее ведение
После проведения стационарного или амбулаторного лечения больные подлежат диспансерному наблюдению, цель которого — предупреждение прогрессировать заболевания и его обострений. В этот период проводят реабилитационные мероприятия, которые направлены на достижение стойкой клинической ремиссии, улучшение качества жизни, предупреждение инвалидности, а при наступившей инвалидности — на восстановление трудовой, бытовой, общественной деятельности пациента, социальной адаптации, соответствующей его возрасту, потребностям и интересам.
Диспансерное наблюдение за детьми, больными атопическим дерматитом, проводит врач-педиатр, за взрослыми — аллерголог и дерматолог.
В реабилитационный период больные могут наблюдаться также узкими специалистами при наличии показаний.
Прогноз
Прогноз при атопическом дерматите, хотя заболевание носит хронический рецидивирующий характер, благоприятный.
Продолжение
г) Смеси на козьем молоке (Нэнни, Кабрита и др) не являются способом лечения АтД. Если у ребенка непереносимость коровьего молока, у него почти наверняка есть и непереносимость козьего, их белковый состав почти идентичен.
Смеси на соевом белке (Фрисосой, Симилак Изомил и тд) использовать при АтД нужно с осторожностью, поскольку соя сама по себе является сильным аллергеном. Но иногда соевая смесь при АтД приносит клиническое облегчение.
Смеси с частичным гидролизом белка (Нутрилон Комфорт, Нан ГА и тд) — это не лечение АтД, это профилактика пищевой аллергии; используются до старта симптомов, если есть предпосылки (прежде всего, отягощенный семейный анамнез).
Смеси с полным гидролизом белка (Нутрилон Пепти Аллергия, Фрисопеп АС и др) показаны только той части детей, у которых АтД связан с пищевой аллергией. Это определяется индивидуально: по крови в стуле, по эозинофилии в анализе крови, по уровню общего IgE, и, главное, по положительному клиническому ответу на эти смеси.
Смеси аминокислотные (Неокейт, Альфаре Амино и тд) — используются когда есть тяжелая пищевая аллергия, при недостаточном клиническом ответе на полногидролизные смеси.
д) Местные (топические) глюкокортикостероидные кремы, или, в просторечии, «гормональные мази» — показаны только при выраженном обострении, только коротким курсом, только после обсуждения с врачом правил их применения.
Таблица активности основных топических стероидов — в приложенной к посту фотографии.
е) Топические ингибиторы кальциневрина (пимекролимус и такролимус) — по эффекту и показаниям похожи на топические стероиды, но не содержат гормонов (для некоторых боязливых родителей это критично), и являются второй линией терапии в случаях, когда стероиды не подошли.
ж) Антигистаминные препараты первого (Супрастин, Фенистил и др) и второго (Зиртек, Кларитин и др) поколения НЕ лечат АтД, они только снижают зуд. Полезны только на пике зуда, для облегчения самочувствия.
з) Анализы на общий IgE, специфические IgE, эозинофильный катионный белок, Фадиатоп Иммунокап, скарификационные кожные пробы, прик-тесты и прочее аллергологическое обследование имеет высокую стоимость и показано далеко не всем пациентам, а тем кому все же показано — нередко ничем не помогает в тактике лечения. Поэтому до прямой рекомендации вашего врача сдавать все это не надо.
и) Прививки ребенку с АтД показаны еще больше, чем здоровому. Потому что если он заболеет, например, коклюшем, то риск аллергических реакций и обострений АтД от болезни и лекарств у него на несколько порядков выше, чем риск обострений и аллергических реакций на прививку от коклюша. Поэтому тут из двух зол выбираем меньшее.
Но вакцинировать следует на минимальном проявлении АтД: для кого-то это бархатистая кожа, а для кого-то сухость, лихенизация и немного царапин-расчесов — все индивидуально. И быть готовым к тому, что прививка может вызвать временное обострение АтД, которое, потом, снимается адекватной терапией. Подробнее о ложных противопоказаниях к прививкам: https://vk.com/wall10208768_2735
*****
Итак, со временем (примерно к школе) АтД проходит бесследно у 9 из 10 детей. Основа лечения: эмоленты постоянно и топические стероиды коротко и локально, при обострении. Суть лечения в увлажнении кожи, предотвращении обострений, лечении возникающих обострений и лечении их осложнений.
Никакой связи между дисбактериозом или кишечником вообще и АтД нет, это мифы. О дисбактериозе тут: https://vk.com/wall10208768_2853
Выявить и исключить аллерген, чтобы вылечить АтД — очень заманчивая идея, но почти никогда не работает. Во-первых, потому что только у трети больных есть эта связь (см выше), а во-вторых, если и удастся выявить пищевой аллерген — исключить его не так просто, как кажется. Особенно когда аллергенов много.
Что такое атопический дерматит
Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
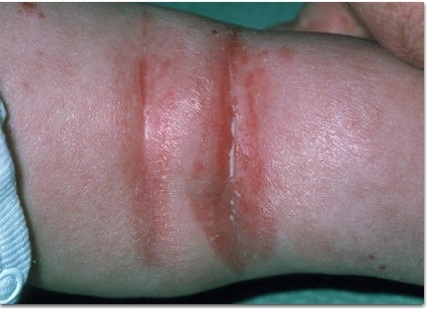
Фото: атопический дерматит у детей
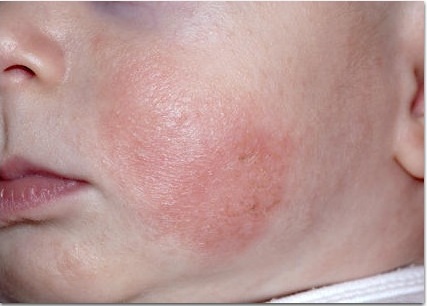
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.
Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней («складчатые») и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных.
Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов.
К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды.
Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе.
Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии.
При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения.
Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)


