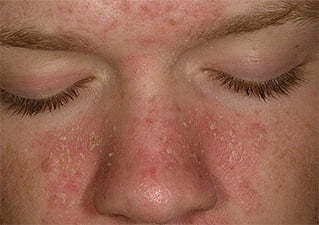
Что такое неспецифический дерматит

Что такое атопический дерматит
Атопический дерматит хроническое аллергическое воспалительное заболевание кожи, сопровождающееся зудом. Заболевание обычно начинается в раннем возрасте, у 45% детей первый эпизод атопического дерматита происходит в первые 6 месяцев жизни, у 60% – в течение первого года жизни. Заболевание имеет три стадии развития, которые могут разделяться периодами ремиссии или переходить одна в другую.
С возрастом изменяются как внешние проявления, вид высыпаний, так и места их локализации. Бывает так, что заболевание заканчивается на одной из стадий, переходя в стойкую пожизненную ремиссию.
Фото: атопический дерматит у детей
Предполагается, что к развитию атопического дерматита приводит сочетанное воздействие нескольких факторов. В первую очередь это врожденная особенность строения кожи у таких людей (уменьшенное содержание одного из структурных белков кожи – филлагрина, уменьшение продукции церамидов (липидов)). Кроме того, предполагается участие IgE (иммуноглобулины Е), отвечающих за аллергические реакции немедленного типа (атопию), склонность к его гипрепродукции также закладывается до рождения ребенка.
Однако, часть пациентов с атопическим дерматитом (по разным данным от 40 до 60%), не имеют IgE-опосредованной сенсибилизации, у них не удается подтвердить наличие атопии. Поэтому принято разделять истинную атопическую экзему (экзогенная экзема) и эндогенный атопический дерматит (атопиеподобный дерматит) или же, согласно номенклатуре Европейского респираторного общества, две формы заболевания: extrinsic (связанная с сенсибилизацией к внешним аллергенам и характеризуется повышением уровня IgE) и intrinsic (без атопии).
Диагностика атопического дерматита
Диагностика атопического дерматита основывается преимущественно на клинических данных. Чаще всего используют критерии, разработанные Hanifin и Rajka в 1980 г.
Основные критерии:
- Зуд кожи даже при наличии минимальных проявлений на коже;
- Типичная морфология и локализация высыпаний: дети первых двух лет жизни –эритема, папулы, микровезикулы с локализацией на лице и наружных (разгибательных) поверхностях конечностей; дети старшего возраста – папулы, лихинификация симметричных участков внутренних (сгибательных) поверхностей конечностей; подростки и взрослые — выраженная лихинификация и сухость кожи, покрытые чешуйками пятна и папулы, распложенные в суставных сгибах, на лице и шее, плечах и в области лопаток, по наружной поверхность верхних и нижних конечностей, пальцев рук и ног.
- Личная иили семейная история атопии (наличие других аллергических заболеваний у пациента или родственников).
- Хроническое или рецидивирующее течение.
Дополнительные (малые) критерии:
- Повышенный уровень общего и специфических IgE-антител, положительны кожные тесты с аллергенами.
- Пищевая и/или лекарственная аллергия.
- Начало заболевания в раннем детском возрасте (до 2-х лет).
- Гиперлинейность, усиление кожного рисунка ладоней (складчатые) и подошв.
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса).
- Фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей).
- Шелушение, ксероз (сухость кожи).
- Неспецифические дерматиты рук и ног.
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы).
- Белый дермографизм.
- Бледность или эритема (покраснение) лица.
- Зуд при повышенном потоотделении.
- Складки на передней поверхности шеи.
- Периорбитальная гиперпигментация (темные круги вокруг глаз — аллергическое сияние). — Линия Деньи-Моргана (продрльная суборбитальная складка на нижнем веке)
- Экзема сосков.
- Хейлит.
- Рецидивирующий конъюнктивит.
- Кератоконус (коническое выпячивание роговицы).
- Передние субкапсулярные катаракты.
- Влияние стресса, факторов окружающей среды.
- Непереносимость шерсти, обезжиривающих растворителей.
Для постановки диагноза достаточно 3х основных критериев и не менее 3х дополнительных. Факторы, провоцирующие обострение атопического дерматита: эмоциональный стресс.
Аллергены и атопический дерматит
Пищевая аллергия часто встречается у пациентов с атопическим дерматитом и может протекать по разным механизмам: как в виде немедленных реакций, так и отсроченных до 6-48 часов. К пищевым аллергенам, часто провоцирующим обострения у детей относятся:
- коровье молоко
- куриное яйцо
- рыба
- пшеница
- соя
- арахис и орехи
Продукты питания, содержащие либераторы гистамина либо его избыточное количество, могут обострять течение атопического дерматита посредством неаллергических реакций. После 3х лет дети часто перерастают пищевую аллергию, но широко распространенной остается повышенная чувствительность к аэроаллергенам (попадающим на кожу из воздуха) – домашней пыли, пылевым клещам, перхоти животных.
Атопический дерматит и микроорганизмы
Большинство пациентов с атопическим дерматитом являются носителями S. aureus (золотистого стафилококка), который часто может усугублять кожные проявления заболевания. Пациенты с атопическим дераматитом также подвержены развитию герпетической инфекции (Herpes simplex virus). Грибковая инфекция (Malassezia supp.) также часто возникает у пациентов с атопическим дерматитом.
Раздражающие факторы
Часто одежда из грубой или шерстяной ткани механически раздражает кожу и вызывает обострение атопического дерматита и экземы. Химические раздражители, в том числе мыла и моющие средства, парфюмерия и косметика также могут иметь значение. Повышенная сухость воздуха усиливает потерю воды с поверхности кожи и ухудшает проявления атопического дерматита.
В зависимости от возраста значимость тех или иных провоцирующих факторов меняется.
(по «Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL»)
Лабораторные и инструментальные исследования.
- Клинический анализ крови (наличие эозинофилии является неспецифическим признаком).
- Определение аллергенспецифических IgE в сыворотке крови и проведение кожного тестирования (при отсутствии острых проявлений АтД) помогают оценить сенсибилизацию к пищевым продуктам. Диагностическая чувствительность и специфичность значительно варьируют для различных пищевых продуктов, систем считывания и возрастных групп. При этом нужно учитывать, что положительные результаты тестов не доказывают наличие аллергии и должны подтверждаться провокационными тестами или элиминационной диетой. Более полезны отрицательные результаты, позволяющие доказать отсутствие участия пищевого продукта в механизме заболевания.
- Такие тесты, как определение цитотоксичности лимфоцитов, дегрануляции базофилов (тучных клеток) и сывороточного IgG (или подклассов) недостаточно информативны и не должны использоваться.
- Лучшие диагностические результаты дают стандартизированные контролированные врачом пищевые провокационные пробы (в России недоступны) или назначение элиминационно-провокационной диеты для определения роли пищевого продукта в заболевании.
- Определение общего IgE. У многих пациентов с АтД определяется выраженное увеличение его уровня, хотя низкий уровень IgE не служит критерием для исключения диагноза АтД и не указывает на отсутствие атопии.
Лечение и профилактика атопического дерматита
Немедикаментозное лечение основано на уменьшении контакта с причинно-значимыми аллергенами и раздражающими факторами. Для пациентов с атопическим дерматитом не существует универсальной рекомендованной диеты. Ограничения в пище предписывают только пациентам с установленной гиперчувствительностью к конкретным пищевым продуктам. Пациенты, не имеющие атопии, не нуждаются в каких-либо ограничениях, за исключением случаев неаллергических реакций.
Эмоленты в лечении атопического дерматита
Использование смягчающих (эмолентов) и увлажняющих средств является основой терапии атопического дерматита. Основная особенность заболевания – выраженная сухость кожи, обусловленная дисфункцией кожного барьера с повышенной чрескожной потерей воды. Этот процесс обычно сопровождается интенсивным зудом и воспалением. Применении эмолентов позволяет восстановить водно-липидный слой и барьерные функции кожи, применять их необходимо постоянно, даже при отсутствии видимого воспаления.
В зависимости от стадии и локализации АтД применяются различные формы эмолентов/увлажняющих средств – лосьоны, кремы, мази. Средства ухода в виде крема должны наноситься на очищенную кожу за 15мн. до нанесения местных противовоспалительных лекарственных средств, в виде мазей – через 15 мин. после них.
Необходим правильный и ежедневный уход за кожей. Рекомендовано ежедневное купание в теплой воде (32-35 гр), продолжительностью не более 10-15 минут. Следует использовать средства с мягкой моющей основой с рН 5,5, не содержащие щелочи (исключить мыло). Кожу не следует растирать различными губками, щеткам пр. После купания необходимо аккуратно промокнуть кожу мягким хлопковым материалом, не растирая и не вытирая её досуха, и нанести смягчающее/увлажняющее средство.
Местные (топические) противовоспалительные лекарственные средства.
Местные глюкокортикостероиды (МГКС) – препараты первой линии в лечении обострений атопического дерматита, и стартовая терапия в лечении средне-тяжелых и тяжелых форм заболевания. Кроме противовоспалительного эффекта, терапия топическими глюкокортикостероиды (ГКС) уменьшает колонизацию кожи S. aureus и, следовательно, оказывает воздействие на дополнительный триггерный (пусковой) фактор атопического дерматита. Возможны различные схемы и режимы применения МГКС. Возможно назначение более сильных препаратов на первом этапе с последующим переходом на более слабые, применение интермиттирующей схемы терапии на втором этапе. Не рекомендуется разведение (смешивание) готовых лекарственных форм МГКС с индифферентным кремами, мазями, эмолентами, это не снижает вероятность побочного действия, но существенно снижает эффективность терапии. При инфекционных осложнениях АтД (бактериальных и грибковых инфекциях кожи) применяются комбинированные препараты (МГКС + местный антибиотик иили противогрибковый препарат).
Местные ингбиторы кальциневрина
Пимекролимус и такролимус используются в качестве второй линии терапии при легком и средне-тяжелом течении АтД. Могут применяться более длительными курсами, чем МГКС, в т.ч. по интермиттирующей схеме. В США и Европе крем пимекролимуса 1% и мазь такролимуса 0,03% утверждены для лечения АтД у детей старше 2 лет и взрослых. Мазь такролимуса 0,1% применяют только у взрослых и подростков
Системная терапия атопического дерматита
Антигистаминные препараты. Терапевтическая ценность антигистаминных препаратов основывается главным образом на их седативном эффекте, они используются как краткосрочное дополнение к местному лечению в течение обострений, сопровождающихся интенсивным зудом. Дополнительным показанием служит наличие у части больных респираторных форм атопии, в этом случае предпочтение должно отдаваться антигистаминным препаратам II поколения. Системные глюкокортикостероиды. Используются при тяжелом течении АтД коротким курсами. Убедительных доказательств их эффективности в сравнении с МГКС нет. Известно, что по окончании терапии системными ГКС заболевание часто рецидивирует. Кортикостероиды в виде длительной системной терапии ассоциируются с развитием ряда побочных эффектов (нарушение роста, остеопороз, катаракта, лимфопения и др.). В острых случаях АД краткосрочная системная терапия ГКС может быть эффективна, но следует избегать длительного применения системных коритикостероидов у детей.
Иммуносупрессивная терапия. Циклоспорин А, Азатиоприн. Возможно использование этих препаратов при тяжелом упорном течении АтД, но их токсичность и наличие большого числа побочных эффектов ограничивают применение данных препаратов.
Фототерапия. Лечение АД фототерапией представляет собой стандартную терапию второй линии взрослых пациентов, в период обострения часто используется в комбинации с кортикостероидами. Фототерапия у детей до 12 лет применяется лишь в исключительных случаях. На сегодняшний днь не получена информация об отдаленных эффектах УФ терапии.
Иммунотерапия. Аллергенспецифическая иммунотерапия (АСТТ) с пищевыми аллергенами не показала своей эффективности в лечении АтД.
По материалам Аллергология и иммунология / Под общей ред. А.А.Баранова и Р.М. Хаитова (2008-2009), Доказательная аллергология-иммунология / П.В. Колхир (2010), Диагностика и лечение атопического дерматита у детей и взрослых: консенсус EAACI/AAAAI/PRACTALL (2006)
Время чтения: 5 мин.
Дерматит – это воспалительный процесс верхнего слоя эпидермиса, спровоцированный внешними факторами (бытовая химия, продукты питания, контакт с аллергенами) или внутренними (гормональным сбоем, нарушенным обменом веществ). Часто негативная кожная реакция возникает на фоне стрессовых ситуаций. Сказаться на состоянии эпидермиса может наследственный фактор. Диагноз «хронический дерматит» пациент слышит тогда, когда запускает лечение начальной стадии болезни. Заболевание кожи обостряется инфекционным процессом, зудом, жжением, покраснением кожи. Избавиться от патологии сложно – необходимо комплексное лечение у врача-дерматолога.
Определение

Дерматит – это обобщенное определение воспалительных заболеваний кожи. Классифицируют кожное поражение в зависимости от причины возникновения, симптоматики, очага локализации. Дерматозы проявляются в виде псориаза, дерматита, экземы, чесотки и нейродермита.
Кожа здорового человека обладает выраженными защитными функциями и местным иммунитетом. В то время как воздействие на эпидермис неблагоприятных факторов приводит к снижению защиты эпидермиса или же к ее полному исчезновению. В результате кожа начинает краснеть, зудеть, отекать, покрываться везикулами, пузырьками с гнойным содержимым.
К общей группе дерматитов относят: атопический, контактный, аллергический, медикаментозный, простой, актинический и др. Вне зависимости от диагноза лечение кожных воспалительных реакций имеет общее направление: устранение провоцирующего негативного фактора, медикаментозная противовоспалительная, антигистаминная терапия, а также очищение организма от токсинов и шлаков.
В чем отличие от простого дерматита?
Отличие хронической формы дерматита от простой в том, что ей предшествуют 2 стадии – острая и подострая. Первые две формы воспаления эпидермиса протекают с явно выраженными симптомами: кожа зудит, жжет, приобретает ярко-красный оттенок, отекает. Очаг поражения характеризуется повышением местной температуры.
Острая и подострая стадии поддаются медикаментозному лечению, прогноз на выздоровление благоприятный. При отсутствии своевременной терапии дерматита, воспаление эпидермиса становится более обширным. Кожа утолщается, покрывается чешуйками, темно-красными пятнами. Наиболее неблагоприятный исход – атрофия эпидермиса.
При хроническом дерматите у взрослого кожа может покрываться множественными язвами, эрозивными поражениями. Позднее лечение кожных воспалений приводит к образованию пигментации на кожи, рубцам, возникновению дисхромии. Крайне редко хроническая форма патологии завершается заживлением без видимых повреждений кожи.
Причины
Хронический дерматит возникает под действием экзогенных и эндогенных факторов. Под экзогенными причинами понимают внешнее воздействие на кожу, а именно:
- Механическое воздействие на кожу – во время ношения тесной одежды, лечебного массажа, физическом труде (при передавливании кожи рук, шейного отдела, спины);
- Воздействие на эпидермис ультрафиолета или низких температур;
- Неблагоприятное воздействие радиоактивными, рентгеновскими лучами;
- Контакт с агрессивной бытовой химией;
- Воспаление эпидермиса под воздействием щелочей, кислот, солей металлов (в группу риска входят работники химической промышленности);
- Контакт с растениями в период их цветения.
Воспалительный процесс эпидермиса может начаться под воздействием эндогенных факторов:
-
 Дефицит витаминов и минералов в организме (зимой и ранней весной);
Дефицит витаминов и минералов в организме (зимой и ранней весной); - Нарушение обмена веществ и процессов метаболизма;
- Заболевания эндокринной системы;
- Болезнь Аддисона;
- Длительное лечение антибиотиками и как следствие – неблагоприятная реакция кожного покрова;
- Аллергия на продукты питания (цитрусовые, шоколад, кофе, алкоголь);
- Внутренние заболевания, которые характеризуются избыточным выбросом токсинов;
- Онкозаболевания.
Врачи-дерматологи предупреждают, что периоральный вид дерматита возникает вследствие злоупотребления косметическими средствами. В период жесткой диеты также возможно возникновении аллергии на фоне дефицита витаминов А и Е.
У новорожденных и женщин в период беременности и лактации развивается атопический дерматит. В этом случае причину нужно искать в нарушении питания и употреблении продуктов-аллергенов. Дерматозы различных форм и проявлений развиваются на фоне стрессовых ситуаций, тревог, депрессий. Лечение патологии должно быть направлено не только на устранение местных симптомов поражения эпидермиса, но и на нормализацию работы нервной системы.
Формы
Кожные заболевания проявляются в двух основных формах – острой и хронической. Первая считается начальной стадией патологией, на которой возможно успешное медикаментозное лечение. При отсутствии терапии неблагоприятная реакция дермы на аллерген переходит в подострую стадию. Завершающий этап болезни проходит в хронической форме, отягощенной инфекциями, местными воспалительными процессами, интоксикацией организма.
Острый дерматит распознать очень легко по видимой симптоматике: у больного зудит эпидермис, повышается температура тела, начинается аллергический ринит (насморк). Воспалительная реакция проявляется в виде покраснения кожи, отека, болевого синдрома, местного повышения температуры. На теле образуются множественные папулы, прыщи с гнойным содержимым, везикулы.
Острая форма патологии при неблагоприятном исходе всегда переходит в хроническую форму. Пораженные участки эпидермиса атрофируются, теряют свои защитные функции. Тело может покрыться чешуйками, трофическими язвами, эрозиями, рубцами.
Симптомы
Симптомы дерматозов в хронической форме проявляются в виде воспалительных и аллергических реакций организма. Больной жалуется на:
- Зуд кожи в месте поражения аллергеном;
- Покраснение очага воспаления, что указывает на подкожное кровоизлияние и избыточное наполнения кровью капилляров дермы;
- Высыпания на подвижных участках тела – на лице, руках, ногах, в паху;
- Образование экссудата с гнойным содержимым;
- Сухость и шелушение дермы, что говорит о недостаточном питании кожи, обезвоживании, повреждении капилляров и сосудов.
Дополнительные симптомы проявляются при расчесывании очагов поражения. У больного на коже образуются трещины, ранки, язвы, к которым присоединяется вторичная инфекция.
Диагностика
 Для постановки диагноза «хронический дерматит» достаточно обратиться к врачу-дерматологу с жалобами. Видимых клинических проявлений будет достаточно для предварительного заключения. После чего пациент направляется на лабораторную диагностику дерматоза, целью которого является определение формы кожной болезни.
Для постановки диагноза «хронический дерматит» достаточно обратиться к врачу-дерматологу с жалобами. Видимых клинических проявлений будет достаточно для предварительного заключения. После чего пациент направляется на лабораторную диагностику дерматоза, целью которого является определение формы кожной болезни.
К лабораторным исследованиям при дерматите относят:
- Клинический анализ крови, который должен показать повышенное количество эозонофилов;
- Пониженная концентрация иммуноглобулинов – защитных механизмов организма, отвечающих за иммунитет;
- Аллергические пробы на различные виды аллергенов.
Если у дерматолога имеются подозрения на сопутствующие заболевания, которые могли спровоцировать кожную реакцию, то пациент направляется в гастроэнтерологу, аллергологу, гинекологу, эндокринологу.
Лечение
Основной принцип лечения патологии – исключить воздействие аллергена на эпидермис. Больному назначается строгая гипоаллергенная диета, которая помогает уменьшить проявления кожного зуда. Если причиной заболевания являются внутренние нарушения в организме – болезни ЖКТ, половых органов, эндокринной и нервной систем, то нужно сделать акцент на лечение первопричины.
Для взрослых
Взрослому с дерматологическими проблемами назначают комплексное лечение:
- Антигистаминные препараты – Клемастин, Цитрин, Лоратадин;
- Детокс-терапия, направленная на выведение токсинов – активированный уголь, Смекта, инъекции тиосульфата натрия в тяжелых клинических случаях;
- Негормональные мази – Элидел, Нафтадерм, Дестим, Айсида;
- Обработка пораженных участков отварами трав;
- Применение антибактериальных мазей – Тетрациклиновая, Линкомициновая;
- Успокоительные препараты – Новопассит, Глицин, настойка пустырника.
Мокнущие эрозивные участки эпидермиса очищают дегтярным мылом, обрабатывают хлоргексидином, наносят подсушивающую цинковую мазь или обычную детскую присыпку.
Для детей
Лечение дерматоза у ребенка должно быть щадящим. Сухие эрозивные места обрабатывают кремом с Пантенолом – Бепантен, Декспантенол. При глубоких поражениях эпидермиса назначают гормональные глюкортикостероиды в виде мази – Адвантан, Элоком. При использовании гормональных средств рекомендуется смешивать их в соотношении 1:1 с детским кремом. Для снятия воспалительных процессов используют цинковую мазь, ланолин, отвар лечебных трав.
В качестве поддерживающей антигистаминной терапии детям дают Тавегил, Супрастин, а также кальция глюконат в комбинации с витамином Д – для улучшения всасываемости медикаментов.
Народные способы
В дополнении к прописанному врачом медикаментозному лечению, можно использовать народные методы. Перед тем, как применять народную медицину в терапии дерматозов, нужно проконсультироваться с врачом, так как возможны побочные реакции и осложнения после самолечения.
Эффективным лечебным средством при дерматите является сок чистотела. Наносить его нужно в чистом виде на пораженные участки эпидермиса. Не рекомендуется обрабатывать чистотелом открытые раны, язвы.
Лицам с дерматологическими заболеваниями показаны лечебные ванночки с отваром череды, ромашки, коры дубы. Очаги покраснения и зуда обрабатываются дегтярным мылом, которое можно приобрести в любом магазине. Воспаленные участки кожи точечно обрабатывают эфирными маслами чайного дерева и виноградных косточек (соотношение 5 капель эфира на 10 мл базового масла). При трофических язвах используют компрессы из сырого натертого картофеля.
Прогноз и осложнения
 Общий прогноз на выздоровление при дерматозах благоприятный. Но для этого должно соблюдаться одно важное условие – своевременное лечение на ранней стадии патологии. В противном случае в течение жизни пациента возможны осложнения в 30% случаях. При атопических дерматитах у детей до 3 лет жизни возникают критические периоды обострения вне зависимости от вида терапии. Повторное образование кожных высыпаний возможно в пубертатный период – с 12 до 17 лет (период полового созревания).
Общий прогноз на выздоровление при дерматозах благоприятный. Но для этого должно соблюдаться одно важное условие – своевременное лечение на ранней стадии патологии. В противном случае в течение жизни пациента возможны осложнения в 30% случаях. При атопических дерматитах у детей до 3 лет жизни возникают критические периоды обострения вне зависимости от вида терапии. Повторное образование кожных высыпаний возможно в пубертатный период – с 12 до 17 лет (период полового созревания).
Дерматозы проявляются в виде клинических волнообразных течений. По статистике только у 60% пациентов симптомы заболевания полностью проходят. У 40% наблюдаются рецидивы в течение всей жизни.
Профилактика
Профилактика дерматита заключается в продлении периода восстановления и в отсутствии обострения патологии после курса лечения. В частности, при контактном кожном поражении необходимо исключить непосредственный контакт с аллергеном, подробно о лечении контактного дерматита читайте здесь. При атопической реакции эпидермиса проводят профилактику основного заболевания – это, как правило, желудочно-кишечный тракт или нервная система. Больному рекомендуется придерживаться строгой диеты, исключающей продукты-аллергены: фрукты красного цвета, цитрусовые, шоколад, продукты с химическими красителями.
Аллергический дерматит возникает после нахождения в пыльном помещении, контакте с животными, растениями. Для профилактики обострения реакции кожного иммунитета рекомендуется принимать антигистаминные препараты.
При себорейном дерматите нужно укреплять защитные функции, так как грибковые микроорганизмы размножаются в ослабленном организме. Препараты для лечения себорее описаны здесь.
Обратите внимание на то, что пораженную кожу не рекомендуется подвергать воздействию горячей воды, применять агрессивные моющие средства. С целью профилактики обострения кожного зуда, покраснения рекомендуется придерживаться диеты, избегать стрессовых ситуаций, нормализовать водный баланс в организме. Пациентам с дерматологическими проблемами показано санитарно-курортное лечение.
В заключении повторяем, что хронический дерматит по своим клиническим симптомам не является отдельно стоящим заболеванием. Кожное заболевание в острой форме при отсутствии лечения переходит в тяжелую хроническую. При возникновении зуда, покраснения эпидермиса, жжения, отека и болевых ощущений необходимо обращаться к дерматологу. Затяжное течение болезни приводит к рубцам на коже, атрофии дермы, потери чувствительности, трофическим язвам и эрозиям. Лечение дерматита проводится антигистаминными препаратами, гормональными мазями, детокс-препаратами.