Фиброз в коже лица
Глубокое рубцевание или фиброз кожи – это патологическое состояние дермы, которое выражается в образовании грубоволокнистого плотного тяжа из соединительной ткани на месте глубокого повреждения кожи.
Что такое глубокое рубцевание (фиброз) кожи
По сути, формирующийся рубец отграничивает участок воспаления от здоровой кожи. Свежий рубец обычно имеет красно-розовый цвет, зрелый становится белесым (гипопигментация) или, наоборот, приобретает темно-бордовую окраску (гиперпигментация). Чем глубже повреждение слоев кожи, тем длительнее проходит заживление и сильнее выраженность рубца.
Код заболевания по МКБ (Международному Классификатору болезней) – L90.5.
Локализация рубца на открытых участках тела, особенно на лице, наносит пациенту (особенно женщинам) психологическую травму и воспринимается, как эстетический дефект. Но такую кожную аномалию вполне возможно устранить.
Фиброз кожи лица (фото)
Виды
Метод лечения, который выбирает врач, определяется типом и возрастом рубца, размером, причиной образования, формой, расположением по отношению к поверхности кожи. После повреждений может сформироваться рубец, который
Именно выпуклые рубцы, возникающие вследствие глубокого фиброза кожи, вызывают наибольший эстетический дискомфорт. В зависимости от зрелости, внешне они могут выглядеть, как плотные припухлости разной формы розового, бледно-коричневого, бурого или синюшного оттенка.
Типы патологических рубцов
Гипертрофические рубцы имеют четкие очертания, соответствующие размеру повреждения. Келоидные рубцы, в отличие от обычных гипертрофических, появляются даже после небольшого повреждения дермы, а иногда – и на неповрежденной коже, и увеличиваются, распространяясь далеко за границы раны, поражая здоровые участки эпидермиса. Кроме того, для них характерны:
Обособляют истинные келоидные рубцы, которые образуются на чистой не травмированной коже (очень редкое явление), и ложные, образованию которых предшествует травма кожного покрова, включая:
- хирургические разрезы кожи;
- частые пластические операции, включая блефаропластику, нарушение технологии проведения пилинга, неоправданное сочетание глубокого пилинга со шлифовкой, пластикой, неправильная техника введения филеров;
- татуировки, пирсинг;
- глубокие порезы, колотые, рваные раны от укусов животных, тяжелые ожоги;
- дерматологические патологии, для которых характерно появление гнойников и язв (угревая болезнь, пиодермия, корь, фурункулез, красная волчанка, ветрянка, карбункул);
- вторичная травма имеющихся плоских рубцов;
- сильное нагноение раны;
- неправильное стыкование краев раны при травме.
Почему у пациента образуются именно патологические фиброзные структуры? Их формирование на местах повреждений (и даже без них) врачи объясняют:
- наследственной или индивидуальной склонностью к аномально активной выработке коллагена;
- расстройством иммунных механизмов;
- эндокринными патологиями;
- этническими особенностями (чаще диагностируют у пациентов со смуглой кожей).
Важно! Самостоятельно гипертрофированные и келоидные рубцы рассасываются в крайне редких случаях и требуют, профессионального медицинского вмешательства.
Причины появления
Основная причина фиброза или грубого рубцевания кожи, вследствие которого и появляются возвышающиеся рубцы – аномально активное разрастание коллагеновых волокон в зоне воспаления после повреждения дермы. Причем, процесс выработки коллагеновых волокон в келоиде идет в 8 раз интенсивней, чем в гипертрофическом рубце, и почти в 20 раз активнее, чем в здоровом эпидермисе.
При нормальном, физиологическом рубцевании формируется плоский нормотрофический шрам. Нарушение этого процесса выражается в аномально интенсивном синтезе коллагеновых волокон, в результате чего происходит снижение эластичности ткани и выраженное уплотнение, что и ведет к образованию грубого патологического рубца.
Как избавиться от проблемы
При лечении рубцов целесообразно обращение к специалисту на самых ранних стадиях. Исключительно домашнее лечение, особенно при глубоком фиброзе кожи, может ухудшить состояние и течение болезни. Кроме того, потеря времени для полноценного лечения всегда усугубляет патологический процесс.
В домашних условиях
Домашнее лечение фиброзного рубцевания помогает или на первых стадиях формирования уплотнения, или в качестве вспомогательного метода при комплексном медицинском лечении.
Нельзя:
Массаж
Выпуклые рубцы можно размягчать посредством мягкого массажа после смазывания уплотнения лечебными противорубцовыми мазями. Оптимальное число повторов массажа – 3 раза в сутки.
Массажные приемы выполняют 2 и 3 пальцем по 10 раз:
- По контуру рубца делают 10 кругов вправо и 10 влево.
- Чередуют круг вправо и сразу влево (10 раз).
- Зигзагообразное движение вниз.
- Зигзаг вверх.
- Сочетают зигзаги вниз и вверх, чередуя движения.
- «Восьмерка» вправо и затем влево (по 10 раз).
- Комбинация «восьмерки» – вправо-влево.
- Вибрирующие движения с мягким давлением соединенными безымянным и средним пальцами.
Повторять каждый прием следует не меньше 10 раз. После массажа желательно на полчаса наложить на шрам не сильно давящую повязку из натуральной ткани.
Масла и маски
При диагностированном рубцовом фиброзе кожи следует использовать косметические средства и маски, увлажняющие и питающие дерму, выравнивающие поверхность кожи. В составе таких средств должны быть фруктовые кислоты, липиды, витамин E, F, ретинол. Целесообразно использовать маски с натуральными маслами при отсутствии аллергии: масло из виноградных косточек, жожоба, персика, зародышей пшеницы. Как правило, их применяют длительно в составе комплексного лечения рубцов.
Если рубцы расположены на открытых участках тела, в течение года требуется применять кремы от ультрафиолетового облучения со степенью защиты SPF 30 и выше. Это снижает риск гиперпигментации кожи в области рубца.
Препараты
Аптечная сеть предлагает много противорубцовых наружных средств в виде кремов, гелей, спреев, мазей, но в каждом конкретном случае необходим грамотный подбор, поэтому желательно проконсультироваться с врачом-дерматологом.
Специалисты настаивают, что действие наружных средств полностью проявляется только при обработке молодых рубцов (до 12 месяцев). При этом можно предотвратить дальнейший рост рубцовой ткани, уменьшить пигментацию, зуд и покраснение.
Застарелые фиброзы лечат с помощью инъекционной, аппаратной косметологии, лазерной и криотерапии, хирургических вмешательств. Местные препараты при зрелых рубцовых тяжах помогают, но только в качестве дополнения к основной терапии для размягчения, уменьшения размера и высоты рубца, его осветление.
Наиболее действенные мази и гели:
- Контрактубекс. Снижает разрастание фиброзных волокон, оказывает выраженный противовоспалительный эффект. Применяется при лечении разного типа рубцов. Для усиления терапевтического эффекта Контрактубекс применяют в комбинации с физиопроцедурами. Разрешается накладывать гель на распаренную кожу. При застарелом рубце гель наносят вечером под герметичную повязку. Лечение может длиться до полугода.
- Ферменкол. Разрушает избыточные коллагеновые волокна, из которого состоят выпуклые рубцы. Состоит из ферментов, подавляющих продукцию коллагена, благодаря чему результативен при лечении зрелых рубцов (старше 6 лет). Для максимального эффекта целесообразно применение этого крема вместе с электрофорезом.
- Медерма. Помогает в рассасывании косметических шрамов, остающихся после удаления кожных образований, татуировок, конглобатных угрей, других повреждений после агрессивных химических или лазерных пилингов.
- Аландаза. Натуральная гиалуронидаза в составе средства смягчает рубцовую ткань, восстанавливает эластичность.
- Имофераза. Стабилизированная гиалуронидаза подавляет избыточное разрастание соединительной ткани, повышает эластичность кожи, снижает гиперпигментацию и отечность в области рубца. Применяют только после полного заживления повреждения на протяжении 4 – 8 недель и дольше — при необходимости.
- Эгаллохит (крем и гель). Предупреждает появление разных видов рубцов после ожогов, дермабразии, пилинга, лазерной шлифовки, хирургических операций. Применяют не менее 1 – 2 месяцев.
- Дерматикс гель силиконовый. Применяется для рубцов разного вида и сложности. Сглаживает, смягчает дерму, поддерживает высокую увлажненность кожи в рубцовой зоне, предотвращает их формирование, снимает зуд, нарушение пигментации кожи. Курс — минимум 2 месяца. Разрешается применение в качестве основы для компрессов.
- Эмульгель Эмеран. Устраняет отечность, натянутость, ускоряет рассасывание уплотнений. Можно накладывать под ватный компресс.
- Силиконовый спрей и гель Kelo-cote. Используют для устранения последствий гипертрофированного развития рубцов.
- Скаргуард. Содержит три ценных компонента: гормон — гидрокортизон, силикон и витамин Е, благодаря чему проявляет активность при разных типах шрамов.
- Зерадерм-Ультра. Лучший вариант при лечении шрамов на лице, поскольку одновременно защищает от ультрафиолета и допускает применение макияжа.
- Силиконовые пластины или пластыри от рубцов — Скарфикс (США), Мепиформ (Швеция), Арилис Мепидерм (Россия), Спенко. По сути, пластыри представляют собой застывший гель, и применять их желательно начинать сразу же после заживления раны, чтобы не допустить фиброзного уплотнения и усилить кровоток. Пластины из силикона помогают рассасывать молодые келоидные рубцы при регулярном использовании от 2 до 18 месяцев, если их использовать ежедневно в течение 12 – 24 часов.
Мазь от шрамов и рубцов на лице можно приготовить дома, о чем и расскажет видео ниже:
[embedded content]
Лечение без операции
Рассматривают несколько видов лечения фиброзных рубцовых образований. Поскольку типы рубцы различны, имеют разные причины появления, для конкретного вида требуется разрабатывать индивидуальную схему лечения.
Важно! Метод, помогающий избавиться от одного типа рубца, может быть совершенно неприемлем при лечении другого.
Медикаментозное
Лечение медикаментами предполагает применение инъекционной методики, основу которой составляет введение растворов лекарственных средств под рубец или в его толщу. Выраженный терапевтический результат дают растворы препаратов, угнетающих рост соединительной ткани:
- глюкокортикостероиды (Кеналог, Дипроспан). Гормональные средства существенно снижают выработку коллагена и тормозят образование рубцовой ткани, снимают воспалительный процесс. Традиционно их вводят с интервалом 3 – 6 недель до достижения максимального эффекта: уменьшение высоты рубца, выравнивание, устранение симптомов зуда и болезненности. Эффективность такого лечения очень высока;
- ферменты (Лидаза, Ферменкол, Гиалуронидаза, Лонгидаза). Ферменты расщепляют гиалуроновую кислоту, уплотняющую фиброзную ткань, что снижает рубцовый отек, размягчает уплотнения и делает их более плоскими, предотвращая дальнейший рост. Гиалуронидазу вводят ежедневно или через день в количестве до 15 и более инъекций. При необходимости через 2 месяца курс повторяют.
Как приготовить маску от шрамов и рубцов на лице, расскажет видео ниже:
[embedded content]
Физиотерапевтические методики
Наиболее часто для визуальной коррекции рубцовых дефектов применяют:
- Фонофорез – физиотерапевтическая методика введения лечебных средств в рубцовую ткань при помощи ультразвуковых волн. Очень часто для фонофореза используют такие препараты, как Лидаза, Кеналог, Дипроспан, Контрактубекс, Коллализин, Лонгидаза, Гидрокортизоновая мазь, Ферменкол. Ультразвуковые волны способствуют глубокому проникновению лечебных веществ в ткани и обеспечивают:
- размягчение фиброзных тяжей;
- улучшение кровообращения и лимфотока благодаря микромассажу;
- стимуляцию межклеточного обмена;
- насыщение тканей кислородом;
- ускорение окислительно-восстановительных процессов;
- подавление воспалительных явлений и отечности.
- Электростатический массаж. Вызывает глубинную вибрацию фиброзно-рубцовых образований за счет воздействия на них пульсирующего электростатического поля, что усиливает микроциркуляцию крови, смягчает фиброзные волокна.
- LPG-массаж также размягчает структуру рубцовой ткани, что приводит к рассасыванию и разглаживанию шрамов.
- Лучи Букки, как один из подвидов рентгенотерапии. Ионизирующее излучение воздействует на фиброзное уплотнение, вызывая разрушение фибробластов и коллагеновых волокон, и тем самым способствуя уменьшению соединительнотканного очага.
- Мезотерапия. Применяется для устранения атрофических (вдавленных) шрамов. Специальные наполнители-филеры (чаще – с гиалуроновой кислотой) вводятся под рубец. Под действием лечебных экстрактов повышается синтез коллагеновых волокон, которые необходимы для «поднятия» вдавленной поверхности шрама до уровня кожи.
- Фотокоррекция. Это методика обработки фиброза кожи световым лучом с целью осветления рубца и выравнивания цвета под окружающую кожу. В результате светового воздействия рубец размягчается, приобретает физиологическую окраску, становится менее пигментированным, плоским. Фотокоррекцию используют при плоских и выпуклых, а также красных вдавленных рубцах. Количество сеансов определяется видом и «возрастом» рубца.
- Компрессионная терапия. Компрессионный метод помогает в лечении молодых гипертрофических и келоидных рубцов возрастом до 1 года. Специальный бандаж с помощью внешнего давления (до 24 миллиметров рт. ст.) на пораженный участок приостанавливает развитие фиброза, но для достижения полноценного результата давящую повязку приходится носить круглосуточно на протяжении 9 – 12 месяцев.
Лазерные методы
Лазерный пилинг, шлифовка, микродермабразия – близкие по механизму процедуры, при которых используется лазерный луч, оказывающий воздействие на аномальные ткани на точно рассчитанной глубине. Наибольшую эффективность лазерная терапия показывает при коррекции глубоких фиброзных рубцов и келоидов.
- В результате послойного выпаривания атипичных фиброзных клеток лазером (эрбиевым, углекислотным), рубцы уменьшаются и выравниваются. При этом соседние участки здоровой кожи не затрагиваются.
- При удалении атрофических рубцов лазерное лечение комбинируют с инъекционным введением филеров с гиалуроновой кислотой и коллагеном, чтобы поднять поверхность вдавленного шрама до уровня кожи.
- Процедуру выполняют в холодное время года, чтобы свести к минимуму солнечное облучение и риск потемнения обработанного участка.
- Количество процедур лазерной шлифовки рубцов зависит от объема фиброза кожи: для плоских и небольших гипертрофических шрамов иногда вполне достаточно 2 – 4 сеансов, проводимых с перерывом в 3 – 4 недели, для объемных рубцов может потребоваться до 10 процедур с удлиненным периодом восстановления после каждой (до 2 месяцев).
К недостаткам метода, которые свойственны и другим способам, — является высокая частота повторных разрастаний келоидных рубцов.
Криодеструкция
Терапевтический эффект от разрушения фиброзной ткани холодовым агентом (чаще — жидким азотом) особенно заметен при удалении гипертрофических рубцов и свежих келоидов.
Криоагент, которым обрабатывают зону фиброза кожи, разрушает атипичные клетки, с помощью кристаллов льда, разрывающих их оболочки. Иногда положительный лечебный эффект достигается после 1 – 3 процедур. Но криотерапия нередко приводит к депигментации или, наоборот, потемнению эпидермиса в области воздействия. Более результативным методом считается комбинированное применение криотерапии и гормональных инъекций.
Лучевая терапия
Облучение используется для предупреждения повторного образования келоидов, и наиболее эффективно в первые сутки после удаления выпуклых рубцов. Но лучевая терапия неблагоприятно действует на органы и системы и имеет слишком много нежелательных дополнительных эффектов.
Операция
Если консервативное лечение не помогает, имеется возможность провести радикальное хирургическое лечение фиброза кожи, направленное на уменьшение объема или площади рубцового дефекта. Лечение келоидных фиброзных образований начинают с физиопроцедур и инъекционной терапии. И не раньше, чем через 2 года прибегают к его операционному удалению с последующим консервативным лечением для предупреждения рецидива.
- Другие виды шрамов подвергают хирургическому лечению не раньше 8 – 12 месяцев после их формирования, когда они полностью «созреют».
- Среди новых методик, избавляющих пациента от гипертрофических рубцов, практикуют инъекционное введение интерферона в зону шва после хирургического иссечения шрама, что позволяет предупредить рецидив кожного фиброза.
Важно! Молодые келоиды иссекать не допускается, поскольку это нередко приводит к их разрастанию или повторному развитию.
Виды пластики, которые используют для удаления фиброза кожи:
- Хирургическое иссечение скальпелем с наложением косметического шва. Чтобы улучшить вид рубца достаточно удалить фиброзный очаг. Края разреза после иссечения аккуратно сопоставляются и закрепляют косметическим швом. В итоге формируется аккуратный тонкий шрам.
- Хирургическая Z-пластика. Пластика встречными треугольными лоскутами — это универсальная и распространенная методика, при которой направление некоторых типов рубцов корректируют в соответствии с физиологичными складками и линиями кожи, благодаря чему рубец становится менее заметным, а патологическое натяжение кожи устраняется. Корректирующие разрезы делают на концах шрама под углом к нему, образуя букву Z. Образовавшиеся треугольники кожи меняют местами, чтобы закрыть исходный рубец под другим углом.
- W-пластика. Используется для изменения направления прямых длинных (более 20 мм) стянутых шрамов, расположенных перпендикулярно к физиологическим линиям, и изогнутых шрамов, расположенных на щеках, шее, лбу, вдоль нижней челюсти.
- Удаление рубца с пластикой местными тканями (лоскутная пластика). Рубец иссекают, а кожный фрагмент с донорского участка тела переносят для его приживления на иссеченном участке. Методика результативна при большой площади фиброза (например, при ожоговых рубцах). На участках забора кожи остаются мелкие шрамы.
Пластическая операция, при которой используется кожный лоскут — сложная техника, иногда требующая участия сосудистого хирурга.
Важно! При выборе клиники для лечения фиброза кожи, помните, что только квалифицированный специалист проанализирует всю симптоматику, учтет сопутствующие заболевания и разработает грамотную схему лечения рубцов для конкретного пациента, своевременно корректируя методику в случае отклонений.

Парацельс в свое время отметил, что все яд и все лекарство, разница лишь в дозе. Это утверждение одинаково верно и для препаратов фармацевтической промышленности, предназначенных для лечения заболеваний, и для средств, применяемых в современной эстетической косметологии.
Фиброз после гиалуроновой кислоты (ГК) – это рубцевание тканей в зоне инъекций, которое становится заметным спустя 3-4 недели. Такой процесс может быть как ожидаемым эффектом от введения филлеров, так и серьезным эстетическим осложнением процедуры: все зависит от того, насколько активно он протекает и насколько заметен со стороны. В чем причины подобной реакции нашего организма на «уколы красоты» и опасно ли это? Можно ли обойтись без лечения и что делать, чтобы не сталкиваться с этим явлением вовсе? Все ответы – в обзоре TecRussia.ru:
Что такое фиброз и почему он возникает?
Если говорить простым языком – речь идет об активном разрастании соединительной ткани. Фактически, это рубец, но в нашем случае он появляется не в месте механического повреждения, а в тех зонах, где введенная гиалуроновая кислота стимулирует рост коллагеновых и эластиновых волокон. В умеренном количестве эти волокна уплотняют кожу и повышают ее способность противостоять гравитационному птозу (оплыванию овала под действием силы тяжести). В избыточном – приводят к образованию фиброзных узелков, чаще всего такое происходит по одной из двух причин:
- Индивидуальная особенность организма – склонность к формированию гипертрофических и келоидных рубцов. При ее наличии проводить контурную пластику нежелательно.
- Воспаление в зоне инъекций. В этом случае иммунная система пытается изолировать очаг от окружающей здоровой зоны и от всего организма в целом за счет роста новой соединительной ткани, которая образует своего рода защитную капсулу.
К наиболее распространенным причинам воспалительных процессов относятся:
- проникновение в ранки от уколов микробов и грибков;
- реакция организма на вспомогательные вещества в составе филлера – консерванты, компоненты, применяемые для сшивки молекул гиалуроновой кислоты между собой и т.п.;
- повреждение тканей во время процедуры при введении избыточного объема геля и прочих технических недочетах выполнения инъекций.
Еще одной причиной развития фиброзных узелков может стать повреждение кожи и подлежащих тканей иглами: в редких случаях такие микротравмы в сочетании со стимулирующим действием гиалуроната натрия тоже провоцируют усиленное рубцевание.
Какие могут быть последствия?

Для здоровья это не опасно, а вот на внешнем виде сказывается не лучшим образом:
- В самых простых случаях фиброзные образования под кожей (бугорки или шишечки) будут лишь слегка прощупываться при проведении осмотра или косметических процедур.
- В более сложных – формируются явные выпячивания, которые хорошо заметны со стороны и не маскируются с помощью тональных средств.
- Обычно даже достаточно крупные уплотнения сохраняются месяц-два и постепенно рассасываются. Если этого не произойдет – к ним придется привыкнуть, либо удалять с помощью физиопроцедур, инъекций или даже хирургическим путем.
Характерные признаки и симптомы
Послеинъекционный фиброз представляет собой достаточно плотные узелки, не воспаленные, безболезненные при пальпации и не смещающиеся при надавливании. Он может образоваться на самых разных участках лица – при этом не имеет значения, был ли филлер введен туда методом инъекций или мигрировал в результате массажа и сокращения мимических мышц.
- Шишки и уплотнения после филлеров: почему они появлюятся и каким должно быть лечение?
Чаще прочих проблема возникает на губах и в прилегающих тканях, по линии нижней челюсти и носогубных складок, реже – в области щек и лба. Неприятные образования хорошо прощупываются, а вот будут ли они заметны визуально, во многом зависит от формы и степени интенсивности патологии:
- сетчатая, при которой небольшие рубцовые участки равномерно распределены в тканях;
- мелкоочаговая: несколько более крупных формаций определяются в месте введения или миграции филлера;
- узловая, когда фиброз занимает очень существенную площадь – большую часть щеки, губы или другой анатомической области.
Первые признаки проблемы появляются далеко не сразу после инъекций: на активизацию клеточного деления и выработку волокон нужно как минимум 2-3 недели. Если вышеописанные симптомы появились в первые же дни после процедуры, скорее всего это просто скопления плотного геля, введенного недостаточно глубоко. А вот покраснение кожи над ними, повышение локальной температуры, присоединение болей – это уже более серьезные признаки инфицирования тканей или развития реакции отторжения филлера, с которыми следует срочно обратиться за медицинской помощью.
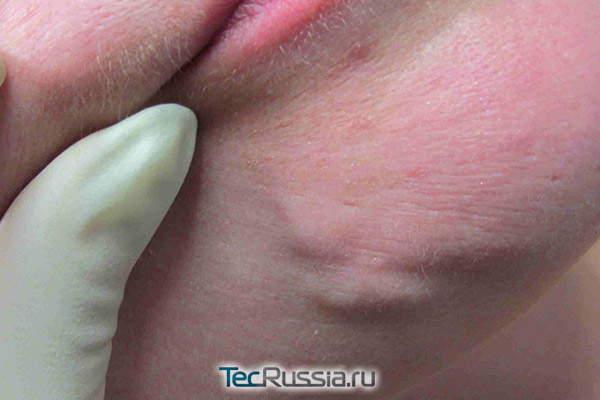
Может ли фиброз пройти сам и каким должно быть лечение?
Дать достоверный общий прогноз без осмотра конкретного пациента и знания деталей ранее проведенной процедуры практически невозможно. В большинстве случаев никакой специфической терапии не требуется, а узелки и шишки рассасываются без остатка спустя несколько месяцев после появления. Но есть и менее благоприятный вариант – уплотнение быстро растет, затем в течение нескольких месяцев его размер стабилизируется и далее без лечения никаких положительных изменений не происходит.
Поэтому при появлении узелков в области введения геля спустя несколько недель или месяцев после инъекций следует в обязательном порядке обратиться к врачу (лучше – тому косметологу, который выполнял изначальную процедуру контурной пластики). Определить тип и причины появления такого образования только на ощупь не всегда возможно, поэтому кроме очного осмотра может понадобиться УЗИ. В зависимости от полученных данных, а также степени выраженности процесса, его распространенности и скорости разрастания, тактика врача может быть следующей:
- если окажется, что уплотнение обусловлено простым скоплением геля в глубине тканей – назначают специальный массаж для более равномерного распределения филлера либо вводят гиалуронидазу для его ускоренного рассасывания;
- если это все же фиброзные образования, но небольшие по размеру и без тенденции к быстрому росту – пациента оставляют под наблюдением с тем, чтобы определить характер локальных изменений и выбрать наиболее подходящую тактику лечения в случае необходимости;
- если очевидно, что «само не заживет» – излишки гиалуроновой кислоты ускорено выводят из организма, чтобы уменьшить их стимулирующее влияние на рост соединительнотканных волокон и/или начинают введение препаратов для рассасывания сформировавшегося подкожного рубца.
Что делают, когда требуется удалить филлеры из тканей
Чем короче срок действия введенного инъекционного геля, тем ниже риск формирования и укрупнения фиброза. Ускорить разрушение и рассасывание препаратов на основе гиалуроновой кислоты можно двумя способами:
- введение гиалуронидазы (особого фермента, разрушающего ГК) – инъекционно или методом электрофореза;
- выполнение физиотерапевтических и тепловых процедур, которые локально ускоряют обмен веществ в тканях.
Применение гиалуронидазы дает быстрый эффект: в течение пары дней она расщепляет весь излишний объем ГК. При четко локализованном расположении геля оптимальным вариантом будут инъекции, а в случае миграции тканевых наполнителей показан электрофорез, при помощи которого можно равномерно распределить активное вещество по большей площади.
- Как убрать гиалуроновую кислоту из губ?
- Вернуть как было: убираем филлеры Лидазой
Физиопроцедуры и тепловые воздействия – такие, как дарсонвализация или микротоковая терапия – столь быстрого результата не дают. Однако, они намного безопаснее для людей с сопутствующими патологиями, например, со склонностью к аллергии.
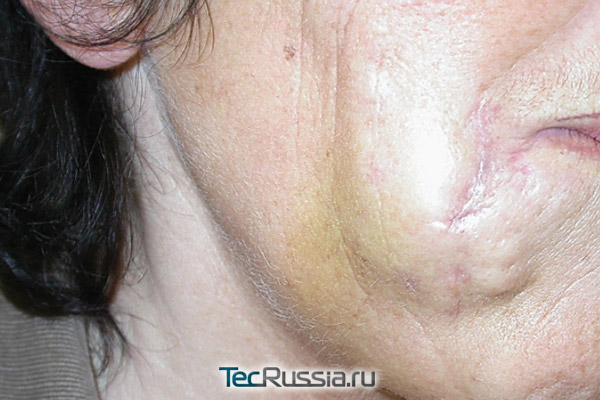
Препараты для рассасывания фиброза
Основных вариантов два – все та же гиалуронидаза (обычно используется Лидаза) и глюкокортикостероидные гормоны (самый популярный препарат этого типа в косметологии – Дипроспан). Первое средство действует мягче, но и результат дает менее выраженный. Стероиды многие врачи недолюбливают за распространенное осложнение от их введения: при неправильном расчете дозы есть вероятность, что вместо уплотнений в тканях образуются западающие участки.
- Возможные осложнения после контурной пластики и способы их коррекции
Общая эффективность обоих препаратов во многом определяется сроками начала лечения – чем раньше, тем лучше. Спустя 8-12 месяцев после появления фиброза результат их применения может быть нулевой.
В каких случаях нужна операция
Локализованные участки фиброза, четко отграниченные от неизмененных тканей, можно удалить хирургическим путем. Это радикальный способ, который показан только при крупных рубцовых образованиях, существенно деформирующих внешность пациента и не поддающихся коррекции иными способами. Обычно такое случается вследствие серьезных осложнений инфекционного характера, которые при проведении контурной пластики в условиях косметологического кабинета или клиники практически исключены.
Как правило, подобные уплотнения можно удалить через разрезы, выполняемые со стороны полости рта. Это позволяет избежать каких либо следов на лице, но не гарантирует, что новые плотные рубчики не сформируются внутри (особенно при предрасположенности пациента к келоидам).
Есть ли надежная профилактика?
Разрастание соединительной ткани вызывает не только и не столько гиалуроновая кислота, сколько примеси, содержащиеся в геле, инфицирование ранок, недочеты в технике проведения инъекций, а также индивидуальные особенности организма пациента. В связи с этим риск развития фиброза можно существенно снизить, если соблюдать следующие рекомендации:
- выбирайте высококвалифицированного специалиста с профильным образованием и большим опытом работы;
- не скрывайте от врача имеющихся заболеваний и иных состояний, которые могут стать противопоказанием к проведению контурной пластики;
- заранее обсудите со своим косметологом возможные осложнения и способы их устранения: врач, который готов к внештатной ситуации, не станет уходить от этого разговора и замалчивать очевидные вещи;
- проследите, чтобы упаковка препарата была вскрыта при вас, непосредственно перед введением. Убедитесь, что срок годности не истек;
- соблюдайте правила подготовки к процедуре и рекомендации по уходу за лицом после ее завершения.
Казалось бы, все просто. Однако желание сэкономить часто берет верх над здравым смыслом и мы соглашаемся делать инъекции «на дому», решаемся на введение неизвестных, «но тоже хороших» препаратов, чтобы «не платить за бренд». Итог: пациент часто не помнит, ни что вводили, ни как это делали, в то время как «специалист», проводивший процедуру, не отвечает на звонки и сообщения. А устранять последствия такой экономии всегда сложнее, чем предупредить их наступление.


