Как лечат атопический дерматит за границей

Атопический дерматит – самое распространенное кожное заболевание, с которым сталкиваются дерматологи всего мира. 0,5-2 % общего населения Европы страдает от этой болезни, среди детей – каждый четвертый (до 25%).
В 80 % случаев атопический дерматит диагностируется у детей первых пяти лет жизни. У грудных младенцев он называется атопическим или экссудативным диатезом. У трети из них заболевание не исчезает с возрастом. Чаще всего у взрослых атопический дерматит (раньше назывался нейродермит) в дальнейшем трансформируется в практически не излечимые болезни – экзему рук или профессиональные кожные заболевания.
Признаки
Атопический дерматит – хроническое аллергическое воспаление кожи, возникающее в результате готовности иммунной системы к развитию аллергической реакции. Сопровождается кожным зудом и частым инфицированием.
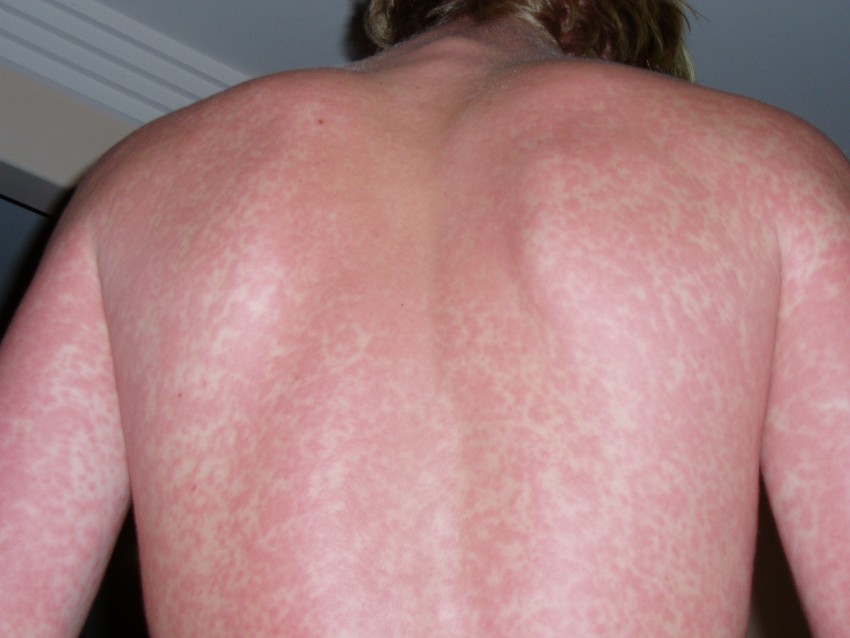
Симптомы атопического дерматита очевидны – это периодическое появление сыпи на разных участках тела, всегда предваряемое нестерпимым кожным зудом. По мнению врачей, зудо-расчесочный цикл – самая главная проблема атопического дерматита, с которой бороться труднее всего.
Для этого заболевания характерно возникновение чередующихся признаков воспаления кожи (покраснение, отек, пузырьки, мокнутие, корки).
Описание
Причины атопического дерматита до сих пор не ясны. Пока врачи считают его заболеванием смешанной природы, при котором наследственная предрасположенность реализуется под воздействием отрицательных факторов окружающей среды.
Если у одного из родителей или ближайших родственников ребенка есть атопический дерматит, астма или аллергический ринит, то у самого ребенка атопический дерматит разовьется с вероятностью 50 %.
Это заболевание проявляется при повторном влиянии аллергенов (например, при регулярном употреблении определенных продуктов в пищу, или контакте с животным) или при повреждении кожи.
Диагностика
Правильная диагностика этого дерматоза, не имеющего четко очерченной симптоматики, достаточно сложная. Несмотря на то, что диагноз ставится на основании ряда диагностических критериев, большое значение имеет правильно оцененное состояние как пораженной, так и непораженной кожи, что зачастую представляет трудность для многих врачей, включая дерматологов. К сожалению, зачастую рецидивы возникают именно из-за того, что врач не нашел причину, вызывающую обострение.
Большая роль в диагностике атопического дерматита отводится врачу-аллергологу, поскольку в основе патогенеза атопического дерматита лежат IgE-опосредованные аллергические реакции (IgE — иммуноглобулин Е), и только этот врач может разобраться в том, какие именно группы аллергенов определяют характер течения заболевания.
Кроме того, чтобы назначить правильное лечение, нужно найти причину патологического процесса, что можно сделать только с помощью глубокого, часто длительного и, увы, довольно дорогостоящего исследования с помощью терапевта (педиатра) и аллерголога.
Лечение
Лечение можно разделить на активное лечение в фазу обострения, строгое соблюдение диеты, индивидуальное общее и наружное лечение, климатотерапию. Терапия должна быть строго индивидуальной, зависящей от возраста больного, фазы рецидива, степени активности патологического процесса, клинической формы, сопутствующих заболеваний и наличия осложнений.
К сожалению, на сегодняшний день врачи часто уделяют основное внимание питанию больных, гипоаллергенному быту или уходу за кожей и т.д., забывая, что полноценно помочь пациенту можно лишь при комплексной терапии.
На самом деле лечение атопического дерматита держится на «трех китах»:
1. Устранение причины — факторов, вызывающих обострение.
2. Наружная противовоспалительная терапия.
3. Лечебно-косметический уход за кожей.
Лечебно-косметический уход за кожей является важным элементом в терапии атопического дерматита. Чем раньше начинается лечебно-косметический уход (т.е. сразу после ликвидации воспалении), тем быстрее появляется эффект.
Основой противовоспалительной наружной терапии являются топические глюкокортикостероиды (ГКС). Во всем мире терапию атопического дерматита начинают с их назначения. Этот вопрос даже не обсуждается, хотя пациенты, да и многие врачи противятся этому лечению: кортикостероидофобии подвержены до 75 % врачей, пациентов и родителей больных детей. А кортикостероидофобия – это путь к хронизации атопического дерматита. Потому что без них вылечить атопический дерматит невозможно! Но терапевты, и тем более педиатры должны выбрать самые лучшие, безопасные и эффективные препараты. Для предупреждения нежелательных последствий необходимо назначать их только после окончательного установления диагноза, строго следовать показаниям, учитывать противопоказания, избегать назначения фторированных ГКС, не применять их на обширных участках кожи, не использовать более 2-х недель, не наносить сильные ГКС на лицо.
«Золотым стандартом» в лечении атопического дерматита наряду с топическими кортикостероидами являются антигистаминные препараты 2-го поколения. Назначение антигистаминных средств 1-го поколения не рекомендуется, поскольку они обладают способностью проникать через гематоэнцефалический барьер, что вызывает седативный эффект, нарушение координации, головокружение, снижение работоспособности, нарушает способность концентрировать внимание. Кроме того, по данным последних исследований, дети, принимавшие антигистаминные препараты 1-го поколения, имели большую предрасположенность к наркомании.
Помимо этого, использование антигистаминов 1-го поколения приводит к возникновению сухости слизистых оболочек, тахифилаксии.
К антигистаминным препаратам нового поколения относятся Зиртек, Эриус, Кестин, Кларитин. Преимущества этих препаратов заключаются в высоком специфичном сродстве к рецепторам, быстром начале действия, длительном терапевтическом противовоспалительном эффекте.
Для лечения атопического дерматита считается эффективным только сочетание средств «базового» ухода за кожей, топических и системных стероидов с антагонистами кальциневрина и циклоспорином А. Во многих случаях оправдано назначение психотропных средств, антибиотиков и других групп препаратов.
Образ жизни
Доказанная связь развития атопического дерматита с домашней пылью и содержащимися в ней клещами Dermatophagoides диктует необходимость избавления или ограничения контактов с этими аллергенами. Обязательным считается использование закрытых матрасов и подушек в плотных пластиковых конвертах на молнии. Желательно к тому же, чтобы молнию прикрывала полоска ткани. Рекомендуется специальное постельное белье (наволочки, пододеяльники и др.), защищающее от воздействия пылевых и клещевых аллергенов. Если больной пользуется обычным бельем, необходимо регулярно (еженедельно) кипятить это белье, покрывать подушки двумя наволочками, при этом они должны быть набиты синтетическим материалом. Постельное белье необходимо менять не реже двух раз в неделю. В квартире не должно быть мягкой мебели и ковров, в детской спальне недопустим ковер вообще, запрещено использование ковролинов с резким запахом синтетического материала. Обязательна элиминация — регулярная уборка и сквозное проветривание всей квартиры, особенно комнаты, где пациент проводит больше всего времени, чистка труднодоступных мест скопления пыли. Все это делается в отсутствие страдающего атопическим дерматитом, предпочтительно с помощью особых пылесосов, оснащенных «на выходе» высокоэффективными карбоновыми и НЕРА-фильтрами, позволяющими отфильтровывать частицы до 0,3 мкм в диаметре. Рекомендуется также использовать бытовые воздухоочистители.
Страдающего дерматитом необходимо оградить и от неспецифических (неаллергенных) факторов, которые часто провоцируют обострение заболевания или поддерживают его хроническое течение. К ним относятся: стресс, интенсивная физическая нагрузка (потливость), экстремально высокая или низкая температура, влажность, инфекционные заболевания.
При гиперчувствительности к плесневым грибам в ванной комнате рекомендуется насухо вытирать все влажные поверхности. Уборку в ней нужно проводить с растворами, предупреждающими рост плесени, не менее 1 раза в месяц. На кухне необходимо пользоваться вытяжкой над плитой (удаление пара). Сушить одежду можно только в проветриваемом помещении, вне жилой комнаты.
При эпидермальной аллергии нельзя пользоваться одеждой из шерсти, меха животных, нужно исключить посещение зоопарка, цирка, домов, где находятся (или находились) животные. Если в квартире находилось животное, необходима неоднократная тщательная уборка помещения.
При аллергии к пыльце растений в период цветения следует герметизировать окна, во время проветривания — закрывать форточку влажной марлей, ограничивать прогулки в ветреную и солнечную погоду, особенно в зеленой зоне города или в сельской местности. Важно также с осторожностью использовать растительные косметические средства (мыла, шампуни, кремы и т.д.), не проводить лечение фитопрепаратами.
У детей возможно обострение атопического дерматита на фоне острых респираторных и/или кишечных инфекций. В эти периоды для профилактики обострения дерматита необходим более строгий контроль за проведением элиминационных мероприятий.
К мерам профилактики относится и уход за сухой и чрезмерно чувствительной кожей, поскольку сухость кожи (ксеродермия) встречается у трети страдающих атопическим дерматитом. Сухая кожа является одним из провоцирующих факторов за счет частого и постоянного повреждения клеток эпидермиса, запускающего цепь иммуномедиаторных реакций, активность лимфоцитов и развитие типичной картины воспаления. Рекомендуется избегать частого мытья, в домашних условиях ранее рекомендовали солевые ванны, а также так называемые «ванны Клеопатры» самостоятельного приготовления (1 стакан молока смешать с 1 столовой ложкой оливкового масла и влить в ванну). В качестве смягчающих средств долгие годы использовали несложные кремы с добавлением 10-процентной мочевины или хлористого натрия. Однако подобные составы, использовавшиеся до появления новых средств, имели ряд недостатков, к тому же часто были недоступны, требовали особых приготовлений и доставляли немало других неудобств. Отсутствие эффективных действующих компонентов, пригодных для обработки сухой кожи, наряду с дефицитом качественной основы носителя для наружной терапии долгие годы осложняло профилактику атопического дерматита в нашей стране.
В качестве средств для профилактического ухода, особенно у лиц, чувствительных к ланолину, сегодня рекомендуются новые поколения нестероидных средств для постоянного применения. К ним относятся, в частности, разные препараты на основе термальных вод. Термальные воды в последнее время используются в наружных препаратах и средствах по уходу за кожей нескольких дермато-косметологических линий, выпускаемых за рубежом. Как правило, в качестве эффекта термальной воды указывают на ее успокаивающее действие, снимающее раздражение кожи, а также на укрепление (за счет увлажнения и смягчения) эпидермальной барьерной функции, что повышает устойчивость ее к повреждению и проникновению микроорганизмов. Последний эффект важен при атопическом дерматите, поскольку провокаторами воспаления зачастую являются микробные элементы — антигены и суперантигены бактерий и грибов с поверхности кожи.
Появились очень эффективные средства для постоянного ухода за атопической кожей и профилактики рецидивов атопического дерматита без применения местных кортикостероидов, которые заняли одно из ведущих мест в концепции «контролируемого самолечения» атопических больных. Она предусматривает самостоятельную эффективную борьбу с рецидивами на стадии доклинических проявлений обострения, обнаружить которые пациент может самостоятельно после предварительного полноценного обследования и специального курса обучения.
Профилактика
Первичная профилактика атопического дерматита предполагает обязательную преемственность в работе дерматолога, аллерголога, гинеколога и педиатра.
Эту профилактику атопического дерматита нужно проводить еще до рождения ребенка в антенатальном периоде (антенатальная профилактика) и продолжать после рождения ребенка на первом году жизни (постнатальная профилактика).
Риск формирования аллергического заболевания увеличивают токсикозы беременных, массивная медикаментозная терапия во время беременности, воздействие на нее профессиональных аллергенов, однообразное углеводное питание, злоупотребление пищевыми аллергенами и т.д.
Беременные женщины с отягощенной наследственностью по аллергии и особенно страдающие ею должны максимально исключить контакты с любыми аллергенами (пищевыми, бытовыми, профессиональными).
После рождения ребенка необходимо оградить его от излишней медикаментозной терапии, раннего искусственного вскармливания. Строгая диета показана и младенцу, и кормящей грудью матери. У новорожденного с факторами риска по атопическому дерматиту необходимы правильный уход за кожей, нормализация деятельности желудочно-кишечного тракта, организация рационального питания с разъяснением необходимости грудного вскармливания и рационального введения прикорма, а также соблюдение рекомендаций по гипоаллергенному режиму.
Вторичная профилактика предполагает противорецидивную программу, ее основа – это предварительное обследование, поскольку специалисты называют одной из причин высокой частоты обострений атопического дерматита игнорирование мер профилактики, основанных на тщательном обследовании. Здесь решающими являются сбор аллергоанамнеза, общее клиническое обследование и особенно результаты аллергологического обследования, включающего определение общего и аллергенспецифичных IgE.
Результаты лабораторного обследования позволяют врачу сразу оценить весьма обширный спектр аллергенов различных групп: бытовых, эпидермальных, грибковых, бактериальных, паразитарных, пищевых, пыльцевых и др. На основе полученной информации предпринимаются профилактические меры, порой меняющие образ жизни пациента и его семьи. Эти данные неоценимы не только для разработки профилактического лечения, в том числе аллергенспецифической иммунотерапии (АСИТ), они необходимы при построении программ обучения пациентов.
Общее клиническое обследование позволяет выявить сопутствующие заболевания, очаги хронической инфекции или другие провоцирующие факторы и с помощью грамотной терапии избавиться от них, что в целом ведет к предотвращению рецидивов атопического дерматита.
© Доктор Питер
«У вашего ребенка атопический дерматит» – эту фразу слышит от врача мама каждого пятого ребенка в Европе и России. И это не повод для отчаяния и паники, а всего лишь причина пересмотреть образ жизни и создать правильные привычки.
28 мая 2019·Фото:
GettyImages
Перед вами результат моих многолетних поисков, медицинских знаний и опыта, которые, возможно, помогут вам понять, что это за болезнь и как лечить своего ребенка. Но это ни в коем случае не руководство по избавлению от атопического дерматита. Для постановки диагноза и выбора методов лечения нужно посетить врачей нескольких специальностей. Так, в нашей жизни были и есть педиатры, дерматолог, аллергологи, гомеопат и остеопат.
О проблеме наследственной предрасположенности к атопическому дерматиту написано много. Если коротко: я мама двух детей с атопическим дерматитом (атопиков), сама атопик, мои мама и бабушка – атопики.
9 шагов к пониманию
1. Атопический дерматит – заболевание, от которого никто не умер, но никто и не вылечился. Есть теория, что его можно перерасти. С периодичностью раз в три года происходят естественные изменения в организме, и можно надеяться на перелом в развитии болезни.
2. Атопический дерматит – это навсегда, но с ним можно жить. Отдельные его проявления останутся пожизненно: сухость кожи, периодически возникающая сыпь, шелушение, а также особенности пищеварения. Атопики рождаются с генетически
обусловленными изменениями кожи и ее реакции на факторы внешней среды. Кроме повышенной реактивности иммунной системы за счет определенных иммуноглобулинов у атопиков несовершенная ферментная система желудочно-кишечного тракта.
3. Регулярный уход за кожей – судьба атопика. Его кожа, условно говоря, незрелая. Отсюда необходимость в увлажнении и создании дополнительного барьера с помощью специальных кремов и средств для атопиков.
4. Врачи традиционной медицины считают, что проявления на коже – это хорошо! Сыпь лучше, чем насморк, насморк лучше, чем астма. Я склонна считать так же. Зависимость между аллергией, аллергическим насморком, бронхиальной астмой и атопическим дерматитом признана медиками давно. Процессы, связанные с бронхообструкцией (нарушениями в работе дыхательной системы), протекают тяжелее, чем заболевания с преимущественным поражением кожи.
«Капля меда для девочек, девушек и женщин. Наш преподаватель, доцент кафедры дерматологии, говорил, что женщины, страдающие атопическим дерматитом, обладают особым женским магнетизмом и редко бывают одиноки. Ведь у них несколько повышен уровень женских половых гормонов. И, знаете, я ему верю!»
5. Диета на всю жизнь. Для грудничков подходов к вскармливанию принципиально два: замена грудного молока на гипоаллергенные смеси или грудное вскармливание при условии, что мама садится на жесткую диету, а прикорм вводится по индивидуальному графику позже, чем это обычно происходит.
6. Некомпенсированный атопический дерматит обостряется по любому поводу. Когда насморк или изменение погоды не будут каждый раз сопровождаться обострением дерматита, станет ясно, что лечение движется в правильном направлении.
7. Атопический дерматит имеет сезонные обострения. Чаще это происходит в холодное время года.
8. Тяжелый атопический дерматит может потребовать лечения в стационаре. Да, возможно и такое. Но не обязательно, что с вами это произойдет.
9. Представьте, что организм – это стакан, в который мы льем аллергены. Когда он наполняется, обострение вызывает все, что раньше его не вызывало, и может показаться, что дистиллированная вода тоже аллерген. Значит, закончились резервные возможности организма: стакан наполнился. Существование атопика в гармонии с миром возможно, если держать стакан наполовину пустым. Он наполняется день за днем по чуть-чуть, так, даже если нет очевидной аллергии на пыль, контакт с ней – капля в этот самый стакан.
Научитесь с этим жить
Дом атопика должен быть без ковров и открытых книжных полок, минимум домашнего текстиля; подушки и одеяла только синтетические; частая влажная уборка; нормальная влажность воздуха в квартире, обязателен очиститель воздуха.
Облегчить жизнь ребенку-атопику должны моющий пылесос, увлажнитель воздуха и гипоаллергенная бытовая химия.
Одежда, прилегающая к телу, и белье без синтетики. Важно одеваться по погоде, избыточное тепло и холод провоцируют сыпь.
Периодические проверки на наличие в организме лямблий и паразитов, сезонная профилактика их появления.
Во время обострения купать ребенка нельзя, а подмывать лучше без мыла. Раз в 7–10 дней можно купать с персиковым маслом (30 мл масла на ванну). Это совет нашего дерматолога. Будьте аккуратны: ребенок становится опасно скользким! Первый раз вылавливала и вынимала из ванны, обернув в воде ребенка пеленкой.
Особый уход за кожей
Серий средств для атопиков много, это Dardia, Phisiogel и т. д. Мы использовали «Эмолиум» и «Эксипиал». Грудничку лучше смазывать щеки после каждого приема пищи. С мокнущими высыпаниями справляется «Судокрем». Гормональные мази – только по назначению дерматолога.
Диета. Желательно вести пищевой дневник, где обязательно указывать производителя продукта. Часто оказывается, что один и тот же продукт этого производителя есть можно, а другого – нет. Гипоаллергенной считается дичь (лось, кабан и пр.), которая не сталкивается с достижениями цивилизации. Экспериментально можно найти домашнее мясо и яйца из хозяйства конкретного фермера.
Изучайте состав продуктов! Часто главными врагами оказываются консерванты и красители.
Правило «красное и оранжевое – плохо, а зеленое – хорошо» может не работать вовсе. Помните: аллергопробы in vivo (на коже) маленькому ребенку не делают.
В стадии обострения между приемами пищи рекомендуется принять абсорбенты. Если мама кормит грудью, ее это тоже касается.
Для продолжительной ремиссии хороши солнце в щадящем режиме и долгие поездки на теплое море.
Индивидуальный график прививок строго вне обострения с предварительной подготовкой, рекомендованной педиатром или дерматологом.
Регулярные визиты к дерматологу.Когда высыпания долго не проходят, особенно если они мокнут, нужно исключить бактериальную инфекцию и вовремя ее лечить. Присоединение инфекции усугубляет течение атопического дерматита.
Подгузники и средства гигиены – раздражающий фактор для кожи. Потому подбирайте их тщательно. Подружитесь с клиническим психологом. Ребенок пойдет в обычную школу, а внешний вид атопика, особенно при обострении дерматита, и необходимость часто говорить себе и окружающим «нельзя» могут сделать его изгоем в детском коллективе.
Профессиональная ориентация. У детей-атопиков должно быть хобби, а затем и профессия с минимумом аллергенов. Мне пришлось уйти из медицины, потому что она несовместима с аллергией, и таких профессий много.
Тщательно подбирайте средства для ухода (дерматологические дезодоранты, в том числе подростковые, декоративную косметику, кремы, гигиеническую помаду).
Комментирует Анастасия Угрюмова, врач дерматовенеролог, руководитель Центра по лечению врожденных заболеваний кожи у детей, ЕМС:
В медицине все не так однозначно. Лишь у 30% людей, страдающих атопическим дерматитом, есть аллергии. По последним данным, строгая диета мамы может усугублять течение атопического дерматита. Ограничение целесообразно, если мама видит четкую причинно-следственную связь с высыпаниями. Прикорм сейчас таким детям рекомендуется вводить раньше, а не позже. Стационарное же лечение требуется крайне редко.
Доказано, что излишняя стерильность вредна, поэтому не стоит добиваться в квартире идеальной чистоты. В квартире должно быть все время прохладно, температура дома не должна быть выше 20°С, идеальная влажность – 40–50%. Нужно, особенно зимой, использовать увлажнители воздуха.
Стоит избегать одежды с синтетикой и шерстью. Противозудным эффектом обладает специальная одежда типа Dermasilk.
Я считаю, что проверять на лямблии и паразитов необходимо, если есть соответствующие жалобы.
Обычно я рекомендую несколько вариантов средств по уходу за кожей. Крем с цинком, в том числе «Судокрем», цинковая мазь, «Деситин» могут помочь справиться с покраснениями. При появлении сухих ограниченных участков я рекомендую использовать вазелин или ланолин.
Важно записывать в дневнике также все значимое, что происходит с ребенком, например походы в гости, в цирк, а также то, что используется для ухода за ним: средства для купания, стирки, уборки дома. Фермерские продукты стоит покупать, если в хозяйстве вовремя проходят все необходимые обследования и проверки.
Спровоцировать высыпания могут не только консерванты, но и банальный витамин С, которым обогащают некоторые кисломолочные продукты.
В Европе и США абсорбенты не используются, кормящей маме они не нужны.
АД не является противопоказанием к вакцинации. Прививки можно делать хоть на следующий день после затухания высыпаний. Диета ни до, ни после вакцинации не нужна. Но, если у ребенка есть аллергия на яйца, об этом необходимо обязательно сообщить врачу, поскольку белок куриных яиц входит в состав некоторых вакцин.
Дерматолог научит справляться с проблемой на ранних этапах, скорректировать терапию. Стресс провоцирует обострения, потому раньше АД называли еще нейродермитом. Психолог может научить, как снижать восприимчивость к психоэмоциональным моментам.
Насчет выбора профессии – неоднозначное утверждение. Я знаю многих врачей, страдающих аллергическими заболеваниями, но работа на состоянии их кожи не сказывается. Косметику подбирают методом проб, например, тестированием сначала на небольшом участке кожи в течение нескольких дней. Если нет покраснений или волдырей, то, вероятнее всего, эта косметика для вас безвредна.