Микрофлора кожи при атопическом дерматите

Атопический дерматит (АД) – хроническое рецидивирующее заболевание кожи, проявляющееся интенсивным зудом, высыпаниями в сочетании другими многочисленными признаками атопии (необычностью) – атопический ринит, бронхиальная астма, мигрень, гастродуоденит и др.
Атопический дерматит — симптомы
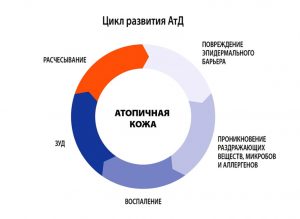
АД в мире страдают 5-15 % детей и 2-10 % взрослых, впервые выявленный в детстве АД продолжается у 45- 60 % взрослых пациентов. АД отличается хроническим рецидивирующим течением с возрастной динамикой клинических проявлений. По проявлениям заболевание возможно разделить на три периода.
- В младенческом возрасте (до 1.5-2 лет) заболевание носит острый характер, преобладают явления покраснения, отечности, мокнутия и коркообра
 зования.
зования. - В период от 2 лет до полового созревания болезнь носит характер хронического воспаления, на коже на первый план выступают явления гиперемии (эритемы) и шелушения, признаки вегетососудистой дистонии. Кожа в очагах поражения гиперпигментирована, из-за сильного зуда появляются множественные расчесы.
- У детей старшего возраста и взрослых преобладают явления инфильтрации (уплотнения) на фоне гиперемии застойного характера. На коже могут появляться зудящие высыпания, имеющие цвет нормальной кожи, которые сливаются в очаги сплошной папулезной инфильтрации. Обычно к 50 годам заболевание самостоятельно регрессирует.
Атопический дерматит – многофакторное заболевание, характеризующееся аномальным иммунным ответом на аллергены природного происхождения, наследственной предрасположенностью к заболеванию, хроническим рецидивирующим течением. Большое внимание уделяется различным факторам, запускающим процесс в коже и длительно поддерживающим хроническое течение заболевания. К таким факторам относятся бактериальные, вирусные, грибковые, паразитарные и кишечные инфекции, продукты питания и химические вещества (добавки к пище, лекарства), клещи из домашней пыли.
Атопический дерматит и хеликобактер пилори
В последние годы доказана связь атопического дерматита с болезнями органов пищеварения. Установлено, что большинство больных, страдающих АД, имеют хронический гастрит, гастродуоденит, синдром раздраженного кишечника с запорами, заболевания печени и желчного пузыря, нарушение микрофлоры кишечника и др. Нередко существование этих сопутствующих болезней является пусковым фактором атопического дерматита, как у детей, так и у взрослых.
 Так, в последние десятилетия в возникновении заболеваний желудка доказана роль специфического микроорганизма – Helicobacter pylori (НР), повреждающего слизистую оболочку желудка. Его наличие способствует активному поступлению токсинов и аллергенов в организм, развитию хронического воспаления слизистой желудка. У больных атопическим дерматитом в 90% случаев при проведении эндоскопического обследования желудка выявляется хронический гастрит и в 82.5% ассоциированный с НР. Отмечена связь между степенью обсеменения бактериями слизистой желудка, активностью хронического гастрита и степенью тяжести АД, что явилось обоснованием к включению в план обследования больных АД на хеликобактериоз и лечебных мероприятий антихеликобактерной терапии. Клинически гастриты у большей части больных АД протекают бессимптомно.
Так, в последние десятилетия в возникновении заболеваний желудка доказана роль специфического микроорганизма – Helicobacter pylori (НР), повреждающего слизистую оболочку желудка. Его наличие способствует активному поступлению токсинов и аллергенов в организм, развитию хронического воспаления слизистой желудка. У больных атопическим дерматитом в 90% случаев при проведении эндоскопического обследования желудка выявляется хронический гастрит и в 82.5% ассоциированный с НР. Отмечена связь между степенью обсеменения бактериями слизистой желудка, активностью хронического гастрита и степенью тяжести АД, что явилось обоснованием к включению в план обследования больных АД на хеликобактериоз и лечебных мероприятий антихеликобактерной терапии. Клинически гастриты у большей части больных АД протекают бессимптомно.
Эрадикация хеликобактера приводит к разрешению заболевания почти у трети больных АД, к улучшению течения АД у остальных пациентов, и самое главное, удлинению периода ремиссии заболевания АД и перехода непрерывного течения заболевания к рецидивирующему.
Обязательным условием профилактики АД у больных хроническим гастритом, ассоциированным с НР, учитывая оральный путь инфицирования, является обследование на хеликобактериоз контактных лиц в семье и вне ее!
Защитная роль кишечника
Здоровье невозможно без нормального функционирования кишечника, которому принадлежит большая роль в детоксикации и иммунологических процессах, которые протекают в организме человека. Слизистая кишечника представляет собой место контакта организма с окружающей средой. Для сравнения: поверхность кожи составляет около 2 квадратных метров, площадь же слизистой оболочки желудочно-кишечного тракта – около 400 квадратных метров. Поэтому слизистую кишечника считают самой большой частью защитной системы организма.
Для надежной защиты от внешнего вмешательства в пищеварительном тракте важнейшим оказался микробиологический барьер.
- Защитная микрофлора кишечника наиболее многочисленная (95%) и представлена в основном бифидобактериями, лактобактериями и кишечной палочкой. Эти микроорганизмы выделяют молочную и уксусную кислоты и другие вещества, которые обладают антимикробным действием и препятствуют проникновению и закреплению на слизистой кишечника вредных микроорганизмов, которые не свойственны человеку. Они стимулируют иммунную систему организма человека, являются сорбентами, которые способны накапливать значительное количество тяжелых металлов и других токсических веществ.
- Сапрофитная микрофлора кишечника представлена стафилококками, энтерококками и другими микроорганизмами, основная роль которых — утилизация конечных продуктов обмена организма человека.
- Оппортунистическая микрофлора представлена различными микроорганизмами (стрептококки, золотистый стафилококк, грамотрицательные энтерококки, грибы рода кандид и др.), которые при определенных условиях вызывают патологический процесс.
Для человеческого организма исключительно важно поддержание требуемого состава и количества кишечных бактерий. Оптимальные условия могут быть нарушены вследствие неправильного питания, возбудителями диареи (бактерии и паразиты), дополнительными отрицательными факторами могут быть токсические вещества, поступающие из окружающей среды, например, тяжелые вещества – кадмий, свинец, ртуть, а также путешествия в другие страны с иными микроорганизмами. Отрицательным действием на флору обладают многие лекарственные средства и методы лечения, непереносимость продуктов питания, вредно одностороннее и несбалансированное питание, недостаточность пищеварительных ферментов.
Атопический дерматит и дисбактериоз
Многие кожные болезни, и в том числе Атопический дерматит, сопровождаются дисбактериозом, и при этом считается, что отягощающим фактором при АД является недостаточное количество лактобактерий. Именно лактобактерии в значительной степени снижают всасывание аллергенов в кишечнике и стимулируют образование иммуноглобулинов класса А, которые, особенно в раннем возрасте, являются основными антителами против пищевых аллергенов.
В настоящее время считают, что возникновение кожных заболеваний в определенной мере связано с нарушением микроэкологического баланса кишечника. У 80-95% больных атопическим дерматитом отмечается дисбактериоз кишечника, при этом наряду с дефицитом лактобактерий и бифидобактерий наблюдается избыточный рост золотистого стафилококка, кишечной палочки с измененными свойствами, грибов роста кандид, выделяющих токсины.
Эти нарушения требуют санации кишечника от вредных бактерий, проведения детоксикационной терапии (энтеросорбции) и создания условий для развития собственной микрофлоры пациента, регуляции работы кишечника (борьба с запорами). Энтеросорбция – неинвазивный метод детоксикации и направлена она на выведение из организма различных эндогенных и экзогенных аллергенов, токсинов, условно-патогенных микроорганизмов и продуктов их жизнедеятельности. Одним из самых эффективных сорбентов являются природные органические на основе пищевых волокон, таких как лигнин, который не усваивается в пищеварительной системе и обладает высокой сорбционной активностью.
Новое направление лечения АД представляет собой применение пребиотиков (лактулоза), полученных из естественных источников и выступающих в качестве питательной среды для развития своей собственной нормальной флоры кишечника. Сочетание сорбента и пребиотика представлено в препарате Лактофильтрум, который производится из компонентов природного происхождения в таблетированной форме, прост в употреблении — по 2 таблетки 3 раза в день в течение 3-4 недель.
В клинической практике выявлена корреляция между степенью выраженности дисбактериоза и проявлений АД. Кроме прямого влияния дисбактериоза на сенсибилизацию организма при АД, в настоящее время доказано опосредованное влияние на состав аутомикрофлоры кожи у больного АД.
Образование токсических веществ в кишечнике в дальнейшем действует не только на иммунную систему, но и нарушает детоксикационную функцию печени, образование и выделение желчи из печени, желчевыводящих путей и желчного пузыря.
Атопический дерматит и желчный пузырь
При обследовании больных, страдающих атопическим дерматитом, в 60% случаев определяется дискинезия желчевыводящих путей, у взрослых по гипотоническому типу, т.е. желчный пузырь плохо сокращается, и не выводятся токсические вещества из организма.
У 31% пациентов в желчном пузыре определяется густая желчь, с хлопьями или мягкими конкрементами (сладж желчи), что свидетельствует о нарушении качественного состава желчи, продуцируемой печенью. Таким образом, нарушается еще одна функция органов пищеварения, осуществляющая детоксикационную функцию организма.
При этом в комплекс лечения больных АД добавляются желчегонные препараты (желчегонные сборы трав, Хофитол, Гепабене, настой шиповника или Холосас, Холит и др.), а также назначаются препараты, улучшающие функцию печени и качество желчи, продуцируемой печенью (Урсофальк, Урсосан, Уролесан), препараты расторопши, гептрал, гепатосан и др., проводятся гуманные тюбажи желчного пузыря (с растительными маслами, медом, минеральной водой).
Клинический опыт показывает, что улучшение состояния микрофлоры кишечника, регуляция работы кишечника без запоров и улучшение работы печени и желчевыводящей системы и желчного пузыря способствует более эффективному лечению больных с атопическим дерматитом.
Питание при атопическом дерматите
Несколько слов о питании у больных АД. Питание для больных АД во многих случаях не играет настолько большой роли, как часто полагают. Существует огромное количество продуктов питания, для которых выявлена взаимосвязь с АД, но в конечном счете реальным фактором является только индивидуальная чувствительность. Существует целый спектр потенциально опасных продуктов, и каждый пациент должен составить индивидуальный рацион питания. Пациентам с АД необходимо соблюдать полноценное питание, избегать строгих диет, особенно в детском возрасте.
Продукты питания, которые могут оказывать негативное воздействие на Атопический дерматит:
- Острые, копченые продукты,
- пряности,
- алкоголь,
- овощи (перец, редис, квашеная капуста, сельдерей, помидоры),
- орехи,
- сладости (мед, сахар, сушеные фрукты, шоколад),
- крепкие мясные бульоны,
- маринады,
- кофе, какао,
- яйца, молоко,
- рыба,
- пищевые добавки, консерванты, пищевые красители.
Пациент и сам должен активно участвовать в процессе оздоровления своего организма. Особенно следует обратить внимание на такие важные мероприятия как:
- полноценное питание,
- отказ от сахара,
- употребление в пищу пищевых волокон (отруби, пектины, сложные углеводы),
- употребление кисломолочных продуктов, заквашенных лактобактериями, или препараты с лактобактериями,
- отказ от свинины.
Атопический дерматит — фитотерапия
Важное место в лечении и профилактике обострений играет фитодиетология. Она включает использование соков из клюквы, черной смородины, красной и черноплодной рябины, свекольный, сливовый, яблочный, черничный, тыквенный, капустный соки.
Лечение Атопического дерматита травяными сборами
Несколько прописей травяных сборов, применяемых при АД.
- Сбор 1. Трава череды 10.0, листья подорожника 10.0, листья крапивы 10.0, трава полыни 5.0, трава тысячелистника 5.0, трава зверобоя 15.0, трава хвоща 10.0, листья толокнянки 20.0. Смешать, приготовить настой из 1 чайной/столовой ложки (в зависимости от возраста). Принимать по 1/3 стакана 3 раза в день до еды, прием 1-2 месяца.
- Сбор 2. Трава трехцветной фиалки 20.0, корень девясила 10.0, трава зверобоя 15.0, трава хвоща 10.0, шишки хмеля 10.0, трава душицы 10.0, цветки ромашки 15.0, трава мяты перечной 5.0. Смешать. Доза и способ приготовления настоя. Принимать по 1/3 стакана 3 раза в день после еды в течение 1-2 месяцев.
- Атопический дерматит с сопутствующими запорами. К 1и 2 настою добавить слабительный сбор, настой плодов фенхеля (5.0:200.0), настой листьев подорожника (10.0:200.0), настой плодов тмина (5.09:200.0) или препараты лактулозы (Дюфалак, Нормаза, лактусан)
- Атопический дерматит при длительном течении процесса, особенно в зимне-весеннем периоде. Используются растительные лекарственные препараты с витаминными свойствами. Это настой листьев крапивы (15.0:200.), плодов шиповника (10.0:200.0), листьев черной смородины и ее плодов.
- Атопический дерматит с выраженными мокнутиями, отечностью и инфильтраций кожных покровов. Полезны настои плодов можжевельника (5.0:200.0), листьев почечного чая (3.5:200.0), травы хвоща полевого (10.0:200.0), мочегонного сбора.
- В целях улучшения показателей неспецифического иммунитета применяют настой цветков черной бузины (5.0:200.0), настой корня солодки (10.0:200.0), экстракт элеутерококка или настойку аралии по 2-3 капли (в зависимости от возраста ребенка) утром и вечером в течение 2 недель.
- Сбор для нормализации углеводного обмена. Настой листьев крапивы (10.0:200.0), отвар корня одуванчика (10.0:200.), настой листьев черники (10.0:200.0), отвар корня лопуха (5.0:200.0). Эти настои обладают противовоспалительным, противозудным свойством, оказывают нормализующее действие на желчевыводящие пути и поджелудочную железу.
Местное лечение Атопического дерматита
Для регенерации кожи используется и наружная терапия, принципом которой является: «влажное наносится на влажное». Рекомендуется использовать проницаемые воздухом влажные повязки. Компрессы накладываются трижды в день, каждая процедура продолжается 1 час. В качестве используемых средств используется черный и зеленый чай, ромашковый чай.
Примеры повязок на мокнущие поверхности:
- Повязка с настоем коры дуба: 2 столовые ложки дубовой коры разводятся в 500 мл воды и кипятятся в течение 15 минут, после чего настой процеживают, остужают, в него опускают ткань для компресса и неплотно накладывают на больное место. Достаточно применять такие компрессы 3-4 дня, но ежедневно нужно готовить свежий отвар.
- С этой же целью можно использовать отвар лапчатки (15г:200.0), настой травы зверобоя или тысячелистника (15г:200.0).
- Компресс из трехцветных фиалок: 2 чайные ложки сухих фиалок настаивают в чашке кипятка, получившийся настой сливают, остужают и используют для компрессов на пораженные места.
- Очень широко используются растворы соли, например ванны с солями Мертвого моря. При правильном комплексном лечении мучительный зуд исчезает быстро, но если он сохраняется, то втирание разведенного яблочного уксуса может в значительной степени облегчить зуд.
- После прекращения мокнутий применяются мази, кремы. Пример мази следующего состава: сок подорожника 15 мл, настойка ландыша 5 мл, настойка валерианы 5 мл, настойка календулы 5 мл, димедрол 1 г, паста цинковая 79 г. Смешать. Наносить на пораженные участки 2-3 раза в день тонким слоем после удаления ранее нанесенной мази растительным маслом.
Для очистки кожи не использовать мыло! Можно использовать масляно-молочную ванну: 1 столовая ложка оливкового масла и 200 мл молока добавляются в ванну.
Следует придерживаться правила: каждые 3-4 дня препараты наружной терапии следует менять между собой для предупреждения развития побочных эффектов.
Здоровья вам, дорогие читатели! Если остались или возникли вопросы, задавайте.
Источник
Микробиом человека — это весьма сложная система, отличающаяся многокомпонентностью своего содержания и количественным разнообразием представителей микрофлоры, входящих в нее [1].
Значимую актуальность исследование микробиоты кожи человека приобретает в настоящее время в аспекте хронических дерматозов, когда биотоп кожи представляет собой яркий пример сложного ассоциативного взаимодействия микроорганизмов. Кроме того, кожа — это действующая система, очень тесно связанная с внутренней средой организма. Состав микрофлоры кожи может меняться в зависимости от возраста человека, условий труда, внешней среды, стрессовых ситуаций, перенесенных заболеваний или имеющихся патологий, рациона питания [2]. Следует отметить четкую взаимосвязь имеющейся микробиоты с заболеваниями кожи [3].
Атопический дерматит (АтД) из-за своей высокой распространенности является важнейшей медико-социальной проблемой [4, 5]. Значимость АтД определяется высоким уровнем частоты во всех возрастных группах, тенденцией к тяжелому течению, что приводит к снижению показателей качества жизни пациентов с данной патологией и их семей. В общей структуре аллергодерматозов АтД занимает одно из ведущих мест [6, 7].
Присоединение вторичной инфекции при АтД встречается в 26—38% случаев, у таких пациентов значительно усложнены диагностика, лечение и последующая реабилитация [8, 9]. По данным официальной отчетности, уровень распространенности АтД у взрослых не отражает истинной картины по частоте данной патологии. Это подтверждается данными многочисленных эпидемиологических исследований, проведенных по программе ISAAC, их результаты не соответствуют данным официальной статистики [10, 11]. В современных условиях на фоне снижения иммунологической реактивности организма, сложившегося экологического неблагополучия, нерационального использования антибиотиков, бактериальная и грибковая инфекция утяжеляет течение АтД. При этом полностью не изучены современные особенности кожного микробиоценоза, его видовой состав, а также не выявлены закономерности микробной колонизации кожи в различных возрастных группах при разных формах АтД. Таким образом, существует необходимость комплексного обследования пациентов с осложненными формами АтД и разработка мероприятий, направленных на оптимизацию медицинской помощи этому контингенту больных.
Цель исследования — изучить видовой состав микрофлоры кожи у взрослых с АтД, осложненном вторичной инфекцией.
На основе выкопировки данных лабораторной диагностики проведен анализ результатов бактериологического и микологического обследования кожи 112 больных АтД в возрасте от 18 до 75 лет, осложненном вторичной инфекцией (основная группа). Контрольную группу составили 55 практически здоровых взрослых без аллергически измененной реактивности и очагов хронической инфекции в организме. Различия по полу и возрасту между исследуемыми группами статистически не значимы. Для установления степени тяжести заболевания использовалась объективная полуколичественная шкала SCORAD (Severity Scoring of Atopic Dermatitis), которая учитывает следующие признаки: распространенность кожных поражений, интенсивность клинических проявлений, субъективные симптомы.
На каждого пациента заполняли унифицированную карту изучения аллергических заболеваний. Специфические методы диагностики включали определение уровня общего IgE (методом ИФА), культуральное бактериологическое и микологическое обследование кожных покровов. Материал для исследования брали с помощью соскобов кожи с последующим смывом стерильной дистиллированной водой по периметру наиболее свежих кожных поражений. Посев смыва проводили на агаризованную среду Сабуро и МПА в две чашки Петри. Продолжительность культивирования бактерий составляла не менее 7 сут, а при выявлении представителей дерматомицетов удлинялась до 12 сут при 37 °C. Статистический анализ данных выполняли с помощью программы электронных таблиц Microsoft Excel.
С целью выявления особенностей течения и исходов АтД мы провели анализ заболеваемости у 112 пациентов с АтД. Все лабораторные показатели изучены в динамике до и после проведенного лечения.
Контрольную группу составили 55 практически здоровых людей (32 женщины (58,2±6,7%) и 23 мужчины (41,8±6,7%)). Распределение обследованных пациентов в основной группе по возрасту и полу представлено в табл. 1.  Таблица 1. Распределение обследованных пациентов с АтД по возрасту и полу
Таблица 1. Распределение обследованных пациентов с АтД по возрасту и полу
Как видно из табл. 1, наибольшую долю составили женщины в возрасте 18—25 лет (33 человека, или 43,4±5,7%) и 16 мужчин (44,4±8,3%; p<0,001) в возрасте 26—50 лет. Основное число больных относились к возрастной группе 26—50 лет (48 человек, или 42,9±4,7%) и от 18 до 25 лет (41,1±4,6%; p<0,001). Обращает внимание, что мужчин в возрасте от 51 года до 75 лет было несколько больше, чем женщин того же возраста (соответственно 19,4±6,5 и 14,5±4,1%; p<0,001). Распределение больных АтД по возрасту и полу соответственно к общему числу больных АтД показало, что наибольшую долю составляют женщины (67,9±4,4%), при этом в возрасте от 18 до 25 лет таких было 43,4±5,7%, в возрасте 26—50 лет — 42,1±5,6%; в возрасте от 51 года до 75 лет — 14,5±4,1%. Доля мужчин была меньше — 32,1±4,7%, по возрастным группам — 36,1±8,0, 44,4±8,3 и 19,4±6,5% соответственно. Степень тяжести заболевания была объективно оценена как легкая у 5 (4,5±1,9%; p<0,001), средней тяжести — у 48 (42,9±4,7%), тяжелая — у 59 (52,6±4,9%; p<0,001) больных.
Кожа больных АтД была обсеменена различными микроорганизмами, количество которых было значительно выше, чем на коже людей контрольной группы. S. aureus высевали с кожи 87,5±3,1% больных АтД (табл. 2).  Таблица 2. Основные представители выделенной микрофлоры кожи пациентов с АтД
Таблица 2. Основные представители выделенной микрофлоры кожи пациентов с АтД
Среди бактериальных агентов отмечено важное значение Staphylococcus epidermidis (77,6±3,9%). У взрослых бактериальное инфицирование кожных покровов при АтД протекает как без манифестации клинических признаков инфекции (61,6±4,6%), так и в форме пиодермии (38,4±4,6%): поверхностной (77,6±3,9%) и глубокой (22,4±3,9%). Поверхностная стафилодермия чаще развивалась у пациентов молодого возраста и проявлялась в виде остиофолликулитов, фолликулитов и псевдофурункулеза. У пациентов с АтД более старшего возраста чаще встречалась глубокая стафилодермия в виде рецидивирующего фурункулеза, карбункулов и абсцессов.
В общей структуре стафилококкового инфицирования кожных покровов зарегистрированы S. aureus (56,7%), S. epidermidis (29,2%), ассоциация S. aureus и S. epidermidis (14,1%). Течение АтД у пациентов с колонизацией кожных покровов совместной ассоциацией бактериальной микрофлоры и стафилококков, а также при присоединении грибов с колонизацией кожи ассоциацией бактериальной микрофлоры и стафилококков характеризовалось устойчивостью к проводимой традиционной терапии и непрерывно-рецидивирующим течением данного заболевания. Результаты проводимого микологического обследования показали, что у 25,0±4,1% пациентов с АтД и грибковой колонизацией кожи высевались дрожжевые грибы (32,1%), дерматофиты (33,5%), плесневые грибы (22,4%) и ассоциации нескольких грибов (12%). Пациенты с колонизацией кожи нестафилококковой микрофлорой бактериальной этиологии и их ассоциацией с грибами имели незначительный удельный вес в структуре обследованных пациентов с АтД (18% всех пациентов). Грибковая инфекция играет важную роль в поддержании хронического как инфекционного, так и аллергического воспалительного процесса в коже при АтД, участвуя в патогенезе заболевания путем дополнительной активации дермальных лимфоцитов, развития сенсибилизации и индукции аллерген-специфических IgE. Вследствие этого микотическая инфекция при АтД вызывает не только грибковые поражения кожи, но и способствует микотической сенсибилизации организма пациентов.
Таким образом, полученные результаты свидетельствуют, что у пациентов с хроническим непрерывно-рецидивирующим течением АтД с резистентностью к традиционной терапии отмечается преобладание стафилококковой колонизации кожных покровов. Установлено, что изолированная стафилококковая колонизация кожи чаще выявляется у пациентов более молодого возраста (от 18 до 25 лет) и характеризуется среднетяжелым течением. В возрасте 26—50 лет и от 51 года до 75 лет у пациентов чаще высевают стафилококки в сочетании с грибами, что утяжеляет течение АтД и приводит к увеличению площади кожного поражения. На основании вышеизложенного можно сделать вывод, что присоединение вторичной инфекции оказывает отягощающее действие на течение АтД у взрослых, способствует развитию устойчивости к проводимой традиционной терапии, что диктует необходимость изучения причинных факторов и дифференцированного подхода к выбору схемы лечения.
Современный пациент ожидает от лечения АтД не только быстрого облегчения воспалительных и субъективных симптомов заболевания, сокращения сроков лечения, но и удобного и приятного терапевтического воздействия, не ограничивающего его социальную и профессиональную активность и, как следствие этого, существенного улучшения качества жизни. Поэтому в современной клинической практике значительно возросли требования к лекарственным препаратам, используемым прежде всего в наружной терапии хронических дерматозов. Препарат должен обладать активным противовоспалительным действием, хорошо переноситься, иметь высокий профиль безопасности, обладать пролонгированным действием, не требующим многократного применения, быть эстетически привлекательным и не ограничивать привычный образ жизни. Во многом эти задачи стали реальностью благодаря введению в клиническую практику комбинированных глюкокортикостероидных препаратов (ГКС). Акридерм ГК — комбинированный глюкокортикостероидный препарат, который обладает широким спектром действия, активен в отношении стафилококков, патогенных дерматофитов, дрожжевых и плесневых грибов. Акридерм ГК содержит гентамицин (бактерицидный антибиотик широкого спектра действия из группы аминогликозидов) и клотримазол (противогрибковое средство из группы производных имидазола для местного применения). К гентамицину чувствительны грамположительные и грамотрицательные микроорганизмы — Proteus spp., Escherichia coli, Klebsiella spp., Salmonella spp., Shigella spp., Campylobacter spp., Staphylococcus spp., Enterococcus faecalis, Serratia spp., Pseudomonas spp., Acinetobacter spp., Citrobacter spp. Гентамицин может быть полезен во взрослой и педиатрической практике, а также у пациентов с сахарным диабетом при колонизации кожи метициллин-резистентными S. aureus [12—14].
Результаты многочисленных отечественных исследований [15—18] показали, что Акридерм ГК обладает высокой терапевтической эффективностью при лечении дерматозов, осложненных бактериальной и микотической инфекцией. Препарат хорошо переносится пациентами, не имеет побочных эффектов и осложнений, удобен в применении, не пачкает одежду, не имеет запаха. Появление широкого спектра современных ГКС в дерматологической практике существенно облегчает работу врача и позволяет обеспечить более высокое качество жизни пациентам. Акридерм ГК — высокоэффективный препарат для лечения инфекционных дерматозов, осложненных экзематизацией, и хронических воспалительных заболеваний, течение которых отягощается присоединением грибково-бактериальной инфекции. Применение препарата обеспечивает быстрый противовоспалительный эффект и высокий уровень микологического и бактериального излечения [18].
Авторы заявляют об отсутствии конфликта интересов.
1e-mail: tbibitcheva@yandex.ru
2e-mail: niu@bsu.edu.ru
Источник


