От чего возникает атипичный дерматит

Атипичный дерматит (диффузный нейродерматит) – распространённая форма дерматологического заболевания, поражающего кожный покров. Возникает по различным причинам и поддаётся лечению, при его отсутствии переходит в хроническую форму. Делится на виды, сопровождается высыпаниями и другими характерными симптомами.
Особенности атипичного дерматита
Суть процесса заключается в изменении клеточной структуры эпидермиса, снижении сопротивляемости кожи внешним воздействиям, в частности – инфекциям. Болезнь одинаково опасна для детей и взрослых, в группу риска входят подростки, женщины до тридцати и мужчины после сорока. Главная опасность атипичного дерматита – потеря кожей защитных функций: инфекции и вирусы не встречают препятствий, свободно проникают в организм.
В зависимости от размещения поражённых участков, выделяют три вида заболевания:
- Локализованный – сопровождается локальными высыпаниями с небольшой площадью и различимыми границами.
- Распространённый – зоны поражения с различимыми границами находятся на разных участках тела.
- Диффузный – зоны поражения распространяются по всему телу, сыпь выходит за границы и быстро распространяется.
Каждый вид заболевания имеет свои причины и требует квалифицированного лечения. Как выглядят зоны поражения при различных видах атипичного дерматита, можно рассмотреть на представленных ниже фото.

Симптомы атипичный дерматита
Различные виды заболевания сопровождаются характерными признаками, разным количеством сыпи и локализацией зон поражения. Симптомы по-разному ощущаются детьми и взрослыми, но для всех категорий больных есть общие признаки атипичного дерматита:
- Постоянный зуд, усиливающийся в ночное время.
- Ярко-красные высыпания на разных участках тела.
- Небольшие волдыри, наполненные прозрачной жидкостью.
- Влажная сыпь в местах сгибов конечностей и складках кожи.
- Перерождение сыпи в язвочки.
- Сухая, чешуйчатая кожа.
- Пигментация кожи в местах поражения.
- Общая слабость.

Причины атипичного дерматита
Можно выделить ряд факторов, которые служат причиной развития атипичного дерматита. Знание причин поможет уберечься от заболевания и принять правильные профилактические меры. Это факторы, провоцирующие развитие различных дерматологических болезней, в том числе и дерматитов:
- Наследственность – в половине случаев болезнь передаётся ребёнку, даже если болеет один из родителей.
- Инфекционные заболевания.
- Склонность к аллергии.
- Большие физические нагрузки.
- Усталость и стрессы.
- Снижение иммунитета.
Вероятность заболевания увеличивается у тех, чьи ближайшие родственники болели или болеют атипичным дерматитом. В этом случае главное условие излечения – минимум раздражающих факторов, внешних и внутренних. Причиной атипичного дерматита у взрослых может быть употребление в пищу большого количества солёных, жирных, сладких, копчёных, маринованных продуктов. Не менее опасны красители и консерванты, поэтому нужно контролировать наличие в продуктах химических добавок. Провоцируют атипичный дерматит и различные виды инфекций – грибковые, паразитарные, вирусные. Губительное влияние на здоровье оказывают вредные вещества в атмосфере городов с развитой промышленностью, не менее опасны пристрастие к никотину и алкоголю, переутомление, пища низкого качества, дисбактериоз, ослабление иммунитета, нарушения гормонального фона, отсутствие профилактики, самолечение.

Атипичный дерматит у детей
Атипичный дерматит у детей проявляется по-разному. Причиной болезни может быть не только наследственность, но и неправильный прикорм. У новорожденных сыпь может появляться на лице, локтях, коленях, щиколотках и туловище. У детей 2-12 лет появляются высыпания в локтевых и коленных сгибах, на темечке, шее, ягодицах. Кожа становится сухой, ощущается зуд, появляются микротрещины, потом – сухие корки в виде чешуек. У подростков течение атипичного дерматита усугубляется сбоями в работе ещё неустойчивой нервной системы. Это приводит к постоянному зуду, особенно во время сна, язвам после расчесывания сыпи, небольшим кровотечениям в зонах поражения, отёчности.
На начальном этапе атипичного дерматита у детей диагностируется экзема. Локализация сыпи – лицо, шея, лопатки, локти, ягодицы, колени, иногда – грудь, кисти и щиколотки. Сухость исчезает, кожа становится мягче после физиотерапевтических процедур. Период обострения – весна и лето. Пыльца растений-аллергенов особенно опасна для детей с пониженным иммунитетом. Установить причину и диагностировать заболевание может только врач-дерматолог, для этого он назначает ряд исследований.

Диагностика атипичного дрматита
Чтобы назначить правильное лечение, врач должен убедиться в том, что у пациента атипичный дерматит. Если больной жалуется на распространение сыпи ярко-красного цвета и зуд, если наблюдается намокание и переход сыпи в небольшие язвочки, если ухудшается самочувствие и появляется пигментация, дерматолог проводит осмотр и назначает ряд исследований. Обязательно – клинический анализ крови, анализ мочи и кала. Микроскопическое исследование этих материалов позволяет обнаружить наличие инфекции, воспаление, паразитов, которые могли стать причиной болезни. Важен и биологический анализ соскобов, при склонности к аллергии врач назначает дополнительные тесты на аллергию. Иногда для того, чтобы вылечить атипичный дерматит, достаточно устранить раздражитель.
Диагноз подтверждается в том случае, если при исследовании крови наблюдается повышенный уровень гемоглобинов Е-группы. При диагностировании учитываются симптомы (как минимум, три основных) и наследственность, но решающую роль играют результаты анализов.
Симптомы, которые учитываются при диагностировании атипичного дерматита:
- Основные – высыпания, зуд, локализация сыпи на лице, руках и ногах, рецидивы.
- Дополнительные – воспаление в уголках рта (хейлит), повышенная сухость и шелушение кожи, складки на ладонях и подошвах, конъюнктивит.
Эти признаки в сочетании с повышенным уровнем гемоглобина позволяют утверждать, что пациент болен атипичным дерматитом и нуждается в квалифицированной медицинской помощи. Самолечение не позволяет полностью избавиться от болезни.
Лечение атипичного дерматита
При подозрении на атипичный дерматит нужно как можно раньше обратиться к терапевту или дерматологу. Болезнь опасна для здоровья – при зуде и расчёсывании кожи можно занести инфекцию. Развиваясь на фоне инфекционного заболевания, она принимает более тяжёлую форму. Поэтому лечение атипичного дерматита – комплекс мер, направленных на устранение симптомов и причин заболевания. Различают три способа:
- Медикаментозное – для снятия зуда назначаются антигистаминные препараты («Зиртек», «Кларитин»), для устранения внешних проявлений – антибактериальные лекарства, чаще – мази и кремы с содержанием цинка. Для повышения иммунитета используются средства с содержанием цитокинов и пептидов («Вилозен», «Тимозин» и др.). В зависимости от клинической картины врач может назначить мембраностабилизаторы («Кетотифен»), седативные препараты (экстракт пустырника или валерианы, «Афобазол»), противовоспалительные глюкокортикостероиды («Целестодерм»).
- В некоторых случаях атипичный дерматит у взрослых может пройти самостоятельно, но если сохраняются проблемы с иммунитетом, лечение затягивается, отягощается рецидивами. Если болезнь обнаружена у пациента старше 12-ти лет, считается, что полностью она не излечивается, можно лишь снимать симптомы и внешние проявления.
- Мази – в аптеках можно купить множество различных гормональных и негормональных мазей для лечения дерматологических заболеваний, в частности, для лечения атипичного дерматита. Но для того, чтобы лечение было эффективным, следует определить причину и установить раздражитель. Мази нужно использовать в комплексе с другими лекарствами и только по назначению врача.
Снять зуд помогут следующие мази, кремы и гели:
- Актовегин.
- Видестим.
- Нафтадерм.
- Тимоген.
- Лостерин.
- Фенистил.
- Протопик.
- Эпидел.
- Гистан.
- Радевит.
- Экзодерил.
- Скин-Кап.
- Бепантен.
- Эплан и др.

Большая часть этих средств подходит детям и взрослым, они восстанавливают повреждённые клетки эпидермиса, увлажняют и восстанавливают свойства кожи. Мази на основе цинка (Цинковая мазь, Циндол (болтушка), Бюро плюс, Судокрем, Деситин, Глутамол, Цинокап и т. д.) убирают симптомы дерматита, благоприятно влияют на клетки кожного покрова, сокращают негативное воздействие ультрафиолетовых лучей, служат препятствием для инфекций и воспалений.
- Таблетки – чтобы не вызвать побочных эффектов, перед употреблением лекарств нужно проконсультироваться с врачом. Препараты нужно принимать по назначению, соблюдать дозировку и рекомендации. Для устранения симптомов атипичного дерматита назначают Кетотифен, Кларифер, Асмовал 10, Кларотадин и т. д.
- Физиотерапия – назначается в тяжёлых случаях, чаще всего – это облучение повреждённых участков кожи ультрафиолетовыми лучами, магнитотерапия, иглоукалывание.
- Народные средства – иногда по каким-то причинам пациент не может принимать лекарства или использовать мази. Тогда на помощь приходят народные средства:
- Сок чистотела. Разбавить с водой в пропорции 1:2. Накладывать компрессы на повреждённые участки на 10-15 минут.
Яичная скорлупа. Растереть в порошок, добавить лимонный сок из расчёта 1 капля на скорлупу одного яйца. Принимать внутрь по ½ чайной ложки 3 раза в день перед едой.
Чёрная редька. Натереть, отжать сок. Принимать за 15 минут до еды, начиная с одной капли, каждый раз увеличивая дозировку.
Осложнения при атипичном дерматите
Пи отсутствии лечения атипичный дерматит может привести к серьёзным последствиям. Как правило, зуд становится всё сильнее, расчёсанные места покрываются язвами, они лопаются и открывают доступ опасным для здоровья инфекциям. Болезнь, пущенная на самотёк, переходит в хроническую форму и периодически обостряется, вызывая беспокойство и дискомфорт до конца жизни. При неправильном лечении кожа в поражённых местах может остаться бугристой, в рубцах и шрамах, покрыться тёмными или светлыми пятнами.
Профилактика атипичного дерматита
Чтобы не допустить развития атипичного дерматита и избежать обострений в случае болезни, соблюдайте ряд простых правил:
- Соблюдайте осторожность в период грудного вскармливания и прикорма.
- Употребляйте как можно меньше лекарств и только по назначению врача.
- Держите в квартире как можно меньше вещей, в которых накапливается пыль.
- Регулярно проветривайте помещения.
- Чаще бывайте на свежем воздухе.
- Укрепляйте иммунитет.
Наиболее простой и доступный способ профилактики атипичного дерматита – здоровый образ жизни, диета и минимум контактов с аллергенами. Эти меры нужно принимать в обычной жизни и во время лечения, они рекомендуются детям и взрослым, особенно людям с генетической предрасположенностью. В противном случае избавиться от атипичного дерматита не удастся, либо лечение затянется надолго.
Общие сведения
Атопический дерматит является наиболее распространенным дерматозом (заболеванием кожи), развивающимся в раннем детстве и сохраняющим те или иные свои проявления в течение всей жизни. В настоящее время под термином «атопический дерматит» понимается наследственно обусловленное, незаразное, аллергическое заболевание кожи хронического рецидивирующего течения. Заболевание является предметом курации специалистов в сфере амбулаторной дерматологии и аллергологии.
Синонимами атопического дерматита, также встречающимися в литературе, служат понятия «атопическая» или «конституциональная экзема», «экссудативно-катаральный диатез», «нейродермит» и др. Понятие «атопия», впервые предложенное американскими исследователями A. Coca и R. Cooke в 1923 г., подразумевает наследственную склонность к аллергическим проявлениям в ответ на тот или иной раздражитель. В 1933 г. для обозначения наследственных аллергических реакций кожи Wiese и Sulzberg ввели термин «атопический дерматит», который в настоящее время считается общепринятым.
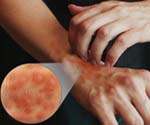
Атопический дерматит
Причины
Наследственно обусловленный характер атопического дерматита определяет широкую распространенность заболевания среди родственных членов семьи. Наличие у родителей или ближайших родственников атопической гиперчувствительности (аллергического ринита, дерматита, бронхиальной астмы и т. д.) определяет вероятность возникновения атопического дерматита у детей в 50% случаев. Атопический дерматит в анамнезе обоих родителей повышает риск передачи заболевания ребенку до 80%. Подавляющее большинство начальных проявлений атопического дерматита приходится на первые пять лет жизни (90%) детей, из них 60% отмечается в период грудного возраста.
По мере дальнейшего роста и развития ребенка симптомы заболевания могут не беспокоить или ослабевать, однако, большинство людей живут с диагнозом «атопический дерматит» всю жизнь. Нередко атопический дерматит сопровождается развитием бронхиальной астмы или аллергии.
Широкое распространение заболевания во всем мире связано с общими для большинства людей проблемами: неблагоприятными экологическими и климатическими факторами, погрешностями в питании, нервно-психическими перегрузками, ростом инфекционных заболеваний и количества аллергических агентов. Определенную роль в развитии атопического дерматита играют нарушения в иммунной системе детей, обусловленные укорочением сроков грудного вскармливания, ранним переводом на искусственное вскармливание, токсикозом матери во время беременности, неправильным питанием женщины во время беременности и лактации.
Симптомы атопического дерматита
Начальные признаки атопического дерматита обычно наблюдаются в первые полгода жизни. Это может быть спровоцировано введением прикормов или переводом на искусственные смеси. К 14-17 годам у почти 70% людей заболевание самостоятельно проходит, а у остальных 30% переходит во взрослую форму. Заболевание может протекать долгие годы, обостряясь в осенне-весенний период и затихая летом.
По характеру течения различают острую и хроническую стадии атопического дерматита.
 Острая стадия проявляется красными пятнами (эритемой), узелковыми высыпаниями (папулами), шелушением и припухлостью кожи, образованием участков эрозий, мокнутия и корочек. Присоединение вторичной инфекции ведет к развитию гнойничковых поражений.
Острая стадия проявляется красными пятнами (эритемой), узелковыми высыпаниями (папулами), шелушением и припухлостью кожи, образованием участков эрозий, мокнутия и корочек. Присоединение вторичной инфекции ведет к развитию гнойничковых поражений.
Для хронической стадии атопического дерматита характерны утолщение кожи (лихенизация), выраженность кожного рисунка, трещины на подошвах и ладонях, расчесы, усиление пигментации кожи век. В хронической стадии развиваются типичные для атопического дерматита симптомы:
- Симптом Моргана – множественные глубокие морщинки у детей на нижних веках
- Симптом «меховой шапки» — ослабление и поредение волос на затылке
- Симптом «полированных ногтей» — блестящие ногти со сточенными краями из-за постоянных расчесов кожи
- Симптом «зимней стопы» — одутловатость и гиперемия подошв, трещины, шелушение.
В развитии атопического дерматита выделяют несколько фаз: младенческую (первые 1,5 года жизни), детскую (от 1,5 лет до периода полового созревания) и взрослую. В зависимости от возрастной динамики отмечаются особенности клинических симптомов и локализации кожных проявлений, однако ведущим симптомам во всех фазах остается сильнейший, постоянный или периодически возникающий кожный зуд.
 Младенческая и детская фазы атопического дерматита характеризуются появлением на коже лица, конечностей, ягодиц участков эритемы ярко-розового цвета, на фоне которых возникают пузырьки (везикулы) и участки мокнутия с последующим образованием корочек и чешуек.
Младенческая и детская фазы атопического дерматита характеризуются появлением на коже лица, конечностей, ягодиц участков эритемы ярко-розового цвета, на фоне которых возникают пузырьки (везикулы) и участки мокнутия с последующим образованием корочек и чешуек.
Во взрослой фазе очаги эритемы бледно-розового цвета с выраженным кожным рисунком и папулезными высыпаниями. Локализуются преимущественно в локтевых и подколенных сгибах, на лице и шее. Кожа сухая, грубая, с трещинами и участками шелушения.
При атопическом дерматите встречаются очаговые, распространенные или универсальные поражения кожи. Зонами типичной локализации высыпаний являются лицо (лоб, область вокруг рта, около глаз), кожа шеи, груди, спины, сгибательные поверхности конечностей, паховые складки, ягодицы. Обострять течение атопического дерматита могут растения, домашняя пыль, шерсть животных, плесень, сухие корма для рыбок. Часто атопический дерматит осложняется вирусной, грибковой или пиококковой инфекцией, является фоном для развития бронхиальной астмы, поллиноза и других аллергических заболеваний.
Осложнения
 Главной причиной развития осложнений при атопическом дерматите служит постоянное травмирование кожи в результате ее расчесывания. Нарушение целостности кожи ведет к снижению ее защитных свойств и способствует присоединению микробной или грибковой инфекции.
Главной причиной развития осложнений при атопическом дерматите служит постоянное травмирование кожи в результате ее расчесывания. Нарушение целостности кожи ведет к снижению ее защитных свойств и способствует присоединению микробной или грибковой инфекции.
Наиболее частым осложнением атопического дерматита являются бактериальные инфекции кожи – пиодермии. Они проявляются гнойничковыми высыпаниями на теле, конечностях, в волосистой части головы, которые, подсыхая, образуют корочки. При этом часто страдает общее самочувствие, повышается температура тела.
Вторыми по частоте возникновения осложнением атопического дерматита служат вирусные инфекции кожи. Их течение характеризуется образованием на коже пузырьков (везикул), заполненных прозрачной жидкостью. Возбудителем вирусных инфекций кожи является вирус простого герпеса. Наиболее часто поражается лицо (кожа вокруг губ, носа, ушных раковинах, на веках, щеках), слизистые оболочки (конъюнктива глаз, полость рта, горло, половые органы).
Осложнениями атопического дерматита нередко служат грибковые инфекции, вызываемые дрожжеподобными грибками. Зонами поражения у взрослых чаще являются складки кожи, ногти, кисти, стопы, волосистая часть головы, у детей — слизистая полости рта (молочница). Часто грибковое и бактериальное поражение наблюдаются вместе.
Лечение атопического дерматита
Лечение атопического дерматита проводится с учетом возрастной фазы, выраженности клиники, сопутствующих заболеваний и направлено на:
- исключение аллергического фактора
- десенсибилизацию (снижение чувствительности к аллергену) организма
- снятие зуда
- детоксикацию (очищение) организма
- снятие воспалительных процессов
- коррекцию выявленной сопутствующей патологии
- профилактику рецидивов атопического дерматита
- борьбу с осложнениями (при присоединении инфекции)
Для лечения атопического дерматита используются разные методы и лекарственные средства: диетотерапия, ПУВА-терапия, акупунктура, плазмаферез, специфическая гипосенсибилизация, лазерное лечение, кортикостероиды, аллергоглобулин, цитостатики, кромогликат натрия и т. д.
Диетотерапия
Регуляция питания и соблюдение диеты могут значительно улучшить состояние и предотвратить частые и выраженные обострения атопического дерматита. В периоды обострений атопического дерматита назначается гипоаллергенная диета. При этом из рациона убираются жареные рыба, мясо, овощи, наваристые рыбные и мясные бульоны, какао, шоколад, цитрусовые, черная смородина, земляника, дыня, мед, орехи, икра, грибы. Также полностью исключаются продукты, содержащие красители и консерванты: копчености, пряности, консервы и другие продукты. При атопическом дерматите показано соблюдение гипохлоридной диеты – ограничение употребляемой поваренной соли (однако, не меньше 3 г NaCl в сутки).
У пациентов с атопическим дерматитом наблюдается нарушение синтеза жирных кислот, поэтому диетотерапия должна включать в себя пищевые добавки, насыщенные жирными кислотами: растительные масла (оливковое, подсолнечное, соевое, кукурузное и др.), линолевую и линоленовую кислоты (витамин Ф-99).
Медикаментозное лечение
Лекарственная терапия в лечении атопического дерматита включает в себя применение транквилизаторов, противоаллергических, дезинтоксикационных и противовоспалительных средств. Наибольшее значение в практике лечения имеют препараты, обладающие противозудным действием – антигистаминные (противоаллергические) препараты и транквилизаторы. Антигистаминные средства используются для облегчения зуда и снятия отечности кожи, а также при других атопических состояниях (бронхиальная астма, поллиноз).
Существенным недостатком антигистаминных препаратов первого поколения (мебгидролин, клемастин, хлоропирамин, хифенадин) является быстро развивающееся привыкание организма. Поэтому смену этих препаратов необходимо проводить каждую неделю. Выраженный седативный эффект, ведущий к снижению концентрации внимания и нарушению координации движений, не позволяет применять препараты первого поколения в фармакотерапии людей некоторых профессий (водители, учащиеся, и др.). Из-за оказываемого атропиноподобного побочного действия противопоказанием к применению этих препаратов служит ряд заболеваний: глаукома, бронхиальная астма, аденома предстательной железы.
Значительно более безопасно в лечении атопического дерматита у лиц с сопутствующей патологией применение антигистаминных средств второго поколения (лоратадин, эбастин, астемизол, фексофенадин, цетиризин). К ним не развивается привыкание, отсутствует атропиноподобное побочное действие. Самым эффективным и безопасным на сегодняшний день антигистаминным препаратом, применяемым в лечении атопического дерматита, является лоратадин. Он хорошо переносится пациентами и наиболее часто используется в дерматологической практике для лечения атопии.
Для облегчения состояния пациентов при сильных приступах зуда назначаются средства, воздействующие на вегетативную и центральную нервную систему (снотворные, успокоительные средства, транквилизаторы). Применение кортикостероидных препаратов (метипреднизолона или триамцинолона) показано при ограниченных и распространенных поражениях кожи, а также при выраженном, нестерпимом зуде, не снимающимся другими медикаментами. Кортикостероиды назначаются на несколько дней для купирования острого приступа и отменяются с постепенным понижением дозы.
При тяжелом течении атопического дерматита и выраженных явлениях интоксикации применяется внутривенное вливание инфузионных растворов: декстрана, солей, физиологического раствора и др. В ряде случаев бывает целесообразным проведение гемосорбции или плазмафереза – методов экстракорпорального очищения крови. При развитии гнойных осложнений атопического дерматита обоснованным является применение антибиотиков широкого спектра действия в возрастных дозировках: эритромицин, доксициклин, метациклин в течение 7 дней. При присоединении герпетической инфекции назначаются противовирусные препараты — ацикловир или фамцикловир.
При рецидивирующем характере осложнений (бактериальные, вирусные, грибковые инфекции) назначаются иммуномодуляторы: солюсульфон, препараты тимуса, нуклеинат натрия, левамизол, инозин пранобекс и др. под контролем иммуноглобулинов крови.
Наружное лечение
Выбор метода наружной терапии зависит от характера воспалительного процесса, его распространенности, возраста пациента и наличия осложнений. При острых проявлениях атопического дерматита с мокнутием поверхности и корочками назначаются дезинфицирующие, подсушивающие и противовоспалительные примочки (настой чая, ромашки, жидкость Бурова). При купировании острого воспалительного процесса применяются пасты и мази с противозудными и противовоспалительными компонентами (ихтиолом 2-5%, дегтем 1-2%, нафталанской нефтью 2-10%, серой и др.). Ведущими препаратами для наружной терапии атопического дерматита остаются кортикостероидные мази и кремы. Они оказывают антигистаминное, противовоспалительное, противозудное и противоотечное действия.
Световое лечение атопического дерматита является вспомогательным методом и применяется при упорном характере заболевания. Процедуры УФО проводятся 3-4 раза в неделю, практически не вызывают побочных реакций (кроме эритемы).
Профилактика
Различают два вида профилактики атопического дерматита: первичную, направленную на предотвращение его возникновения, и вторичную – противорецидивную профилактику. Проведение мероприятий по первичной профилактике атопического дерматита должно начинаться еще в период внутриутробного развития ребенка, задолго до его рождения. Особую роль в этот период играют токсикозы беременной, прием медикаментов, профессиональные и пищевые аллергены.
Особое внимание вопросам профилактики атопического дерматита следует уделять на первом году жизни ребенка. В этот период важно избежать излишнего приема медикаментов, искусственного вскармливания, чтобы не создавать благоприятного фона для гиперчувствительности организма к различным аллергическим агентам. Соблюдение диеты в этот период не менее важно и для кормящей женщины.
Вторичная профилактика имеет своей целью предотвращение обострений атопического дерматита, а, в случае возникновения, — облегчение их протекания. Вторичная профилактика атопического дерматита включает в себя коррекцию выявленных хронических заболеваний, исключение воздействия провоцирующих заболевание факторов (биологических, химических, физических, психических), соблюдении гипоаллергенной и элиминационной диет и т. д. Профилактический прием десенсибилизирующих препаратов (кетотифена, кромогликата натрия) в периоды вероятных обострений (осень, весна) позволяет избежать рецидивов. В качестве противорецидивных мер при атопическом дерматите показано лечение на курортах Крыма, Черноморского побережья Кавказа и Средиземноморья.
Особое внимание следует уделять вопросам ежедневного ухода за кожей и правильному выбору белья и одежды. При ежедневном душе не следует мыться горячей водой с мочалкой. Желательно применять нежные гипоаллергенные сорта мыла (Dial, Dove, детское мыло) и теплый душ, а затем аккуратно промокнуть кожу мягким полотенцем, не растирая и не травмируя ее. Кожу следует постоянно увлажнять, питать и защищать от неблагоприятных факторов (солнца, ветра, мороза). Средства по уходу за кожей должны быть нейтральными не содержащими ароматизаторов и красителей. В белье и одежде следует отдавать предпочтение мягким натуральным тканям, не вызывающим зуд и раздражение, а также использовать постельные принадлежности с гипоаллергенными наполнителями.
Прогноз
Наиболее тяжелыми проявлениями атопического дерматита страдают дети, с возрастом частота обострений, их длительность и тяжесть становятся менее выраженными. Почти половина пациентов выздоравливает в возрасте 13-14 лет. Клиническим выздоровлением считается состояние, при котором симптомы атопического дерматита отсутствуют в течение 3–7 лет.
Периоды ремиссии при атопическом дерматите сопровождаются стиханием или исчезновением симптомов болезни. Промежуток времени между двумя обострениями может колебаться от нескольких недель до месяцев и даже лет. Тяжелые случаи атопического дерматита протекают практически без светлых промежутков, постоянно рецидивируя.
Прогрессирование атопического дерматита значительно повышает риск развития бронхиальной астмы, респираторной аллергии и др. заболеваний. Для атопиков чрезвычайно важным моментом является выбор профессиональной сферы деятельности. Им не подходят профессии, предусматривающие контакт с моющими средствами, водой, жирами, маслами, химическими веществами, пылью, животными и прочими раздражающими агентами.
К сожалению, невозможно полностью оградить себя от влияния окружающей среды, стрессов, болезней и т. д., а это значит, что всегда будут присутствовать факторы, обостряющие атопический дерматит. Однако, внимательное отношение к своему организму, знание особенностей течения заболевания, своевременная и активная профилактика позволяют значительно уменьшить проявления заболевания, продлить периоды ремиссии на многие годы и повысить качество жизни. И ни в коем случае не следует пытаться лечить атопический дерматит самостоятельно. Это может вызвать осложненные варианты течения заболевания и тяжелые последствия. Лечение атопического дерматита должны осуществлять врачи аллергологи и дерматовенерологи.

.jpg)
