Паразитарные и вирусные дерматиты

Инфекционный дерматит – заболевание воспалительного характера, поражающее кожу. Спровоцировать развитие болезни способны разнообразные факторы: химические вещества, травмы, переохлаждение и перегревание организма, инфекции.
Если развитие дерматита вызывают различные патогенные микроорганизмы, то его называют инфекционным. Он составляет четвертую часть от общего числа всех дерматитов.
Инфекционный (вирусный) дерматит на фото 6 штук с описанием
Микробы, как возбудитель инфекционного дерматита
Микробы могут располагаться непосредственно на коже либо проникать внутрь организма, выделяя вещества, оказывающие токсические действие на кожу. Патология способна развиваться самостоятельно, но чаще сопровождает разнообразные инфекционные недуги: корь, иерсиниоз, рожу, краснуху, ветряную оспу, стафилодермию, скарлатину, импетиго, псевдотуберкулез, сифилис.
Даже при очень близком контакте с больным невозможно заразиться инфицированным дерматитом. Но возможно заражение основными болезнями, которое может происходить разными путями. Сам дерматит неопасен, угрозу для здоровья, а иногда и жизни, представляет основная инфекция, обосновавшаяся в организме.
Больше всего следует опасаться менингококковой инфекции (характеризуется высоким показателем летальности), опоясывающего герпеса и ветряной оспы (способны спровоцировать патологии головного мозга).
При беременности очень серьезный вред организму способны принести энтеровирусная инфекция и краснуха, которые часто причиняют пороки развития у плода, самопроизвольные выкидыши и мертворождение.
Если не обратиться вовремя к врачу, то болезнь может перейти в хроническую форму. К тому же на коже могут остаться участки с усиленной либо недостаточной пигментацией, что существенно портит внешность, особенно при локализации пятен на лице.
Причины инфекционного (вирусного) дерматита
В основном инфицированный дерматит формируется на фоне различных инфекций: поражающих эпителиальную ткань либо передающихся при сексуальной близости. Возбудителями болезни способны стать разнообразные микроскопические организмы: грибки, бактерии, вирусы, простейшие.
Повышается риск возникновения патологических изменений при:
- воздействии на организм повышенных или пониженных температур;
- глубоких травмах кожи и микроскопических трещинах;
- продолжительном приеме цитостатических и глюкокортикостероидных лекарств;
- варикозе;
- иммунодефиците;
- продолжительной интоксикации;
- хронических болезнях пищеварительной системы;
- сбоях в функционировании нервной системы;
- патологиях почек;
- сахарном диабете;
- не поддержании требований гигиены;
- индивидуальной невосприимчивости организма к бактериям, провоцирующим гниение.
Симптомы инфекционного дерматита
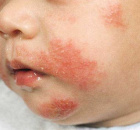
Проявления инфекционного дерматита хорошо заметны на фото. Они отличаются особым разнообразием и зависят от основной инфекции. К общим признакам принадлежат пятна, появляющиеся на коже.
Они могут различаться формой и размерами. Иногда кожный покров покрывается пузырьками. При узелковом дерматите высыпания представлены узелками. Кроме сыпи, для инфицированного дерматита характерна высокая температура.
При кори на начальных этапах повышается температура тела, появляются болевые ощущения в горле, человек ощущает общую слабость, быстро устает. Сыпь образуется только на третьи-четвертые сутки. Характерная особенность – кожа под высыпаниями остается чистой и не краснеет.
Сначала сыпь становится заметной за ушами и в области переносицы, а затем поэтапно покрывает остальные части тела. В последнюю очередь высыпания появляются на ногах, стопах и кистях. Через трое суток пятна приобретают буроватый окрас, а затем постепенно пропадают, оставляя после себя коричневые шелушащиеся участки.
Краснуха известна как наиболее опасная инфекция для плода, так как на начальных этапах беременности провоцирует развитее разнообразных, часто несовместимых с жизнью, аномалий.
Если заражение происходит на более поздних сроках, то малыш может выжить, но существует высокая вероятность патологий кровеносной системы. У детей и подростков недуг протекает достаточно легко. Он сопровождается повышением температуры и суставными болями.
При энтеровирусной инфекции обнаруживается лихорадка и общая слабость, пропадает аппетит. Через пару суток появляются окруженные красным ободком пузырьки, внутри которых заметна прозрачная жидкость. Через несколько дней они бесследно пропадают.
Менингококковая инфекция на начальных этапах ничем не отличается от простудных заболеваний: появляется насморк, повышается температура тела, возникает чувство общего недомогания. Через некоторое время тело покрывается экземой, имеющей вид красных, а затем черно-коричневых пятен звездчатой формы.
При ветрянке по всем теле, включая волосистую часть головы и слизистые оболочки, образуются розовые пятна, на месте которых вскоре образуются зудящие пузырьки с прозрачной жидкостью или гноем. Со временем пузырьки лопаются, оставляя после себя корочки.
Опоясывающий лишай по своей симптоматике сходен с ветрянкой. Отличительная особенность – локализация пузырьков по проекции нервов, обычно – между ребрами.
При сыпном тифе экзема появляется на четвертый-пятый день. Высыпания характеризуются четкими границами и располагаются на животе, грудных железах, суставах рук.
Первые признаки скарлатины – высокая температура и общее недомогание. На вторые сутки кожа краснеет и покрывается пятнами, после исчезновения которых некоторое время шелушится. Экзема обнаруживается на естественных сгибах, на щеках, шее, пояснице, в области груди.
Псевдотуберкулез всегда поражает суставы, сопровождается болезненностью в области живота и общей интоксикацией организма. На третьи сутки кожа краснеет и покрывается мелкой сыпью, в основном образующейся над суставами и в нижней части живота. Сходные признаки характерны и для иерсиниоза.
При чесотке на теле заметна сыпь, которая сначала напоминает точки, а затем – гноящиеся прыщи, располагающиеся попарно на животе, между пальцами, на естественных сгибах, на ладошках и ступнях.
Наглядно увидеть вышеперечисленные признаки инфекционного дерматита у детей вы сможете на фото.
При чрезмерном выделении гистамина, синтезирующегося при болезнях аллергического характера, развивается инфекционный дерматит аллергической этиологии. При этом высыпания по окружности краснеют либо локализуются на волдыре, характерном для аллергии, и сопровождаются усиленным зудом. В этом случае диагностика значительно усложняется: дерматологу понадобится помощь инфекциониста.
Виды инфекционного дерматита
Известно несколько видов заболевания (различаются они возбудителями):
- грибковый – обычно патологические изменения развивается под воздействием грибка Candida, но могут встречаться Трихофитон, Грибок Актиномицета, грибок, провоцирующий развитие отрубевидного лишая;
- бактериальный – большинство заболеваний вызывают бактерии стрептококки (рожа, эктима, скарлатина) и стафилококки (фолликулит, псевдофурункулез), стремительно размножающиеся в эпидермисе, но, как ни странно, этот вид дерматита почти не зависит от гигиены тела;
- паразитарный или протозойный – провоцируется чесоточным зуднем – микроскопическим паразитом, вызывающим чесотку, и риккетсиями – специфическими микроорганизмами (сочетают свойства бактерий и вирусов), являющимися возбудителями сыпного тифа;
- вирусный (у детей обычно диагностируется именно эта разновидность болезни) – сопровождает корь, краснуху, ветрянку, энтеровирусную инфекцию.
Лечение инфекционного дерматита
Чтобы правильно диагностировать болезнь, а, значит, подобрать адекватное лечение, врач проводит визуальный осмотр и направляет на лабораторную диагностику: определение антител в крови, бакпосев. Если возникают затруднения, то проводят гистологический анализ биоптата.
При назначении лечения инфекционного дерматита у детей специалист обязательно учитывает причину болезни:
- при заболеваниях бактериального происхождения обязательна антибактериальная терапия;
- при тяжелом протекании ветрянки назначают противовирусные препараты, а высыпания обрабатывают антисептиками;
- при энтеровирусной инфекции необходимы лекарства, содержащие интерферон, и антигистамины, экзему протирают антисептиками;
- при чесотке используют препараты, содержащие серу или бензилбензоат;
- при кори и краснухе основное внимание уделяется дезинтоксикации организма, при необходимости врач назначает противовоспалительные и антигистаминные лекарства.
Также рекомендуется использовать физиотерапию:
- лазеротерапию;
- магнитотерапию;
- озонотерапию;
- ультравысокочастотную терапию;
- ультрафиолетовое облучение.
Лечение инфекционного дерматита народными средствами
Лекарственное лечение инфекционного дерматита при желании можно дополнить народными средствами:
- Цветы и траву зверобоя (20 грамм) заваривают кипящей водой (200 миллилитров) и помещают на паровую баню на четверть часа. Остуженный отвар перемешивают со сливочным маслом (100 грамм). Полученной мазью обрабатывают экзему трижды в сутки на протяжении 7-8 дней.
- В воде (3 литра) растворяют соду и крахмал (по 40 грамм). Смесью протирают области высыпания.
- Картофель (он должен быть сырым) натирают и используют в виде компресса, который накладывают на 15 минут.
Народные средства не вылечат болезнь, так как они не воздействуют на причину ее возникновения, но избавят от отечности, зуда и дискомфорта, помогут освободиться от сыпи, облегчат общее состояние.
Лечение инфекционного дерматита мазями и кремами
Системная терапия предназначена для борьбы с инфекцией, а для устранения проявлений дерматита врач назначает местные средства: глюкокортикостероидные и негормональные мази.
При лечении инфекционного дерматита у детей, не достигших двухлетнего возраста, а также при слабовыраженной симптоматике, расположении сыпи на лице назначают кортикостероиды первого класса, обладающие низкой активностью.
Если воспаление более выражено либо отсутствует эффект от применения предыдущей группы, используют препараты второго класса с умеренной активностью. Средства, принадлежащие к третьему классу (активные кортикостероиды), необходимы при острых воспалениях и хронических процессах.
Если лекарства предыдущих классов не позволяют получить желаемого результата, то прибегают к препаратам четвертого класса, обладающим высокой активностью. При использовании глюкокортикостероидов следует знать, что они характеризуются повышенной эффективностью, но обладают множеством побочных действий и вызывают привыкание.
Поэтому применять их можно только на протяжении ограниченного периода времени. Как только острое воспаление удастся снять, врач назначит негормональные мази.
Отличным выбором станут средства, принадлежащие к линии «Лостерин», разработанные для комплексного лечения кожных заболеваний: нафталановый крем и цинко-нафталановая паста.
В их состав входят в оптимальной концентрации действующие вещества, что обеспечивает получение желаемого эффекта. Они оказывают противовоспалительное, антимикробное и отшелушивающее действие, устраняют сухость и зуд, активируют восстановление поврежденной кожи.
Для поддержания гигиены тела рекомендованы крем-мыло для рук, гель для душа и шампунь «Лостерин». Они мягко очищают кожу, не раздражают ее и не провоцируют аллергии.
Профилактика инфекционного дерматита
Единственный способ профилактики инфицированного дерматита – вакцинация от основных инфекций. Чтобы понизить риск заражения, рекомендуется строго соблюдать требования личной гигиены, укреплять иммунитет, ограничить контакты с инфицированными людьми.
При обнаружении малейших симптомов инфекционного дерматита следует обратиться к специалисту для проведения диагностики и назначения лечения.
Загрузка…
Глава 9. ПАРАЗИТАРНЫЕ ДЕРМАТОЗЫ
Определение. Паразитарные дерматозы (дерматозооно-зы) — зудящие болезни кожи, вызываемые животными паразитами.
Этиология и патогенез. Животные паразиты подразделяют на истинных паразитов кожи, т.
е. паразитов, внедряющихся в глубь кожи и проделывающих в ней полностью
или частично свой жизненный цикл (чесоточный клещ, личинки некоторых
видов насекомых и круглых червей); и эктопаразитов,т.е.на-ружных
паразитов. Это кровососущие насекомые (вши, блохи, клопы, комары,
некоторые виды мух и др.), а также клещи, обитающие на животных и птицах
(собаках, кошках, крысах, голубях и т. д.), на злаках, зерне, в траве и
соломе, в перьях подушек и одеял и др.
9.1. ПОРАЖЕНИЯ КОЖИ ИСТИННЫМИ ПАРАЗИТАМИ
Чесотка
Этиология и патогенез. Чесотка (scabies) вызывается чесоточным клещом (Sarcoptes scabiei). Клещ
имеет черепахообраз-ный вид, беловато-желтый цвет. Длина самки — около
0,5 мм, длина самца — еще меньше. Попавшая на кожу оплодотворенная самка
за 15-30 мин прогрызает роговой слой и, продвигаясь в его глубине
параллельно поверхности кожи, формирует чесо-
точный
ход, в котором откладывает яйца, из которых вылупляются личинки.
Последняя, пройдя ряд стадий, превращается в зрелую особь. Скорость
продвижения самки — 1 мм в сутки. Периодически она останавливается для
пробуравливания в «крыше» хода отверстий, необходимых для поступления
воздуха (без которого клещ погибает) и для выхода на поверхность кожи
молодых особей. Самцы ходов не делают, после оплодотворения самок они
погибают.
Чесотка чаще
встречается зимой и осенью. Заражение происходит путем прямого (тесного и
длительного) контакта, в том числе полового, а также через одежду,
постельное белье и другие предметы обихода. Рассадником чесотки могут
служить бани, душевые, раздевалки.
Клиническая картина. Характерны
следующие симптомы: резко выраженный зуд, проявляющийся или
усиливающийся ночью; экскориации; чесоточные ходы; папуло-везикулезная
сыпь, развивающаяся в результате интоксикации продуктами
жизнедеятельности клещей; пиодермиты (фолликулиты, фурункулы, импетиго,
эктимы) как следствие расчесывания кожи.
Весьма
характерна преимущественная локализация зуда, а также экскориаций,
папуло-везикул и пиодермитов: кисти, сгиба-тельная поверхность
лучезапястных суставов, разгибательная поверхность локтевых суставов,
передние аксиллярные складки, боковые поверхности грудной клетки, нижняя
часть живота, внутренняя поверхность бедер, ягодицы, половой член. Зуд и
высыпания отсутствуют на голове, шее, в подмышечных впадинах, на
верхней части спины, подошвах, однако у маленьких детей они могут быть
повсюду.
Чесоточные ходы имеют
вид тонких грязно-серых прямолинейных, извилистых или с-образных полосок
длиной 0,5-0,75 см. На одном конце чесоточного хода можно заметить
темную точку («шахта», место проникновения клеща); на другом, слепом,
конце — холмик или пузырек (местонахождение клеща в данное время).
Чесоточные ходы обнаруживаются чаще всего в межпальцевых складках и на
боковых поверхностях пальцев рук, на ладонях, сгибательной поверхности
лучезапястных суставов, в области грудных сосков у женщин, на половом
члене у мужчин. В последнем случае чесоточные ходы приобретают
валикооб-разную форму и розово-красный цвет. Реже чесоточные ходы
обнаруживаются на передней аксиллярной складке, где они, как и на
пенисе, могут иметь воспалительный характер, на животе и ягодицах. У
маленьких детей они могут быть на подошвах,
голенях, а у грудных детей — на лице и в ногтевых пластинках. На подошвах у детей нередко развиваются пузыри.
Следует
иметь в виду, что, несмотря на характерную симптоматику чесотки, ее
диагностика далеко не всегда оказывается простой. Это может быть
обусловлено тем, что пиодермиты, которые иногда распространяются за
пределы классической локализации чесотки, затушевывают клиническую
картину и чесоточные ходы не удается обнаружить. Заподозрить в этих
случаях чесотку позволяет характерная локализация зуда. Однако и этот
признак не всегда выручает, так как чрезмерно возбудимые больные нередко
расчесывают весь кожный покров. С другой стороны, в результате
применения больными кортикостероид-ных мазей зуд может быть весьма
слабым и даже вовсе отсутствовать. Все же усиление или появление его в
ночное время помогает в диагностике. Следует иметь в виду, что активация
клещей ночью не связана с постельным теплом. Вот почему дневной сон,
дневная работа в горячих цехах, высокая дневная температура тела не
сказываются у больных чесоткой на интенсивности зуда (во время работы в
ночную смену зуд усиливается). Кроме того, в настоящее время нередко
наблюдаются стертые формы чесотки. Тщательное соблюдение гигиенических
правил приводит к тому, что чесоточные ходы становятся невидимыми. У
чистоплотных людей, а также у рабочих, руки которых подвергаются
воздействию горюче-смазочных веществ, может отсутствовать поражение
кистей. Клиническая картина иногда ограничивается единичными мелкими
уртикоподобными отечными пятнами и узелками, везикулами,
папуло-везикулами, геморрагическими корочками. Для диагноза чесотки
является особо важным их парное расположение, соответствующее двум
концам чесоточного хода. Подтвердить его наличие удается с помощью
смазывания раствором йода или анилиновой краски. Разрыхленный роговой
слой чесоточного хода прокрашивается при этом более интенсивно, чем
окружающая его кожа. Следует обращать внимание на характерное для
чесотки поражение локтей (точечные геморрагические корочки, импетиго,
эктима) и грудных сосков, особенно у девушек (импетиго, микробная
экзема).
Диагностика. В
сомнительных случаях диагноз устанавливается с помощью
микроскопического исследования содержимого элементов сыпи. Простым и
надежным является следующий метод: на подозрительный элемент кожной сыпи
наносится 20 % раствор КОН; через 2 минуты после его нанесения соскаб-
ливается
мацерированный роговой слой и проводится микроскопическое исследование.
У больных чесоткой обнаруживаются самки, яйца паразитов, а иногда —
целые ходы.
Дифференциальная диагностика проводится с укусами насекомых, кожным зудом, токсидермией.
Лечение. Применяют 20 %-ный бензил-бензоат, «спре-галь», 20 %-ную серную мазь, «медифокс». «Спрегаль» является
современным противочесоточным средством, содержащим синтетический
пиретроид (эсдепаллетрин), обладающим нейроток-сическим действием по
отношению не только к половозрелым клещам, ноикихличинкам.
Противопаразитарные
средства при чесотке необходимо втирать вечером в первый день после
мытья под душем с мылом в весь кожный покров за исключением головы, во
время лечения мыться запрещено (после каждого мытья кистей необходимо
дополнительно их обрабатывать). При присоединении вторичной инфекции
проводится антибактериальная терапия до назначения противочесоточных
препаратов, при экзематизации рекомендуется предварительное применение
кортикостероид-ных мазей или кремов.
1. При
лечении бензилбензоатом проводят два последовательных втирания по 10
минут с 10-минутным перерывом, после чего больной надевает
обеззараженную одежду и меняет постельное белье. На 2-й и 3-й день
больные не мажутся, не меняют белье, не моются; на четвертый день, после
мытья под душем, втирание повторяют и меняют нательное и постельное
белье, на 5-й день после окончания лечения рекомендуются мытье под душем
и смена белья.
2. «Спрегалем»
опрыскивают всю поверхность тела (вначале туловище, а затем конечности)
с расстояния 20-30 см. Вечером следующего дня необходимо тщательно
вымыться и сменить белье.
3. 20
%-ную серную мазь втирают в кожу 1 раз в день в течение 5 дней. Через
день после окончания лечения проводятся мытье под душем и смена
нательного и постельного белья. Недостатками этого метода являются
нередкое раздражение кожи, загрязнение белья и неприятный запах.
У детей применяется 10 %-ная мазь.
4. «Медифокс»
(перметрин) втирают в виде свежеприготовленной эмульсии 1 раз в день в
течение 3 дней (после первого втирания меняют нательное и постельное
белье), на 4-й день, после мытья под душем, меняют нательное и
постельное белье.
Профилактика чесотки проводится силами лечебно-профилактических учреждений и Госсанэпиднадзора по следующим основным направлениям:
1) активное раннее выявление больных чесоткой и своевременное лечение с заполнением соответствующего извещения;
2) осмотр контактных лиц;
3) проведение текущей и заключительной дезинсекции в очаге поражения.
С этой целью целесообразно применять современные средства, содержащие пиретроиды («А-ПАР», аэрозоль «пара-плюс»).
Норвежская чесотка
Этиология и патогенез. Заболевание
вызывается тем же чесоточным клещом, что и обычная чесотка. Главным
фактором, приводящим к своеобразному течению чесотки, является
иммунодефицит.
Клиническая картина (см.
цв. вкл., рис. 6) характеризуется большим количеством корок,
гиперкератотических масс на различных участках кожного покрова, в том
числе на волосистой части головы, лице, шее. Корки
буровато-коричневато-черного цвета с гладкой или бугристой поверхностью,
толщиной до 2-3 см, располагаются слоями. В толще корки и под коркой —
большое количество клещей, что и определяет высокую конта-гиозность
заболевания. При отторжении корок выявляется мокнущая эрозивная
поверхность. Зуд незначительный или отсутствует.
Диагностика основана на выявлении чесоточного клеща. Лечение направлено на удаление корок и проведение антипаразитарной терапии.
9.2. ПОРАЖЕНИЯ КОЖИ КРОВОСОСУЩИМИ
НАСЕКОМЫМИ Клещевые поражения кожи
Клещевые поражения кожи нередко возникают как массовые заболевания.
Клиническая картина представлена
экскориациями, отечными пятнами, волдырями и папулами, в центре которых
видна точечная геморрагия или более интенсивная окраска, серозная
или
кровянистая корочка, везикула (след укуса). Элементы кожной сыпи
обнаруживаются главным образом на местах тесного соприкосновения кожи с
бельем. При массовом нападении клещей на человека могут развиться общие
явления интоксикации — недомогание, головная боль, артралгии, повышение
температуры.
Лечение. Применяют
противозудные спиртовые растворы, болтушки, кортикостероидные мази.
Необходимо проведение дезинсекции нательного и постельного белья, а
также помещений.
Поражения кожи от укусов оленьей кровососки
Этиология и патогенез. В
лесной зоне страны встречаются особые мухи, паразитирующие на оленях,
лосях и косулях. Напав на человека, кровососки заползают под одежду, в
волосистый покров головы и вызывают неприятное щекотание. Укусы их
безболезненны. Жертву кровососки обычно не покидают.
Клиническая картина. С
момента укуса до возникновения поражения кожи проходит период
продолжительностью от 30 минут до 3 месяцев. Клиническая картина
характеризуется зудящими розеолезными, уртикарными, папулезными и
узловатыми высыпаниями на затылке, висках, шее (в основном, на задней
поверхности) и на местах плотного прилегания одежды к коже. В центре
розеол, волдырей и папул обнаруживается более интенсивная окраска,
везикула или корочка. Узлы, появляющиеся через 2-3 месяца после укусов,
отличаются безболезненностью, буровато-синюшным цветом, плотной
консистенцией. Их величина достигает размеров лесного ореха, и они
весьма напоминают узловатое пруриго. Просуществовав 5-6 месяцев, узлы
разрешаются, оставляя рубчик или пигментное пятно.
Лечение сводится к применению кортикостероидных мазей («адвантан», «афлодерм», «элоком»), при необходимости — под пленку.
Вшивость
Определение. Вшивость (pediculosis) — группа паразитарных дерматозов, обусловленных различными видами вшей.
Этиология и патогенез. На коже человека паразитируют головные, платяные и лобковые вши. Головные вши сероватого цвета, самец величиной 2-3 мм, самка — 2,4-4,0 мм. На волоси-
стой части головы они откладывают яйца (гниды) длиной около 0,8 мм, которые хитиновым веществом плотно приклеиваются к волосам. Платяные вши крупнее головных: самец величиной от 2 до 3,75 мм, самка — 2,2-4,75 мм. Лобковые вши (площи-цы)
имеют малую величину: самец около 1 мм, самка — 1,5 мм. В
распространении вшивости ведущую роль играет неблагополучное
санитарно-гигиеническое состояние.
Клиническая картина. Головные вши локализуются
преимущественно в затылочной и височной областях, гниды обнаруживаются в
устьях волосяных фолликулов. Укусы вшей вызывают зуд, что приводит к
экскориациям, нередко присоединяется вторичная инфекция.
Лобковые вши (площицы)
локализуются, как правило, в области лобка, промежности, однако могут
встречаться и на груди, конечностях, подмышечных впадинах, бороде, усах,
бровях. Площицы крепко прикрепляются к коже устья волосяного фолликула,
на волосах выявляются мелкие гниды. Характерны так называемые синие или
голубые пятна. Больных беспокоит зуд, приводящий к расчесам, возможно
присоединение вторичной инфекции.
Платяные вши живут
и кладут яйца преимущественно в складках белья, откуда переходят на
кожу в местах соприкосновения. Преимущественно в области поясницы,
лопаток, шеи развивается зуд, экскориации, присоединяется вторичная
инфекция, длительно сохраняется пигментация.
Диагностика основана на выявлении возбудителей.
Дифференциальная диагностика проводится с кожным зудом, чесоткой, укусами насекомых.
Лечение. Основным
методом уничтожения вшей является химический. С этой целью применяются
педикулоциды в различных лекарственных формах (растворы, эмульсии,
аэрозоли, мази и др.). Они подразделяются на средства для уничтожения
головных и лобковых вшей, средства для уничтожения платяных вшей и
средства для дезинсекции помещений. В настоящее время наиболее широко
применяются «медифокс» и «меди-фокс-супер» (концентраты эмульсии
перметрина), «ниттифор», «педиллин», «пиретрум», «спрей-пакс»,
«пара-плюс», «А-ПАР», бензилбензоат и др.
Основным
документом, регламентирующим проведение противопедикулезных
мероприятий, является Приказ МЗ РФ ? 320 от 26.11.98 «Об усилении
мероприятий по профилактике эпидемического тифа и борьбе с педикулезом».