Рекомендации педиатрия атопический дерматит
Атопический дерматит (АД) представляет собой наследственное хроническое воспалительное заболевание кожи, обычно проявляется в первом полугодии жизни и в детстве, но может сохраниться или развиться и в зрелом возрасте. (Уровень доказательности C)
Иммунопатологические и генетические аспекты
Большинство пациентов с АД имеют повышенный уровень сывороточных IgE, что коррелирует с клиническими показателями тяжести заболевания. (C)
Назначая лечение, следует учитывать, что очаги острого поражения кожи при АД содержат сложную смесь воспалительных цитокинов. В частности, в них обнаруживают Т-хелперные (Th) клетки: Th2, продуцирующих интерлейкины IL-4, IL-5 и IL-13 и Th22, которые производят IL-22; в значительном количестве хронических поражений идентифицируют также Th1-клетки, что производят интерферон γ. (C)
Общепринятой является точка зрения, что развитие AД, по крайней мере частично, обусловлен дефектами кожных барьеров, приобретенными или генетическими. Результаты исследований мышиных моделей АД дают веские основания предполагать, что эти дефекты барьеров провоцируют адаптивный иммунный ответ на кожные антигены.
Следует принимать во внимание, что неадекватная врожденная иммунная реакция на кожные микробы являются частично ответственным за восприимчивость к инфекциям и колонизацию кожи пациентов с АД Staphylococcus aureus, а также многими вирусами. (C)
При лечении пациентов важно помнить, что АД является комплексным заболеванием, обусловленным взаимодействием многочисленных генов предрасположенности к этому заболеванию с микросредой (например, воспаление тканей) и макросредой организма хозяина. (B)
Клинический диагноз
Диагностировать АД следует на основе совокупности клинических признаков. Важной для диагностики является наличие зуда и хронических / рецидивирующих экзематозных повреждений кожи типичного вида и локализации у пациентов с проявлениями атопии в анамнезе. (C)
При физикальном обследовании следует обращать внимание на острые и подострые поражения кожи, имеющиеся зачастую у младенцев и детей младшего возраста и сопровождаются сильным зудом, эритематозными папуловезикулезными повреждениями с экскориациями и серозным экссудатом (D). Для хронического АД характерные лихенизация, папулы и экскориации. (D)
Терапия первой линии
Интенсивность ведения и лечения пациента с АД определяется тяжестью заболевания и его влиянием на качество жизни пациента и членов его семьи. (A)
Следует установить вместе с пациентом цель лечения, которая может включать уменьшение частоты и тяжести обострений, увеличение продолжительности периодов без рецидивов. (D)
Необходимо применять систематический комплексный подход, предусматривающий увлажнения кожи, лечение местными противовоспалительными препаратами, противоаллергическое и антибактериальную терапию, устранение факторов, ухудшающих состояние. Следует проводить оценку успешности выбранного подхода и при необходимости менять план лечения. (А)
Увлажнения кожи
При атопическом дерматите снижается барьерная функция кожи, что приводит к повышенной потере воды и высушивание кожи, поэтому следует рекомендовать пациентам увлажнять кожу приемом теплой ванны в течение не менее 10 минут с последующим применением увлажняющего крема. (D)
Применение увлажняющих средств необходимо рекомендовать как терапию первой линии. (D)
Местные кортикостероидные препараты
- Если применение одних только увлажняющих средств недостаточно для контроля АД, следует рекомендовать пациенту терапию местными кортикостероидами. (А)
- ГКС низкой активности рекомендуется использовать для поддерживающей терапии, умеренной и высокой активности — для кратковременного лечения клинического обострения. (A)
- Не следует назначать сильнодействующие фторированные кортикостероиды для использования на коже лица, век, половых органов и участках опрелостей или у детей раннего возраста. (D)
- ГКС сверхвысокой активности рекомендуется назначать только в течение очень короткого срока (1-2 недели), не применяя их на коже лица и участках кожных складок. (D)
- Назначая местные стероиды, клиницисты должны помнить, что степень поглощения кортикостероидов через кожу, а следовательно, и потенциал для развития системных побочных эффектов напрямую зависят от площади задействованной поверхности кожи, толщины кожи, использование окклюзионных повязок и степени активности кортикостероидов. (D)
Ингибиторы кальциневрина для местного применения
Препараты такролимуса
- Есть доказательства в пользу применения мази, содержащей такролимус, эффективной и безопасной для лечения взрослых и детей от 2 лет с АД, — у большинства пациентов зуд уменьшается в течение 3 дней после начала терапии. (A)
- Следует рассмотреть возможность использования мази с такролимусом, поскольку, в отличие от местных стероидов, она не вызывает атрофию кожи при лечении экземы на лице, веках и складках кожи, которая развивается из-за нехватки ответа на терапию местными стероидами низкой активности. (A)
- Необходимо предупреждать пациентов, что в течение первой недели местного применения такролимуса могут проявляться преходящие локализованы ощущение жжения и зуда. Это может ограничить применение препарата у некоторых лиц. (A)
- После достижения контроля над обострением можно рассмотреть возможность применения такролимуса в форме мази дважды в день, а в дальнейшем дважды в неделю на участках, подверженных экземы, с целью профилактики обострения. (A)
Препараты пимекролимуса
- Следует рассмотреть возможность использования для местного лечения крема, содержащего пимекролимус — ингибитор кальциневрина, который является безопасным, способствует уменьшению количества обострений, снижает потребность в кортикостероидах, не вызывает атрофию кожи, позволяет контролировать зуд. (A)
Препараты дегтя
- Хотя препараты дегтя широко используются для лечения больных с АД, их эффективность не подтверждена результатами рандомизированных контролируемых исследований. (A)
- Разработаны новые препараты на основе каменноугольного дегтя, которые являются более приемлемыми с точки зрения запаха и загрязнения одежды, чем «старые». (B)
- Препараты дегтя не следует использовать при остром воспалении кожи, поскольку это может привести к ее дополнительного раздражения. (D)
Антигистаминные препараты
- У некоторых пациентов применение антигистаминных препаратов может быть полезным для облегчения зуда, связанного с АД. (С)
- Обычно местные антигистаминные препараты не рекомендованы из-за потенциальной опасности сенсибилизации кожи. (C)
Витамин D
- Пациентам с АД, возможно, будет полезен дополнительный прием витамина D, особенно при недостаточном уровне его потребления. (B)
Ванны с редкими дезинфицирующими средствами
- Следует рассмотреть дополнительное применение ванн с дезинфицирующее средствами дважды в неделю для уменьшения тяжести АД, особенно у пациентов с рецидивирующими инфекциями кожи. (A)
Выявление и устранение провоцирующих факторов
- Следует рекомендовать избежание распространенных раздражителей (мыла, косметических средств, шерсти и химических веществ), которые вызывают зуд, что приводит к расчесам (так называемый цикл «зуд-расчесы»). (B)
- Можно также порекомендовать контроль температуры и влажности для предотвращения зуда, вызванном чрезмерным теплом, влажностью и потоотделением. (D)
- Возможны триггеры АД можно определить с помощью кожных тестов, лабораторных исследований наличия специфических IgE, а в некоторых случаях — с помощью кожных аллергических проб (патч-тестов) для выявления немедленных или замедленных реакций на белковые аллергены. Следует определять только потенциально значимые аллергены, поскольку тестирование, особенно в отношении пищевых продуктов, имеет низкую специфичность. (В)
- Необходимо помнить, что у младенцев и детей раннего возраста триггерами АД чаще всего являются пищевые аллергены. (D) В отношении детей в возрасте до 5 лет с проявлениями АД от умеренных до тяжелых предложено рассматривать возможность ограниченного тестирования на определение пищевого аллергена, если АД проявляется постоянно, несмотря на оптимальное ведение и местное лечение или если в анамнезе отмечено аллергическую реакцию немедленного типа после приема определенной пищи.
- Не следует рекомендовать широкую элиминационную диету только на основе положительных результатов кожного теста или определения IgE, поскольку это чревато развитием пищевой недостаточности. Кроме того, даже при многочисленных положительных результатах кожных тестов большинство пациентов при проведении перорального провокационного теста будут реагировать только на несколько продуктов. (B)
- Из-за способности вызывать обострения АД следует свести к минимуму влияние таких источников аэроаллергенов, как клещи домашней пыли, животные, пыльца растений. (A)
Микроорганизмы
- Следует помнить, что инфицирование кожи S. aureus является постоянной проблемой у пациентов с проявлениями АД от умеренных до тяжелых, и в их коже имеются IgE против токсинов стафилококка. (B)
- Краткий курс соответствующего системного антибиотика следует назначать только пациентам, клинически инфицированным S. aureus. В регионах с высокой частотой метициллин-устойчивого S. aureus целесообразно проводить бактериальное исследование образца кожи пациента и в ожидании его результатов начинать лечение с применением клиндамицина, доксициклина или триметоприм-сульфаметоксазола. (A)
- Ход AД могут затруднять рецидивирующие вирусные инфекции кожи, такие как вирус простого герпеса, возбудители бородавок и контагиозного моллюска. Следует диагностировать и своевременно лечить рассеянный герпес или герпетиформную экзему, применяя системные противовирусные средства. (B)
- Не следует проводить иммунизацию пациентов с АД или членов семьи, которые с ними контактируют, против натуральной оспы, поскольку в них может быть доступна распространена потенциально смертельная кожная инфекция, называется прививочная экзема и похожа по проявлению на герпетиформную экзему. (C)
- Следует принимать во внимание опасность грибковых инфекций, которые могут осложнить течение AД и вызывать обострения. Дрожжевые грибы рода Malassezia, инфицирование которыми является особой проблемой в молодых пациентов со стойкой экземой кожи головы и шеи, могут быть диагностированы клинически; можно определять наличие IgE к различным видам Malassezia. (C)
Качество жизни и эмоциональный стресс
- АД значительно влияет на качество жизни пациента и его семьи, повышая риск развития психических расстройств. Следует расспрашивать больного о стрессовых и эмоциональных факторах, которые могут вызвать обострение и способствовать иммунной активации, появление зуда и расчесывания. (C)
- Нужно оценивать нарушения сна. Качество сна может улучшить противовоспалительная терапия; следует также рассмотреть возможность применения терапевтических средств или направить больного к сомнологу / психологу в тяжелых случаях и если сон не улучшается в стадии ремиссии. (C)
Обучение пациента
Для достижения эффективного контроля над АД следует объяснить пациентам и членам их семей хроническую природу заболевания; рассказывать о влиянии факторов, вызывающих обострения; консультировать по безопасности препаратов и возможных побочных реакций.
Следует также обеспечить наглядную демонстрацию технологий ухода за кожей, предоставить письменный план лечения и информацию об организации поддержки больных. (D)
Ведение проблемных пациентов с атопическим дерматитом
Консультация специалиста с атопическим дерматитом
- Пациентов с устойчивыми к терапии первой линии формами АД следует направлять к специалисту по AД. (D)
Влажные повязки
- Применение влажных повязок в сочетании с местными кортикостероидами следует рекомендовать для лечения больных устойчивыми формами АД. (А) Влажные повязки способствуют восстановлению кожного барьера, повышают эффективность местных стероидов при одновременном использовании и защищают кожу от постоянного расчесывания, что позволяет более быстро заживать поражением с экскориации. (B)
Системные иммуномодулирующие препараты
- Показано, что применение таких иммуномодуляторов, как циклоспорин, мофетил микофенолат, азатиоприн, интерферон-γ и кортикостероиды, полезное у пациентов с тяжелыми стойкими формами АД, однако следует принимать во внимание возможность серьезных побочных реакций. (A)
Фототерапия
- Терапия ультрафиолетовым светом может быть полезной в случаях резистентного АД. Наиболее эффективно применение узкого спектра ультрафиолетовых лучей типа B, которое практикуют в США. (А)
Госпитализация
- Госпитализация может улучшить состояние пациента с АД благодаря изоляции от аллергенов и раздражителей окружающей среды, устранению стрессовых факторов, а также благодаря получению пациентом и теми, кто им занимается, новых знаний по улучшению сна, решения психосоциальных проблем, коррекции лечения и улучшения приверженности лечебного режима. (D)
Аллерген-специфическая иммунотерапия
- Полученные на сегодня данные исследований позволяют в некоторых случаях рассматривать возможность применения у пациентов с АД, чувствительных к аэроаллергенам, иммунотерапии аллергеном клеща домашней пыли. (B)
Экспериментальные методы лечения атопического дерматита
- В настоящее время исследуется возможность применять внутривенное введение иммуноглобулина, препараты омализумаб и ритуксимаб у пациентов с AД. Поскольку эффективность этих методов еще не доказана, применять их не рекомендуется.
Смотрите также — Назначение эмоллентов и топических кортикостероидов при экземе и других воспалительных заболеваниях кожи
Литература
Schneider L., Tilles S., Lio P., Boguniewicz M. et al. Atopic dermatitis: A practice parameter update 2012. J. Allergy Clin. Immunol. 2013; 131: 295-9
Источник
Атопический дерматит – аллергическое заболевание, поражающее кожу и имеющее сложные патогенетические механизмы. Зачастую он начинается в детстве и продолжает рецидивировать в более взрослом возрасте.
 Атопический дерматит – одна из разновидностей аллергии, поражающая кожный покров.
Атопический дерматит – одна из разновидностей аллергии, поражающая кожный покров.
Болезнь чаще всего развивается у детей раннего возраста, имеющих наследственную предрасположенность, имеет хроническое рецидивирующее течение и возрастные особенности расположения и строения воспалительных очагов, проявляется чувством зуда и жжения кожи.
Атопический дерматит связан с реакцией гиперчувствительности как к аллергенам, так и к неспецифическим раздражителям.
Рассмотрим, что такое атопический дерматит, клинические рекомендации по его диагностике и лечению.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ

L20.8 Другие атопические дерматиты
L20.9 Атопический дерматит неуточненный
L28.0 Простой хронический лишай
Дерматит атопический: клинические рекомендации
Клинические рекомендации по атопическому дерматиту разработаны Российской ассоциацией аллергологов и клинических иммунологов (РААКИ).
Из них следует, что атопический дерматит – патология, имеющая сложнейшие иммуноопосредованные механизмы развития и возникающее чаще всего у лиц с наследственной предрасположенностью к нему.
Сегодня выявлены его основные генетические и этиологические причины, доказана роль в развитии нарушений реализации функции эпидермального барьера таких факторов, как:
- аллергия к клещам домашней пыли;
- энтеротоксиныStaphylococcusaureus;
- плесневые грибы;
- IgE-аутореактивность;
- мутации гена филаггрина.
Кроме того, доказана связь АтД с такими заболеваниями, как аллергический ринит и бронхиальная астма (так называемая «атопическая триада»).
✔ Диагностические критерии атопического дерматита в Системе Консилиум.
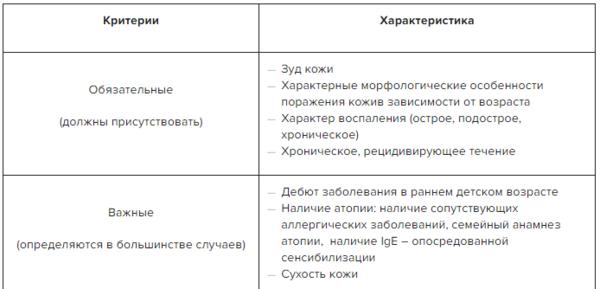 Скачать документ
Скачать документ
Заболеваемость среди детей
Заболеваемость АД чрезвычайно высока во всем мире и продолжает увеличиваться с каждым годом, также усложняется течение болезни и отягощается ее исход.
Особенно это касается детского населения – среди детей атопическим дерматитом страдает порядка 30%, в то время как среди взрослых этот показатель не превышает 10%.
Процент впервые заболевших АтД по возрастам:
- от рождения до полугода – 45%;
- от 6 месяцев до года – 60%;
- в течение первых 5 лет жизни – 85%.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Диагностика
При АтД больной предъявляет следующие жалобы:
- постоянный кожный зуд (чаще всего очень интенсивный);
- сухость, стянутость кожи;
- покраснение;
- сыпь;
- шелушение;
- мацерация;
- расстройства сна и дневной активности.
При распространении и тяжелом течении патологического процесса могут возникнуть признаки:
- общей интоксикации организма;
- лихорадка;
- слабость;
- озноб;
- лимфаденит.
Течение атопического дерматита нередко осложняется присоединением вторичной инфекции.
✔ Клинические формы атопического дерматита, скачайте таблицу в Системе Консилиум
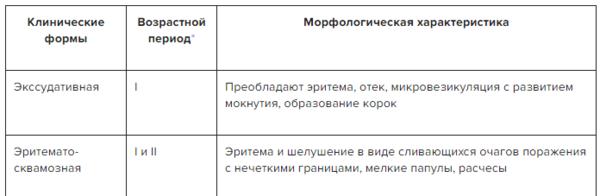 Скачать документ
Скачать документ
Особенно тяжело проявляется присоединение инфекции, вызванной вирусом герпеса – в данном высок риск развития так называемой герпетиформной экземы Капоши, без должного лечения способной привести к смерти пациента.
Врач, проводя диагностический поиск, должен обратить внимание на следующие данные анамнеза пациента:
- первые проявления АтД обнаружились в детском возрасте;
- у самого больного или его ближайших родственников имеются заболевания из «атопической триады» — аллергический ринит или бронхиальная астма;
- обострения болезни носят сезонный характер;
- имеются провоцирующие факторы (аллергены);
- наличие вторичной инфекции, осложняющей течение АтД.
Считается, что атопический дерматит может возникнуть у человека в любом возрасте, хотя чаще всего – именно в первые 5 лет жизни (преимущественно на первом году).
Важнейшим критерием диагностики является семейный анамнез – если у матери наблюдаются атопические заболевания, то в 75% случаев она передаст предрасположенность к ним своим детям, если у отца – то в 60%случаев.
В том случае, если ни у кого в семье нет аллергии, вероятность предрасположенности составит 15%.
Важные симптомы при физикальном обследовании:
- характер и расположение высыпаний;
- наличие или отсутствие расчесов;
- признаки присоединения вторичной инфекции;
- симптомы аллергического ринита, бронхиальной астмы, конъюнктивита;
- чрезмерная сухость кожного покрова;
- возрастные изменения кожных поражений;
- полосы белого цвета на коже, вызванные ангиоспазмом (так называемый «белый дермографизм»);
- склонность к инфекционным заболеваниям кожи;
- наличие воспаления слизистой или красной каймы губ;
- наличие на нижнем веке дополнительной складки (симптом Денни-Моргана);
- гиперпигментация кожи вокруг глаз.
Для выявления сопутствующих патологий и очагов хронической инфекции в организме больному показано общеклиническое обследование.
Лабораторная диагностика АтД – это, в первую очередь, общий клинический анализ крови (выявляется повышенный уровень эозинофилов в периферической крови).
В дальнейшем при наличии показаний могут понадобиться дополнительные инструментальные исследования:
- ЭГДС;
- УЗ-исследование органов брюшной полости;
- рентгеновское исследование грудной клетки, придаточных пазух носа;
- оценка функций внешнего дыхания, и др.
После проведенных исследований может понадобиться консультация других узких специалистов. При отсутствии обострения показано проведение скарификационных тестов с использованием стандартного набора аллергенов.
Иммунологическое обследование, согласно клиническим рекомендациям по атопическому дерматиту у детей и взрослых, проводить необязательно.
Может быт назначено выявление уровня иммуноглобулинов А, М, G в сыворотке крови для определения селективного дефицита иммуноглобулина А, сопровождающегося признаками атопического дерматита.
Лечение дерматита
Комплексный подход к лечению АтД включает в себя:
- устранение контакта с причинно-значимыми аллергенами;
- рациональный уход за кожей;
- использование местных лекарственных препаратов;
- системную лекарственную терапию;
- использование метода аллерген-специфической иммунной терапии (АСИТ);
- физиотерапию;
- обучение;
- профилактику и реабилитацию.
Сегодня используется ступенчатый подход к терапии атопического дерматита, предусматривающий постепенное включение разных методов воздействия исходя из степени тяжести болезни.
В случае вторичного инфицирования на любой стадии заболевания в схему лечения включают местные антисептики и противомикробные препараты. АСИТ показана при подтвержденной сенсибилизации к конкретным аллергенам.
Если терапия не приносит должного эффекта, врач должен оценить степень приверженности больного лечению и провести дифференцировку диагноза с другими, схожими по клиническим проявлениям, кожными патологиями.
Необходимо максимально сократить степень влияния раздражающих факторов:
- потливости;
- стрессовых ситуаций;
- резких температурных перепадов;
- одежды из грубых тканей;
- мыла;
- поверхностно-активных веществ в составе средств бытовой химии.
Также необходимо исключить контакт с такими провоцирующими факторами, как пыльца растений (пациентам с пыльцевой сенсибилизацией), шерсть домашних животных (пациентам с эпидермальной сенсибилизацией), контактные аллергены (при контактной гиперчувствительности).
Провоцирующие факторы делятся на:
- специфические:
- причинно-значимые аллергены – бытовые, пищевые, пыльцевые, эпидермальные, микробные;
- неспецифические:
- химические (ПАВы, мыла, отбеливатели, кислоты, щелочи и др.);
- физические (механические раздражители – например, одежда из шерсти и других грубых материалов);
- биологические (различные инфекции);
- неблагоприятные факторы окружающей среды (табачный дым, летучие вещества и др.).
✔ Атопический дерматит: оценка степени тяжести в Системе Консилиум.
 Скачать документ
Скачать документ
Для наружного противовоспалительного лечения при атопическом дерматите применяются:
- топические глюкокортикостероиды;
- топические ингибиторы кальциневрина.
В зависимости от симптоматики заболевания и локализации очагов поражения используют различные лекарственные формы препаратов для местной терапии.
Наружные средства наносятся на предварительно увлажненную кожу. Согласно клиническим рекомендациям по дерматитам, эмолент в виде крема наносится на кожу за 15 минут до нанесения препарата, а в виде мази — через 15 минут после нанесения противовоспалительных средств.
У больных с тяжелым течением обострившегося атопического дерматита с явлениями мацерации, особенно у детей, показано использование влажных повязок с топическими глюкокортикостероидамив небольших дозах в течение нескольких дней до устранения мокнутия.
Это эффективный способ лечения тяжелых, резистентных форм заболевания, гораздо более безопасный по сравнению с применением системных стероидных препаратов, провоцирующих серьезные побочные реакции.
Системное лечение АтД проводится в комплексе с наружной терапией и элиминационными мероприятиями.
Для системного воздействия используют:
- блокаторы Н1-рецепторов;
- глюкокортикостероидные средства;
- антибиотики;
- успокоительные и психотропные препараты;
- иммунотропы;
- препараты, оказывающие влияние на другие органы при их функциональных расстройствах.
Системные глюкокортикостероиды показаны в случае длительного тяжелого обострения распространенного АтД при неэффективности наружного лечения, а также лицам с тяжелой диффузной формой патологии, характеризующейся отсутствием клинической ремиссии.
Использование системных ГКС возможно лишь после того, как будут тщательно оценена потенциальная польза и взвешены все риски побочных реакций, связанных с использованием данных лекарственных средств.
При длительном применении глюкокортикостероидных препаратов возможно развитие следующих побочных реакций:
- зависимость от стероидов;
- артериальная гипертония;
- язвенная болезнь желудка и 12-перстной кишки;
- воспаление поджелудочной железы;
- асептический некроз костной ткани;
- остеопороз;
- сахарный диабет;
- катаракта;
- расстройство жирового обмена;
- миопатия;
- синдром Иценко-Кушинга;
- острый психоз;
- задержка развития психики (у детей).
Клинические рекомендации по атопическому дерматиту 2018 года также описывают местные побочные эффекты использования ГКС:
- атрофия кожного покрова;
- стрии (так называемые «растяжки»);
- телеангиэктазии;
- угревая болезнь;
- розацеа;
- периоральный дерматит;
- избыточное оволосение;
- вторичные инфекции бактериальной, вирусной, грибковой природы.
При тяжелом течении АтД возможно недолгое использование глюкокортикостероидов – как правило, курс не превышает 7 дней.
Применение иммуносупрессантов показано при тяжелом персистирующем течении АтДв том случае, если другие виды лечения не приносят ожидаемого эффекта. Как правило, применяются следующие лекарственные средства:
- циклоспоринА;
- азатиоприн;
- метотрексат;
- микофенолатамофетил
Продолжительный прием указанных выше препаратов может привести к поражению печени, почек, селезенки. После их отмены в некоторых случаев течение болезни обостряется.
АСИТ показана больным с доказанной сенсибилизацией к конкретным аллергенам. Она назначается после завершения предварительного этапа — купирования обострения, подбора местного лечения, санации очагов хронической инфекции и лечение сопутствующих патологий.
Наибольший эффект продемонстрировала АСИТ аллергенами клещей домашней пыли у лиц с подтвержденной сенсибилизацией и аллергическим ринитом.

Как лечить вторичную инфекцию
Пиодермия – частое осложнение атопического дерматита. Для ее лечения применяются комбинированные антибактериальные средства. Системные антибиотики показаны при неэффективности местной терапии и распространении инфекции на обширные участки тела.
Если поражение расположено в зоне лица, шеи, волосистой части головы, воротниковой зоны, это свидетельствует о том, что вторичная инфекция имеет грибковую природу.
В этом случае больному назначаются комбинированные противогрибковые средства. При неэффективности местного лечения назначаются системные противогрибковые препараты.
Профилактика и диспансерное наблюдение
Основная цель профилактики АтД – сохранение длительной ремиссии и недопущение обострений. Основные профилактические мероприятия:
- устранение провоцирующих факторов;
- соблюдение рекомендаций по уходу за кожей даже при отсутствии признаков поражения;
- своевременная терапия сопутствующих хронических патологий;
- обучение.
Обучение включает в себя информирование больного и его близких о том, что такое атопический дерматит, каковы методы его терапии, как ухаживать за пораженной кожей, как сохранить ремиссию как можно дольше.
Сегодня внедряется особая форма обучения – аллергошколы. Их образовательные программы доказали свою эффективность во многих странах мира.
Согласно клиническим рекомендациям по атопическому дерматиту, контроль за внешними факторами включает в себя:
- исключение воздействия табачного дыма;
- сокращение воздействия аллергенов в первые годы жизни ребенка (домашняя пыль, клещи, животные и др.);
- поддержание низкой влажности и адекватного проветривания в детской комнате;
- сокращение воздействия поллютантов.
Любая профилактика, назначаемая на долгое время, способна негативно влиять на членов семьи, ухудшая качество их жизни.
По этой причине в профилактические программы могут быть включены только мероприятия, доказавшие свою эффективность.
Смотреть список литературы
Материал проверен экспертами Актион Медицина
Источник


