Врожденная ангиома кожи лица пламевидный невус является признаком
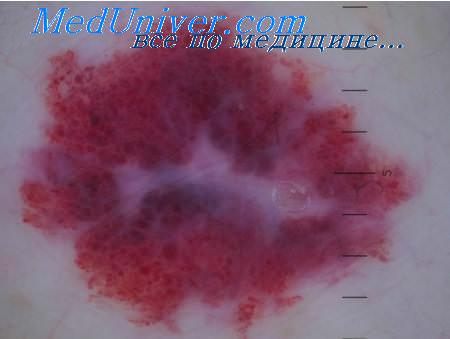
Пламенеющий невус – это врожденное родимое пятно на коже лица, шеи, туловища. Представляет собой сосудистую патологию. Само не проходит. Хорошо лечится лазером.
Синонимы: винное пятно, пятно цвета портвейна, огненный невус, капиллярная ангиодисплазия лица, пылающий невус.
Код по МКБ10: Q82.5 (врожденный неопухолевый невус)
Пламенеющий невус у Михаила Горбачева

Пламенеющий невус
Причины
Основная причина винного пятна – внутриутробное нарушение развития сосудов кожи. Сосуды кожи в зоне пятна расширены, но не имеют опухолевого роста, как при гемангиоме. Такое состояние в медицине называют мальформацией, или дисплазией, то есть нарушением развития.
Внимание: пламенеющий невус — это не гемангиома и не рак!!! Это состояние не угрожает жизни ребенка.
Симптомы и проявления
Основной и главный симптом огненного пятна – у новорожденного на лице, на шее, редко на туловище появляются красные или красно-синюшные пятна неправильной формы. При диаскопии (надавливании пальцем) – пятно бледнеет.
На фото: огненный невус у ребенка
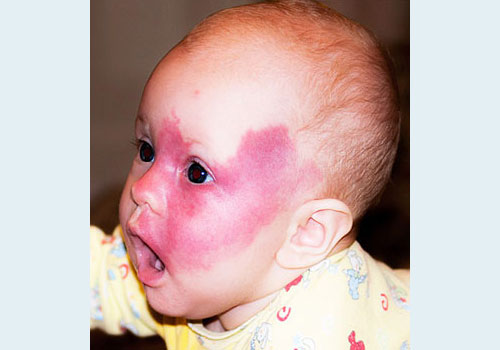
Эти пятна:
- не чешутся, нет кожного зуда,
- не воспаляются,
- не кровоточат,
- не проходят самостоятельно,
- в размерах растут вместе с ребенком,
- с возрастом могут становиться более синюшными, могут появляться узелки в центре таких пятен (это ангиофибромы).
Капиллярная ангиодисплазия у женщины
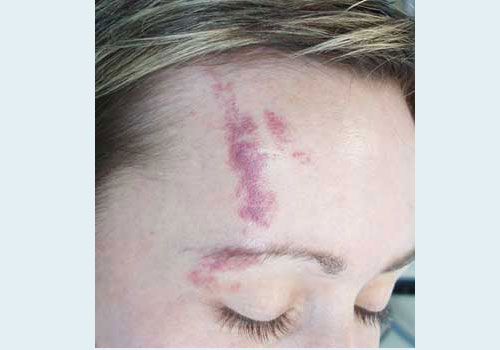
Диагностика
Поставить диагноз пламенеющего невуса несложно.
Но есть большое НО:
В ряде случаев винные пятна на лице ребенка могут сочетаться с серьезными врожденными патологиями внутренних органов (головной или спинной мозг, глаза, карликовость или гигантизм конечности).
Поэтому врач-педиатр при первичном осмотре такого новорожденного должен в первую очередь исключить патологию внутренних органов. Врач должен назначить дополнительные обследования и консультации смежных специалистов (офтальмолог, невролог). И если такой патологии не будет найдено, то можно успокоиться и заняться лечением самого винного пятна на лице.
Даже в настоящее время детям с винными пятнами на коже часто ставят неверный диагноз — гемангиома. Если гемангиому вылечить очень сложно, что приводит к психологической деформации личности ребенка. То капиллярная ангиодисплазия, или пламенеющий невус, или винное пятно успешно лечится за несколько процедур. И впоследствии дети забывают о такой патологии, их никто не дразнит, у них успешно складывается личная жизнь.
Лечение
Нельзя:
- прижигать жидким азотом — читать подробнее о механизме действия жидкого азота
- использовать обычный лазер — читать статью о видах лазером при лечении заболеваний кожи
- проводить склерозирование сосудов спиртом
Внимание: пламенеющий невус, винные пятна – эта патология очень успешно лечится. Если вам дерматолог сказал – смиритесь, это на всю жизнь, — не верьте ему. Смените дерматолога.
В последние 20 лет во всем мире лечение пламенеющего невуса проводится при помощи лазера.
Внимание: использовать можно только импульсный лазер на красителях (т.н. сосудистый лазер). Все остальные лазеры могут привести к ожогу кожи лица ребенка и образованию рубца.
Механизм действия импульсного лазера на красителях: лазерный пучок определенной мощности испускается в течение нескольких миллисекунд. Определенная длина волны лазера приводит к нагреванию капилляров (сосудов) кожи в зоне пятна. Сосуды склеиваются. Кровь по ним не протекает. Как результат – пятно становится светлее.
На саму кожу воздействие не оказывается. Ожога кожи нет – а значит и рубцов на коже нет.
Можно ли использовать народные средства?
Можно, вреда не будет. Но они НЕ ПОМОГУТ!!!
Когда надо начинать лечение?
Уже в первые месяцы жизни. Чем старше ребенок, тем пятно становится больше, темнее, и его сложнее вылечить.
Сколько процедур понадобится?
От 1 до 5 в зависимости от размеров и цвета пятна. Промежуток между процедурами – 2-4 недели.
Анестезия требуется?
Зависит от возраста ребенка и расположении пятна. Грудным детям проводят общий наркоз.
Смотрим видео, как в Российском онкологическом центре лечат детей с винными пятнами:
Невус Унны
Невус Унны – это родимое пятно красного цвета на коже лица, затылка и шеи у новорожденных. Встречается у 30-40% новорожденных. Проходит самостоятельно. Лечения не требует.
Синонимы: укус (или поцелуй) аиста, родовое пятно, лососевое пятно, пятно цвета красной рыбы, поцелуй ангела, затылочный невус, исчезающее пятно, телеангиэктатический невус.
Код по МКБ10: Q82.5 (врожденный неопухолевый невус)
Невус Унны у ребенка
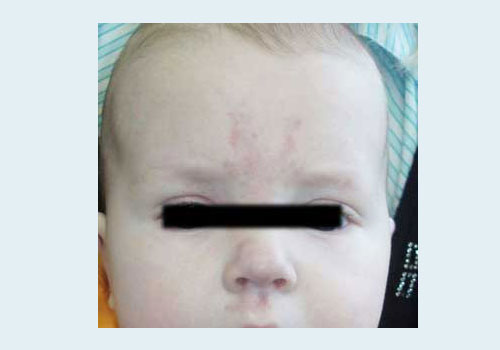
Причины
Причины невуса Унны: расширения капилляров на коже головы в период родов. Ряд исследователей считают, что к этому приводит временная гипоксия плода, то есть нехватка кислорода во время родов. Также важным фактором является давление костей таза матери на кожу головы ребенка. Напомним, что голова у ребенка – самая объемная часть тела во время родов.
Внимание: «поцелуй аиста», или невус Унны – это не гемангиома!!!
Это доброкачественный вариант пламенеющего невуса. То есть со временем это пятно проходит самостоятельно, без лечения.
Симптомы и клиника
Симптомы невуса Унны:
- пятно розового или красноватого цвета на коже носа, переносицы, лба, век, верхней губы, шеи, затылка, иногда на крестце,
- пятно плоское, не возвышается над соседней кожей,
- пятно неправильной формы, с более яркими участками проходящих сосудиков в центре (т.н. телеангиэктазии),
- при надавливании пальцем (диаскопии) пятно бледнеет в месте надавливания,
- при натуживании, плаче ребенка пятно становится ярким,
- нет зуда, не чешется, не болит.
Лечение
Лечения не требуется. Проходит самостоятельно в первые месяцы, иногда – первые годы жизни ребенка.
Прогноз благоприятный.
Если с возрастом, через 3-5 лет пятно не проходит, следует направить пациента на удаление пятна лазером на красителях (сосудистым лазером).
Народные средства?
Не помогают!!! Главный фактор в скорейшем заживлении пятна Унны – спокойный, бесстрессовый режим для грудного ребенка.
Рекомендую также прочесть эти материалы:
- невус Сеттона или галоневус — вот его и следует бояться
- диспластический невус — еще один грозный невус у человека
- невус Ота или Ито — еще один врожденный невус у ребенка
Внимание: если доктор на ваш вопрос не ответил, значит ответ уже есть на страницах сайта. Пользуйтесь поиском на сайте.
Виды ангиоматозных невусов. Диагностика ангиоматозных невусов.Поверхностные ангиоматозные невусы — наиболее часты (65%), представлены пятном мясо-красного цвета. Обычно появляются в первые дни жизни ребенка и в это время имеют розовую или бледно-синюю окраску. Разновидность поверхностного ангиоматозного невуса — «земляничный невус» («земляничная гемангиома») имеет красный цвет, куполообразную (овальную или округлую) форму, четкие границы, мягкую консистенцию, гладкую или дольчатую поверхность. В 60% случаев он располагается на голове и шее, в 25% — на туловище. но может встречаться на любом учас-тке кожи, в том числе в перианальной области (у детей обоего пола), в области вульвы, а также на слизистых оболочках рта и гениталий. Через 3-4 мес он достигает максимального диаметра (25 см и более) и лишь в исключительных случаях продолжает увеличиваться в течение первого года жизни. Иногда дети рождаются с множественными мелкими (диаметром от 2 мм до 2 см) «земляничными невусами», причем подобные очаги могут развиться в течение первых недель жизни и очень редко в течение второго года жизни. В «земляничном невусе», особенно крупного размера, обычно встречается глубокий компонент — смешанный ангиоматозный невус. Глубокий ангиоматозный невус встречается в 7-15% случаев. Он чаще, чем поверхностный, является врожденным. Располагается на любом участке тела. Клинически представлен мягкими, теплыми на ощупь подкожными узлами, синюшными или покрытыми нормального цвета кожей с телеангиэктазиями. В отличие от различных опухолей, размер его после сдавления уменьшается наполовину, а затем быстро восстанавливается. Кроме того, ангиоматозный невус темнеет во время плача или натуживания ребенка. Гистологически глубокий невус состоит из крупных сосудов с раширенными просветами и тонкими стенками. Аналогичен кавернозной гемангиоме. Может сопровождаться тромбозом, воспалением и изъязвлением. Смешанный ангиоматозный невус встречается в 20% случаев и может быть преимущественно поверхностным или глубоким. Течение ангиоматозного невуса характеризуется пролиферативной фазой — периодом быстрого роста продолжительностью около 1 года, за которой следует 6-9-месячная фаза стабилизации, а затем фаза спонтанной полной или частичной инволюции, продолжающаяся в течение 3-7 лет. Почти у 30% младенцев ангаоматозные невусы регрессируют к возрасту 3 лет; у 50% — к 5 годам, у 70%-к 7 годам, у 90% — к 9 годам. Если признаки инволюции отсутствуют к 5-6-летнему возрасту, полного регресса невуса скорее всего не произойдет. На месте спонтанно регрессирующего ангиоматозного невуса могут остаться гипопигментация, телеангиэктазии, рубец или соединительнотканножировые отложения. Быстро растущие гемангиомы иногда осложняются изъязвлением, кровотечением, инфицированием, нарушением жизненно важных функций, сердечной недостаточностью, а также синдромом Казабаха— Мерритта — редко встречающимся заболеванием детей и взрослых, характеризующимся солитарными или множественными ангиоматозными невусами, тромбоцитопенией, общими коагуляционными нарушениями, иногда — висцеральными ангиомами.
На месте полностью разрешившихся очагов ангиоматозных невусов иногда остаются легкая атрофия и телеангиэктазии, в области губ и век — «мешочек», покрытый слегка растянутой и атрофичной кожей над запустевшими кожными сосудами. На месте изъязвления образуются желтоватые рубцы. Очаги на волосистой части головы, не сопровождающиеся изъязвлением, обычно разрешаются без формирования алопеции. Наиболее часто не подвергаются полному разрешению очаги на носу, ушных раковинах и губах Что касается мелких множественных ангиоматозных невусов, они регрессируют спонтанно раньше других и могут исчезнуть к концу первого года жизни. Множественные ангиоматозные невусы, особенно мелкие, могут асоциироваться с висцеральными ангиомами. Иногда встречаются изолированные ангиомы печени, желудочно-кишечного тракта, селезенки, поджелудочной железы, надпочечников, легких, сердца, поперечнополосатых мышц, слюнной железы, почки, мочевого пузыря, яичка, тимуса, щитовидной железы, кости, головного мозга и/или его оболочки, глаза. Летальность особенно высока при распространенных системных поражениях, обычно смерть наступает в первые месяцы жизни. Самая частая ее причина — сердечная недостаточность, а также осложнения, связанные с синдромом Казабаха—Мерритта. Злокачественная трансформация ангиоматозных невусов не отмечена. Диагноз ангиоматозного невуса устанавливается на основании данных анамнеза, клинической картины, результатов гистологического исследования и т.д. Важное значение для прогнозирования исхода заболевания и выбора метода лечения имееет определение стадии ангиоматозного невуса. В частности, при пролиферативной стадии, в отличие от регрессивной, опухоль содержит 3 FGF, причем этот стимулятор ангиогенеза можно обнаружить также в моче младенцев с этой стадией заболевания. Дифференциальный диагноз ангиоматозных невусов у младенцев проводится с сосудистыми мальформациями и истинными злокачественными сосудистыми опухолями новорожденных (злокачественными гемангиоэндотелиомами, гемангиоперипитомами). — Также рекомендуем «Лечение ангиоматозных невусов. Принципы лечения ангиоматозного невуса.» Оглавление темы «Ангиомы и гемангиомы.»: |
Ангиома (или вернее гемангиома) доброкачественная опухоль сосудистого происхождения. В народе эти образования часто называют красными родинками. Но они кардинально отличаются по своей природе от классического невуса.
Факторы, способствующие образованию гемангиом
Одного конкретного фактора, который вызывает появление на теле красных родинок выделить сложно. Скорее всего в образовании гемангиомы играет большую роль совокупность внешних и внутренних факторов:
- чрезмерное воздействие ультрафиолетовых лучей (загар и посещение солярия),
- механические повреждения кожных покровов,
- генетическая предрасположенность,
- сосудистые патологии,
- различные инфекционные заболевания,
- авитаминоз и дефицит минералов,
- прием некоторых медикаментов,
- гормональный сбой и эндокринные патологии.
Гемангиома — классическая опухоль сосудистого происхождения. Она может располагаться на любом участке тела, но все же чаще затрагивает верхнюю половину туловища. По своим анатомическим особенностям эти доброкачественные опухоли делятся на три типа:
1. Полостная (кавернозная) — представляет собой сращенный сосудистый «клубок». Располагается он в толще подкожной клетчатки и внешне напоминает синеватое пятно, которое может возвышаться над кожей. Очень напоминает синяк.
2. Простая капиллярная ангиома — наиболее распространенная форма, встречается около 85% всех случаев. Она как раз и напоминает по своему внешнему виду красные родинки.
Обычно это красное пятно, слегка выступающее над кожей, как горошинка.
3. Бывают случаи и смешанной гемангиомы, когда она объединяет свойства кавернозного и сосудистого типа.
Опасна ли гемангиома?
Гемангиома — это доброкачественное образование, которое крайне редко может переродиться в онкологический процесс. Это случается редко, но имеет место быть, поэтому настороженность следует проявлять, важно следить за трансформацией и поведением образования.
Помимо этого, сама по себе гемангиома может предоставить существенный дискомфорт:
- В первую очередь это эстетически дефект, особенно если гемангиома находится на лице или открытом участке тела, а таже имеет большие размеры и выраженную синюшность.
- Крупная гемангиома может задевать и сдавливать близлежащие ткани и нервные окончания, вызывая боль.
- Высок риск травматизации — в этом случае при нарушении целостности гемангиомы может произойти существенная кровопотеря.
Надо ли от нее избавляться?
Если опухоль подвергается травматизации, а также склонна к росту, вызывает дискомфорт или боль, ее нужно удалять.
Самый эффективный способ удаления гемангиомы — хирургический, который проводится под местной анестезией. Варианты удаления образования:
- Криодеструкция — обработка опухоли жидким азотом. Подходит только для поверхностных простых ангиом.
- Электрокоагуляция — прижигание поврежденных сосудов, тоже применяемая при капиллярных видах гемангиом.
- Удаление ангиом лазером — более быстрый и современный метод лечения поверхностных образований.
- механическое удаление при помощи скальпеля. Более травматичное и серьезное вмешательства, но только оно дает возможность иссечения глубоких кавернозных ангиом, которые залегают в толще подкожной клетчатки.
Может ли ангиома пройти сама?
В некоторых случаях гемангиома может пройти самостоятельно со временем. Это в первую очередь касается капиллярных образований, мелких дефектов, которые расположены на тех участках тела, где травматизация их минимальна, а человеку они не мешают. В таких случаях можно просто осуществлять периодическое наблюдение за опухолью, фиксировать ее изменения.
Для того, чтобы опухоль полностью и без следа самостоятельно исчезла, может уйти не один год.
Дорогие читатели, подписывайтесь на канал «Ваш Семейный Доктор», чтобы не пропустить новые публикации.
Делитесь этой информацией с друзьями в соцсетях и ставьте лайк — мне будет приятно видеть, что мои старания оцениваются.
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Дерматологическая патология – ангиома кожи – представляет собой локализованную сосудистую аномалию в виде опухолеобразных разрастаний деформированных капилляров или венул, расположенных в дерме и подкожной клетчатке. Данные образования могут быть как выступающими над поверхностью кожи, так и совершенно плоскими, часто называемыми родимыми пятнами.
Ангиомы являются одним из наиболее часто встречающихся дефектов кожи. Код по МКБ 10 – класс XII (болезни кожи и подкожной клетчатки), L98.
 [1], [2], [3], [4], [5], [6]
[1], [2], [3], [4], [5], [6]
Код по МКБ-10
D18.0 Гемангиома любой локализации
Причины ангиомы кожи
На сегодняшний день в дерматологии принято выделять такие формы ангиомы кожи:
- красная родинка или ангиома (вишневая ангиома, пятна Кэмпбелл де Морган);
- винные родимые пятна или пятна портвейна (или nevus flammeus, то есть невус пламенеющий);
- образования синего и багрового цвета или венозные озера;
- пауковидная ангиома (паутинный невус);
- пещеристые или кавернозные (имеющие полость) ангиомы – сосудистые опухоли в подкожной клетчатке.
Патогенез определяют, как врожденный дефект сосудов кожи и подкожной клетчатки. Данный дефект, по статистике зарубежных специалистов, имеется у 0,7-1,8% новорожденных и у 10-15% недоношенных детей и младенцев с первоначальным малым весом.
Одни дерматологи связывают причины ангиомы кожи с дегенеративными изменениями коллагеновых волокон, окружающих эти кровеносные сосуды, что лишает их необходимой структурной поддержки и приводит к дилатации (то есть расширению). Другая точка зрения на патогенез ангиом: разрастание кровеносных сосудов в коже обусловлено пролиферацией эндотелиальных клеток, выстилающих внутренние стенки сосудов. Появление винных родимых пятен – диффузных капиллярных поражений кожи – считается результатом нарушения локальной иннервации сети капилляров. Однако все эти патологические процессы имеют генетические причины. Хотя ангиомы кожи в виде мелких вишневых или красных родинок (пятен Кэмпбелл де Морган) появляются у людей после 30-40-ти лет (увеличиваясь в размерах и количестве), а также после 60-ти (сенильная ангиома или гемангиома).
До сих пор нет единой классификации ангиом кожи и налицо явный терминологический разнобой, вносящий немало путаницы при описании и диагностике этих аномалий. Ангиомы кожи – как вид врожденных сосудистых патологий, имеют целый ряд названий: сосудистые мальформации (пороки) кожи, капиллярные ангиодисплазии, гемангиомамы (которые могут быть и не врожденными и возникать в любом возрасте), васкулярные невусы (хотя невусы связаны с выработкой кожного пигмента меланина).
Специалисты американского National Skin Care Institute различают врожденные сосудистые пороки в зависимости от типа вовлеченных сосудов: СМ (капиллярная мальформация), VM (венозная), CVM (капиллярно-венозная), CLM (капиллярно-лимфатическая), LVM (лимфатически-венозная), CLVM (капиллярно-венозно-лимфатическая мальформация) и т.д.
Осложнения ангиомы кожи могут возникнуть при травматическом воздействии на них, которое чревато кровотечением. Также не исключается возможность образования капиллярных микротромбов и развития воспаления в виде гнойной гранулемы. Кроме того, следует отметить, что так называемые пятна портвейна особо крупных размеров, расположенные на лице, могут быть при сосудистых опухолях мягкой оболочки головного мозга и свидетельствовать о тяжелой врожденной патологии синдроме Стерджа-Вебера-Краббе (тотальном поражении ЦНС с нарушением физического и умственного развития).
Кожные ангиомы не угрожают онкологией, и их прогноз благоприятный у преимущественного большинства пациентов. Однако в очень редких случаях возможна ангиосаркома кожи или же злокачественная гемангиоэндотелиома.
 [7], [8], [9], [10]
[7], [8], [9], [10]
Симптомы ангиомы кожи
Первые признаки наличия ангиомы на кожных покровах различных частей тела в виде узелка вишневой или красной родинки – обнаруживаются визуально при рождении ребенка или у взрослого человека. Они могут быть плоскими или иметь форму полусферы, не исчезают при надавливании, не причиняют беспокойства и не вызывают никаких ощущений.
Легко узнать и винное родимое пятно (вид капиллярой мальформации): оно уже имеется у новорожденного; никогда не возвышается над кожей; имеет все оттенки красного и розового цвета, самые разные размеры и очертания (с нечеткими границами); локализуется на лице или голове. А еще эти пятна могут расти по мере роста детей и приобретать насыщенный пурпурный цвет. На их долю приходится свыше 10% пороков развития сосудов.
Диффузные капиллярные ангиомы кожи, имеющие цвет лосося (желто-розовый) и называемые «отметиной аиста», располагаются у младенцев на волосистой части головы, на шее, лбу или веках. Со временем они регрессируют и исчезают сами собой.
Симптомы ангиомы кожи в виде венозного озера (вид венозной мальформации) – опухолеобразные папулы различных форм голубоватого, красного или фиолетового цвета с локализацией на губах или веках (у детей); в пожилом возрасте (65 лет и старше) они появляются на ушах и чаще встречаются у мужчин.
Пауковидная ангиома кожи (с находящейся в центре красной папулой и расходящимися в разные стороны видимыми капиллярами) часто определяется дерматологами как ангиома звездчатая, сосудистый паук или телеангиэктазия. На них приходится до 40% всех сосудистых пороков развития. Данная ангиома локализуется по ходу верхней полой вены на лице, шее, на кистях и предплечьях рук, на верхней части грудной клетки у 10-15% здоровых взрослых и детей. Пауковидная ангиома склонна к регрессии: может постепенно уменьшаться в размерах, бледнеть, а со временем и вовсе исчезнуть и проявляться только на холоде или при повышенной температуре тела.
Такие «пауки» могут появляться у беременных, а также у женщин, пользующихся гормональными контрацептивами, что, возможно, связано с повышенным уровнем эстрогена. Как отмечают специалисты, наличие на коже более трех пауковидных ангиом может быть признаком патологии печени (треть больных циррозом печени имеют подобные «отметки» на коже), а также указывает на вероятность варикозного расширения вен пищевода.
Симптомы ангиомы кожи кавернозного характера, которые чаще всего называют гемангиомами, – наличие в эпидермисе синюшного или багрового узла, имеющего неровную поверхность; при прощупывании образование горячее, а при нажатии на него становится бледнее. Имеет тенденцию к росту.

К ангиомам кавернозного типа относится врожденное красное родимое пятно, получившее название «клубничный» невус или nevus vascularis. Первые признаки могут появиться через несколько недель после рождения ребенка в виде красного пятна (на лице, голове, спине и грудной клетке). Образование быстро растет (иногда до нескольких сантиметров) примерно до годовалого возраста, и на этом этапе имеет вид ярко-красной опухоли. Затем рост прекращается, и примерно через год начинается медленный регресс с изменением цвета до синевато-серого. В 50% случаев такая родинка исчезает к 5-ти годам, в 90% к 9-ти; на ее месте возможно формирование белесого шрама. Но клубничный невус больших размеров имеет негативные последствия в виде повышения уровня тромбоцитов в крови, что может привести к сердечной недостаточности.
Диагностика ангиомы кожи
Ангиома кожи, как правило, диагностируется в процессе осмотра пациента врачом-дерматологом, в том числе, с использованием дерматоскопа. И для большинства патологий кожи данного типа нет необходимости в проведении клинических исследований. Так что анализы, как правило, не требуются.
Однако когда обнаруживается патологическое изменение подлежащих тканей, необходима инструментальная диагностика ультразвуковое сканирование (УЗИ) сосудистого образования.
В более сложных случаях при изменении цвета и размера родинки или родимого пятна, нетипичных для конкретного вида ангиомы, при кровоточивости образования проводится полное обследование со сдачей всех анализов. При неопределенности в диагнозе (к примеру, при подозрении на узловую меланому или базальную карциному) проводится дифференциальная диагностика с помощью биопсии и гистологического исследования ткани образования, ангиографии, компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).
 [11], [12], [13]
[11], [12], [13]
Лечение ангиомы кожи
Дерматологическая ангиома в большинстве клинических случаев не нуждаются в лечении; к тому же, при антенатально обусловленном характере патологии лечение ангиомы кожи весьма проблематично. Типичный случай предполагает постановку диагноза, разъяснение пациенту (или родителям детей с различными родимыми пятнами), причин и клинических характеристик сосудистого образования и последующее наблюдение за его состоянием.
Оперативное лечение ангиом кожи проводится, если пациент обеспокоен своей внешностью, образования вызывают дискомфорт или находятся в области, которую легко задеть, что может привести к кровотечению. Такое лечение заключается в их удалении с помощью:
- импульсного лазера (PDL);
- прижигания высокочастотным электротоком (диатермокоагуляции или электрокаутеризации);
- фульгурации (бесконтактного прижигания плазмой);
- криодеструкции (замораживания выступающей узелковой ангиомы с жидким азотом);
- пункции и введения склерозирующих веществ (спирта);
- хирургического иссечения.
Для медикаментозной терапии кожных ангиом применяют такие лекарства, как:
- системные кортикостероиды (инъекции Преднизолона, Гидрокортизона и др. в очаг поражения способствуют остановке роста и ускоренной регрессии ангиомы);
- интерферон α-2а или α-2b (внутримышечное введение снижает пролиферацию ангиомы кожи);
- препараты, ингибирующие ангиогенез блокируют фактор роста эндотелия сосудов (VEGF), применяются при патологической неоваскуляции.
Дерматологи категорически не рекомендуют заниматься самолечением врожденных кожных патологий и, тем более, «испытывать» народное лечение ангиомы кожи на детях.
Никаких проверок и клинических испытаний лечение травами, рекомендуемое для избавления от родимых пятен, не проходило, поэтому не нужно мазать красную родинку, nevus vascularis соком чистотела или алоэ, а винное родимое пятно отваром полыни. Вряд здесь поможет зола березовых дров или смесь яблочного уксуса с медом и черным перцем.
Масло чайного дерева, которое довольно эффективно при грибковых поражениях кожи и ногтей, тоже бессильно. Кроме того, оно может вызвать аллергическую реакцию.
Ангиома кожи может иметь различную локализацию и нередко вызывает определенный дискомфорт в косметическом отношении. Но на общем состоянии здоровья это никак не отражается, и профилактика данной патологии невозможна, так как нет способов для предотвращения ее возникновения. Сходите к врачу, покажите специалисту своего ребенка и придерживайтесь медицинских рекомендаций.
Важно знать!
Гемангиома век — распространенная патология. Характерно раннее возникновение. Быстрый рост. Читать далее…
!
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.

